Вызывать ли скорую при приступе мигрени

Гимранов Ринат Фазылжанович
Невролог, нейрофизиолог, стаж – 33 года;
Профессор неврологии, доктор медицинских наук;
Клиника восстановительной неврологии.
Об авторе
Дата публикации: 11 ноября, 2019
Обновлено: 12 ноября, 2019
Мигрень (гемикрания) – неврологическое расстройство, проявляющееся в виде периодических приступов головной боли. Отличительная особенность – локализация болевых ощущений только в одной стороне головы. Сопутствующие симптомы и методы первой помощи индивидуальны. Они зависят от причины, спровоцировавшей приступ, особенностей организма больного.

Страдают в основном женщины, подростки в период гормонального становления, люди, имеющие склонность к алкоголю.
Болезнь не заразная, как правило, предрасположенность к ней передается по наследству.
Есть пациенты, у которых приступ боли наступает внезапно, без какой-то видимой причины. Поэтому людям, страдающим от мигрени необходимо знать о способах 1 помощи при головной боли.
Экстренная помощь при мигрени
Хороший способ скорой помощи при мигрени, заставшей вас дома, –попытаться проспать приступ. Для этого нужно при ощущении первых, характерных для вас симптомов, отправиться немного подремать. Нередко за несколько часов все проходит.
Однако это не единственный способ купировать приступ до его начала. Есть и другие меры помощи:
- Покиньте душное помещение, если первые признаки застали вас не дома. Обязательно так поступить, если вы находитесь в душном помещении с большим скоплением людей. Глоток свежего прохладного воздуха бывает эффективной срочной помощью при мигрени. При невозможности покинуть комнату, переместитесь под кондиционер.

- Выпейте чашку теплого крепкого чая с лимоном и сахаром. Порция глюкозы может стать прекрасным блокатором приступа, вызванного голодом или некоторыми другими причинами.
- Бальзам с ментолом в составе, втертый в виски также купирует приступ. Использовать этот метод лучше вместе с массажем. Главное достоинство – отсутствие противопоказаний (кроме аллергии). Использовать бальзам может даже беременная женщина.
- Теплая ванная или контрастный душ могут облегчить состояние больного, если боль уже развилась, а подходящего лекарства нет под рукой.

Чтоб безмедикаментозные экстренные меры помогали, нужно научиться распознавать первые предвестники головной боли, характерные именно для вас.
Для некоторых – это чувство тошноты или падение сил, черные точки перед глазами или назойливый звук. Если применять описанные выше техники сразу же, при проявлении признаков, велика вероятность избегнуть болевых ощущений.
Учитывайте, что организм человека уникален. Разным людям будут помогать различные способы. Кому-то от массажа станет хуже, а кому-то поможет только массаж ног и теплый компресс на лоб с определенным запахом.
Ззлоупотреблять подобными приемами самопомощи нельзя. Если приступы участились, стали возникать более 2-3 раз в месяц – необходимо обратиться к врачу. А при затягивании приступа мигрени более суток или повторяющейся боли на протяжении нескольких дней – вызвать скорую помощь.
Лекарственные методы
Оказать скорую помощь при мигрени дома без обращения к врачам возможно и лекарствами, борющимися с заболеванием. Волшебной таблетки, которая навсегда бы излечивала от мигренозного состояния не существует. Потому что болезнь фактически не связана с серьезными повреждениями мозга. Хватит только купировать приступ, избавиться от симптомов.
При выявлении склонности к заболеванию, нужно обратиться к неврологу, который поможет подобрать действенное средство для вас. После этого препарат стоит носить с собой постоянно, на случай необходимости, чтоб оказать себе неотложную помощь при внезапно начавшемся приступе мигрени.
К действенным препаратам, способным унять болезненные ощущения этого типа относят:
- нестероидные противовоспалительные препараты;
- лекарства, содержащие анальгин;
- препараты триптанового ряда.

Соблюдайте предписанный порядок приема назначенных (подобранных) лекарств.
Чтоб улучшить результат от приема медикаментов, воспользуйтесь еще парой советов:
- При первых симптомах или в самом начале болевого синдрома, примите анальгетик, нестероидное противовоспалительное лекарство. Нередко применяют Ибупрофен, зарекомендовавший себя как универсальное средство в подобной ситуации.
- В комплексе примите один из препаратов: Метоклопрамид, Домперидон, Церукал. Они помогут быстрее всосаться таблетке, сдержат рвоту, если такой симптом для вас характерен.
Усилить действие медикаментов поможет доза кофеина, принятая одновременно с ними. Заварите чашку молотого кофе, выпейте кока-колы, любого кофеин-содержащего напитка.
Таблетки кофеина использовать нежелательно. Они медленнее, чем требуется в текущем случае, всасываются, из-за чего не оказывают ожидаемого эффекта.
При невозможности принять таблетку из-за сильного чувства тошноты, используют альтернативные методы: внутримышечные уколы, ректальные свечи.

Если на протяжении 3 и больше приступов подряд, анальгетики не приносят облегчения, начинают применять более сильные препараты с содержанием триптана.
Фармпромышленность начала выпускать обезболивающие в виде спрея, применять их можно даже при сильной рвоте. Также скорость впитывания помогает убрать боль за минуту-две.
Знать о первой помощи при приступах мигрени стоит каждому. Так как часто приступ боли проявляется внезапно, без зависимости от возраста и пола.
Была ли эта статья полезна?
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Приносим извинения!
Как можно улучшить эту статью?
Более подробную информацию, возможно уточнить у врачей-неврологов, на нашем форуме!Перейти На Форум
Если у вас остались вопросы, задайте их врачам на нашем форуме!
Перейти на форум
ДОБАВИТЬ/ПОСМОТРЕТЬ КОММЕНТАРИИ
Гимранов Ринат Фазылжанович
Записаться к специалисту
×
Источник
Мигрень – хроническое неврологическое заболевание; характеризуется повторяющимися мучительными приступами интенсивной головной боли и вегетативными нарушениями. Существенно ухудшает качество жизни, при этом никогда не вызывает угрожающих жизни состояний. Характерна для ограниченного жизненного периода – 40±10 лет. Как правило, к 40-60 годам приступы мигрени прекращаются.
Заболевание выявляют у каждого 10-го жителя планеты, среди пациентов в 3-4 раза больше женщин, чем мужчин. Частота приступов – от повторяющихся ежедневно до нескольких раз в год; на практике – чаще 2-3 раз в месяц. Во время приступа человек нетрудоспособен.

Причины возникновения
Патогенез заболевания до конца не изучен. Нередко мигрень развивается на фоне аномалий центральной нервной системы, дистонии церебральных сосудов, нарушений сна или обмена веществ, эндокринного дисбаланса. Также болезнь может возникнуть из-за отягощенной наследственности: если мигренью страдают и мать, и отец, то она разовьется у ребенка с вероятностью 60%.
В группы риска развития заболевания входят:
- жители мегаполисов в состоянии хронического стресса;
- легко возбудимые, эмоциональные, склонные к депрессивным состояниям люди;
- карьеристы, амбициозные личности;
- больные диабетом;
- курильщики.
Спровоцировать приступ могут:
- острый стресс;
- метеофакторы;
- предменструальный синдром;
- интенсивные физические нагрузки, переутомление;
- прием некоторых лекарств, в частности оральных контрацептивов;
- агрессивные внешние факторы – чрезмерно яркий свет и сильный шум;
- беременность, особенно осложненная;
- нарушение режима сна.
Триггерные – пусковые – факторы:
- определенные пахучие вещества;
- плотно сидящие головные уборы, тугие косы и хвосты;
- искривление положения позвоночника при работе сидя;
- пропуск приемов пищи;
- избыточное потребление продуктов – источников кофеина;
- красные вина, колбасы, твердые сыры, газированные напитки;
- длительные поездки и смена часовых поясов.
Симптоматика
Перед приступом мигрени могут появляться характерные признаки:
- чувство безосновательной тревожности;
- избыточная раздражительность;
- депрессивные состояния;
- понижение работоспособности;
- сонливость;
- недомогание;
- головокружения;
- дискомфорт от сравнительно громких звуков, яркого света и сильных запахов;
- зевота.
Виды мигрени и их симптомы
Существует два основных вида мигрени – классическая и с аурой. Аура – фаза-предшественник, который появляется за 10-30 минут до начала приступа. Проявляется:
- вспышками света перед глазами – «мелькание мушек»;
- навязчивыми запахами;
- замедленной речью;
- звуковыми феноменами;
- потерей чувствительности отдельных зон тела и слабостью в конечностях.

Зрительные аномалии при мигрени
Симптомы классической мигрени:
- сильная головная боль от нескольких часов до нескольких суток (если не принять лекарство);
- свето- и звукобоязнь, тактильная непереносимость прикосновений;
- тошнота и рвота;
- усиление болевых ощущений во время умственной и физической деятельности.
Иногда бывает мигрень без головной боли – офтальмологическая или вестибулярная. При ней боль возникает в области глаз. Кроме этого нарушается зрение (иногда в одном глазу), появляется головокружение. Сопутствующая симптоматика – как у классической мигрени, но менее интенсивная.
Особенности головной боли при мигрени
Где болит и как отличить
Чаще приступ мигрени начинается утром или ночью, но может появиться в любое другое время. У человека начинает мучительно болеть левая или правая половина (реже – вся голова), в височной или глазной области. Боль сначала пульсирующая, затем – сдавливающая либо распирающая.
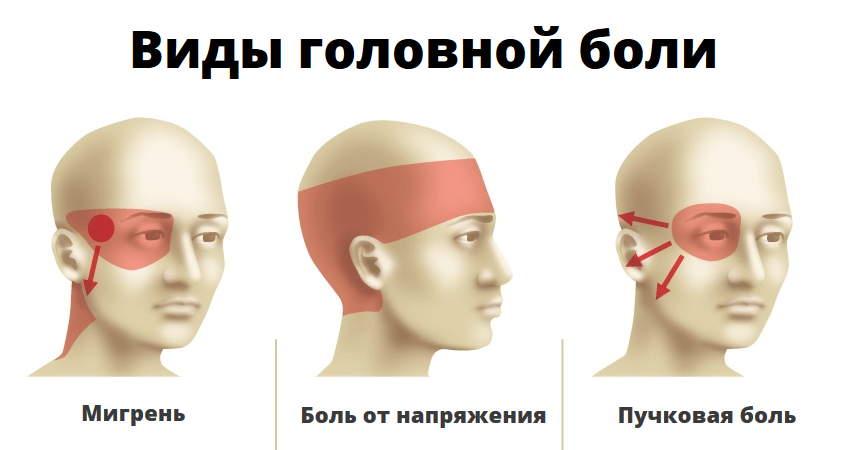
Она усиливается от внешних раздражителей – громких звуков, резких запахов, яркого света. Часто сопровождается слезотечением из одного глаза. На стороне боли глазная щель сужается, иногда заметна пульсация височной артерии.
Характерные для мигрени зрительные аномалии – светящиеся круги, двоящиеся очертания окружающих предметов. Иногда поле зрения как-бы выпадает. Приступ часто заканчивается долгим тяжелым сном. У женщин и мужчин заболевание проявляется одинаково.
У детей
Как правило мигрень развивается у детей со сверхчувствительной нервной системой. Чаще диагностируют простую форму заболевания с головной болью в лобной области, приступами тошноты и рвоты.
Реже у детей бывает осложненная мигрень ‒ с опущением века и нарушениями движений глазных яблок. Для редко встречающейся осложненной гемиплегической мигрени характерна односторонняя слабость мышц конечностей.
Диагностика
Диагноз ставят по клиническим признакам – однообразным приступам с предвестниками, наследственности, периодичности. Также учитывают характерные нарушения обоняния, зрения, слуха и, вкусовых ощущений, онемение рук, лица и вегетативные расстройства – тошноту, рвоту, учащенные мочеиспускания, жидкий стул.
По показаниям назначают дифференциальные диагностические исследования:
- рентгенографию черепа – на ней видят расширенный венозный рисунок;
- дуплексное сканирование сосудов головы;
- функциональные исследования вестибулярного аппарата;
- офтальмоскопию – выявляет характерные изменения глазного дна;
- МРТ головного мозга;
- генетическую консультацию.
Лечение
Головная боль при мигрени чаще не купируется стандартными обезболивающими препаратами, а только специфическими – например, из группы триптанов. Их может назначить только невропатолог, а аптеки отпускают по рецепту.
Если вы обнаружили у себя признаки мигрени – обратитесь к врачу и он определит наиболее эффективную индивидуальную тактику.
Лекарственное средство и дозу специалист подбирает персонально. Лечебно-профилактическая тактика при мигрени разная на разных этапах состояния, поэтому самолечение недопустимо.
Дополнительные методы лечения – физиотерапия и иглорефлексотерапия. Также необходима работа с психологом, направленная на преодоление хронических стрессов и депрессивных состояний.
Пациентам группы рекомендуют вести дневник головной боли – с его помощью учатся выявлять индивидуальные триггерные факторы и симптомы-предшественники. Это помогает заметно снизить частоту приступов и даже предотвращать их без лекарств. Также показана поведенческая терапия.
Экстренная помощь при мигрени
Как снять приступ самостоятельно?
При появлении симптомов-предшественников рекомендован сладкий чай: повышение уровня сахара в крови может предотвратить приступ. Также эффективен точечный самомассаж затылка и шеи – повторяющиеся надавливания подушками пальцев на область затылочного бугра и сонных артерий.
Техника может отсрочить приступ на 1-2 часа – например, пока подействует назначенная врачом таблетка. Самочувствие улучшают:
- приложенный к шее горчичник;
- седативные фитопрепараты и травяные чаи;
- горячий душ;
- грелка, приложенная к стопам, или теплая ножная ванна.
Во время приступа рекомендуют находиться в затемненной комнате, недоступной для резких запахов и звуков, и постараться заснуть. Полноценный 2-3-часовой сон нередко помогает избавиться от мигрени.
Немедикаментозная профилактика
Чтобы предупредить риск развития мигрени, врачи рекомендуют избегать хронических стрессов, умственного переутомления и травм головы. Важно регулярно заниматься физкультурой, ежедневно бывать на свежем воздухе и спать не меньше 7‒8 часов в сутки.
Кроме этого показан контроль и, при необходимости, коррекция артериального давления, а также лечение сопутствующих заболеваний. Из рациона исключают красное вино, твердые сыры, кофеинсодержащие напитки шоколад, соления, копчености.
Без квалифицированного лечения мигрени могут развиться осложнения – неврозы, психосоматические заболевания, депрессии. Может также присоединиться фоновая головная боль, плохо поддающаяся лечению.
Оцените статью:
Читайте также
17.11.2018 г.
Что такое сапфировые брекеты? Какой от них эффект? Какие существуют аналоги? Это и многое другое – на нашем сайте.

26.05.2018 г.
Все о фиброзно-кистозной мастопатии, о пункции молочной железы как методы диагностики, а также многое другое.
17.01.2018 г.
Остеоденситометрия – ход обследования, показания, результативность метода и возможности лечения.
Источник
Автор: Невролог, врач функциональной диагностики Александр Щелухин, член Европейской Академии Неврологии
Мигрень – заболевание, характеризующееся эпизодическими приступообразными головными болями значительной интенсивности, которые обычно сопровождаются тошнотой и/или повышенной чувствительностью к свету и звукам. Для мигрени также характерно, но не обязательно, усиление боли при физической нагрузке и ходьбе, пульсирующий характер, односторонний характер или преобладание с одной стороны. Характерно снижение трудоспособности, работоспособности, вплоть до полной утраты во время приступа. Снижение качества жизни при частых приступах.
Данное заболевание может значительно ухудшить качество жизни, приводить к временному снижению или временной утрате трудоспособности в течение определенного периода времени. Поэтому важно осуществлять правильное лечение, адекватное купирование приступов и профилактику приступов мигрени, как лекарственную, так и поведенческую, за счет соблюдения рекомендаций по образу жизни, избегать факторов риска, провоцирующих факторов, т.н. «триггеров» мигрени. Диагностика мигрени преимущественно основывается на сборе жалоб и анамнеза, описании особенностей приступов, деталей и характера боли, важны все подробности и при первичном приеме требуется детальная беседа.
В ряде случаев для исключения других заболеваний, маскирующихся под мигрень, применяются методы нейровизуализации – МРТ, КТ. Реже могут потребоваться анализы крови, ЭЭГ, кардиологическое обследование, УЗИ сосудов шеи и головы, люмбальная пункция с проведением анализа спинномозговой жидкости.
Разновидности головной боли
Среди пациентов, обращающихся за медицинской помощью с головной болью преобладают первичные формы головной боли (90-95%): мигрень и головная боль напряжения. Более редкие формы первичной головной боли – кластерные головные боли, связанные с физической нагрузкой, кашлем, сексуальной активностью и т.д.
Головная боль напряжения – двусторонняя, сдавливающая «как обруч, шлем», не пульсирующая, монотонная. Вторичные головные боли являются симптоматическими по отношению к основному заболеванию (органические поражения головного мозга, лица, шеи, системные заболевания, невралгии, лицевые боли), встречаются значительно реже (5-10%).
Эпидемиология:
Мигрень – одна из самых частых причин обращения к неврологу в повседневной врачебной практике. По данным статистики, этим видом головной боли страдает до 12% населения Земли. Несколько чаще болеют женщины. Чаще всего люди, страдающие от мигрени, обращаются к врачу в связи с интенсивными приступами, значительно ухудшающими качество жизни, в возрасте 30-40 лет. Существует генетическая предрасположенность к этому заболеванию: если у одного из ближайших родственников мигрень, риск появления приступов выше.
Что вызывает мигрень
По современным представлениям, механизм возникновения приступа мигрени основывается на дисфункции центров боли в стволовых структурах головного мозга, депрессии биоэлектрической активности коры головного мозга, возбуждении системы тройничного нерва, что приводит к выделению местных сосудистых воспалительных нейромедиаторов, изменению сосудистого тонуса в артериях и венах твердой мозговой оболочки, нейрогенному воспалению и отеку сосудистой стенки и внесосудистого пространства.
Основная роль в представлении о механизмах мигрени отводится дисфункции системы тройничного нерва.
Нейромедиаторы, играющие значительную роль в механизме мигрени:
Серотонин: роль до конца не ясна, однако активация рецепторов серотонина используется для купирования приступов (препараты группы триптанов), а ингибиторы обратного захвата серотонина, повышающие его концентрацию (антидепрессанты) могут снижать частоту приступов.
Кальцитонин-ген родственный пептид (CGRP): самый перспективный на сегодняшний день нейромедиатор в аспекте лечения частых приступов. Антитела к этому медиатору – самая современная и многообещающая группа лекарств для профилактики приступов мигрени. Во время приступа выявляется повышение уровня CGRP в венозной крови и в спиномозговой жидкости. СGRP выделяется нейронами системы тройничного нерва и запускает процессы нейрогенного воспаления и отека в сосудах и окружающих тканях.
Что провоцирует приступ мигрени:
Нерегулярное питание в течение дня, голод
Алкоголь (особенно красное вино)
Стрессовые эмоциональные ситуации
Недостаток или избыток сна, изменение привычного режима сна
Некоторые продукты: орехи, твердые сыры, шоколад, продукты с содержанием глутамата, нитритов, аспартама, жиров
Курение
Изменение погоды
Предменструальный синдром
Боль в шее, спазм мышц шеи и плечевого пояса
Яркий свет, мелькающий свет
Жара
Чрезмерная физическая активность
Сексуальная активность
Неприятный запах
Патология височно-нижнечелюстного сустава
Риск мигрени выше при низкой физической активности, ожирении.
Симптомы мигрени:
Продромальный период: некоторые пациенты чувствуют стереотипное изменение самочувствия, предваряющее приступ. Это могут быть эмоционально-психологические изменения или вегетативные симптомы. Чаще всего описывают изменение настроения – эйфория, депрессия, подавленность, раздражительность; боль в шее, скованность в шее; зевота, сонливость; изменение аппетита. Эти симптомы могут возникать за 24-48 часов до приступа мигрени.
25 % описывают мигренозную ауру перед приступом головной боли или во время. Мигрень с аурой ранее называлась «классической мигренью». Аура – симптом мигрени, отражающий депрессию биоэлектрической активности в коре мозга. В зависимости от области коры, где происходит нарушение биоэлектрической активности, возникают те или иные очаговые неврологические симптомы: нарушение зрения, чувствительности, слуха. Аура может быть позитивной (вспышки в глазах, шум в ушах) и негативной (потеря зрения, слуха, онемение).
Обычная длительность ауры 30-60 минут. Иногда более длительная.
Чаще всего аура предваряет головную боль при мигрени. С завершением ауры начинается головная боль. По последним данным нередко аура сопровождает головную боль параллельно.
Самая частая аура – зрительная. Затуманенность в поле зрения, зигзаги, «молнии», серебристого или золотистого цвета, постепенно нарастает, длительностью до 1 часа.
Реже – сенсорная аура (онемение лица, конечности), моторная аура (непроизвольные движения).
Вестибулярная аура в виде вращательного головокружения.
Встречается форма мигрени в виде ауры без головной боли, то есть возникают приступы изолированной ауры.
Головная боль – основной симптом мигрени. Возникает после продромального периода и ауры (при ее наличии).
Интенсивность чаще средняя или высокая, вплоть до невыносимой
Характер чаще пульсирующий, волнообразный, особенно при нарастании интенсивности боли
Характер чаще односторонний или с акцентом с одной стороны в половине головы
Может иррадиировать в область глазного яблока или шеи с акцентом с одной стороны
Усиливается при физической нагрузке, ходьбе, наклонах, кашле, чихании
Сопровождается болезненной повышенной чувствительностью к громким звукам, яркому свету
При мигрени «хочется лечь, закрыть дверь, задернуть шторы»
Может сопровождаться гиперчувствительностью кожи головы и шеи
Может сопровождаться тошнотой, рвотой, особенно при высокой интенсивности
Длительность приступа боли от нескольких часов до нескольких дней, чаще 4-12 часов.
Обычно проходит после засыпания.
4. Постдромальный (пост-приступный период) – после интенсивного приступа мигрени некоторые пациенты отмечают в течение часов или суток усталость, рассеянность, слабость, возникает болезненность в при резких движениях в той области головы, где была мигренозная боль, чувство «пустой головы».
Диагностика
Диагностика мигрени преимущественно основана на типичных проявлениях заболевания, выявляемых при изучении жалоб и истории пациента. Диагноз – клинический, требует подробного сбора жалоб, анамнеза, проведения неврологического осмотра пациента.
Диагноз «мигрень» более вероятен при таких симптомах, сопутствующих головной боли, как тошнота, фоно и фотофобия, ограничение физической активности.
По Международной классификации головных болей 3 редакции (ICHD-3) существуют четкие критерии (особенности головной боли у пациента), при выявлении определенного сочетания которых устанавливается диагноз «мигрень».
Проведение нейровизуализации (МРТ, КТ) не обязательно во всех случаях. Согласно международным рекомендациям, необходимо проводить данные исследования при подозрении на вторичных характер болей, на обусловленность головной боли другим заболеванием, а также при выявлении нарушений при осмотре в неврологическом статусе, при нетипичных проявлениях, симптомах, особенностях.
Формы мигрени:
Эпизодическая – менее 15 приступов в месяц. Часто 1-2 приступа или 1 приступ в несколько месяцев.
Хроническая – более 15 приступов в месяц в течение 3х месяцев за последний год.
Устанавливается достоверно при ведении дневника головной боли.
Лечение мигрени
Лечение мигрени включает:
лечение приступа мигрени
профилактическое лечение, направленное на предотвращение приступов, при частых атаках
Лечение приступа мигрени:
Прием препарата следует осуществлять как можно раньше: при начале ауры или при начале головной боли.
Анальгетики (обезболивающие) – аспирин, парацетамол, ибупрофен, напроксен, индометацин.
В случае умеренного характера боли может помочь кофеин.
Анальгетики нельзя принимать слишком часто, не более 8-10 таблеток в месяц, иначе может возникнуть привыкание, вследствие чего развиваются т.н.абузусные (лекарственно-обусловленные) головные боли.
При неэффективности анальгетиков назначают триптаны (суматриптан, элетриптан и др), специализированные препараты для лечения мигрени. Активируют рецепторы серотонина, способны прервать патологический механизм развития приступа мигрени. Есть риск побочных эффектов и ограничений, противопоказаны при беременности, при серьезных заболеваниях сердечно-сосудистой системы. Триптаны существуют в форме таблеток, капсул, в виде назального спрея (что облегчает прием препарата в случае выраженной тошноты). Конкретный препарат подбирается индивидуально. Более 8-9 доз в месяц – риск привыкания, развития лекарственно-обусловленных головных болей (абузусных).
При тошноте, рвоте применяются противорвотные препараты, например метоклопрамид в таблетированной или инъекционной форме.
Профилактика мигрени
При неэффективном лечении приступов или постоянном присутствии факторов, провоцирующих мигрень, возможно нарастание частоты приступов и их интенсивности, вплоть до перехода в форму хронической мигрени, что может приводить к значимому снижению качества жизни, ограничениям в повседневной активности, снижению или временной утрате трудоспособности.
В таком случае проводится профилактическая терапия мигрени (превентивная), направленная на плановый прием препаратов с целью предотвращения приступов. Используется ряд групп препаратов. Не менее важно соблюдать рекомендации по образу жизни, избегать факторы риска и «триггеры».
Бета-блокаторы: препараты из кардиологии, для снижения давления и лечения тахикардии. Показатели у ряда пациентов эффективность в виде профилактики мигрени. Обычно используется метопролол, анаприллин.
Антидепрессанты (амитриптиллин и др). Могут вызывать сонливость, обычно назначают на ночь. Современные препараты имеют меньший риск возникновения нежелательных реакций. За счет увеличения концентрации серотонина в нервной ткани снижают риск возникновения патологических механизмов, приводящих к мигренозной атаке.
Антиконвульсанты (противоэпилептические препараты). У антиконвульсантов Топирамат и Вальпроат было выявлено противомигренозное действие. Часто используются для профилактики приступов при ухудшении течения. Могут вызывать сонливость, нарушение аппетита, снижение концентрации.
Курс лечения при профилактической терапии обычно требует не менее 3 месяцев и может быть продлен по клинической потребности. Профилактическая терапия мигрени также применяется при передозировке анальгетиков и возникновении лекарственно-обусловленных головных болей.
Ботулотоксин типа А. Препарат используется для лечения хронической мигрени в случае, когда она сочетается с симптомами боли в шее, спазмом мышц шеи. Показывает хорошую эффективность, в России применяется с 2011 г. для лечения мигрени. В США с начала 2000х годов. Проводятся инъекции малых доз препарата в наиболее часто болезненные точки в мышцах головы, шеи, плечевого пояса, где находятся зоны, связанные с системной тройничного нерва и возбуждающие тройничный нерв при спазме мышц в данных зонах.
Антагонисты Кальцитонин-ген родственного пептида (СGRP), самая перспективная и новая группа препаратов. Искусственно синтезированные антитела к молекулам CGRP или рецепторам данного нейромедиатора. Применяются в виде подкожных инъекций 1 раз в месяц. Несколько препаратов зарегистрированы в США с 2018 г. и активно используются в клинической практике, показывают хорошую эффективность. Отсутствуют побочные эффекты, характерные для антидепрессантов и антиконвульсантов. В РФ в процессе регистрации, возможно появятся в 2020 году.
Физиотерапевтическое лечение
При сочетании мигрени с болью в шее, гипертонусом и спазмом мышц скальпа, шеи, плечевого пояса привлекаются физиотерапевты. Часто появление спазма в мышцах шеи, в трапециевидных мышцах являются триггером мигрени и запускают приступ. Профилактика спазма мышц в таком случае – профилактика мигрени.
Применяют при гипертонусе лечебную физкультуру, щадящий массаж, мышечные техники мануальной терапии, иглорефлексотерапию, аппаратную физиотерапию.
Профилактика мышечно-тонических явлений в данной области – регулярная гимнастика, плавание.
Существуют данные об эффективности наружной электростимуляции зон проекции тройничного нерва в области головы и шеи. На рынке представлены обручи для проведения лечения в течение дня.
Психотерапевтическое лечение
При значимом стрессе, психоэмоциональной неустойчивости, депрессии требуется привлечение психиатра, психотерапевта. Депрессия и тревожные расстройства провоцируют и усугубляют мигрень. Используются техники психотерапии, аутотренинга, медитации, обучение расслаблению. Поведение по профилактике мигрени, рекомендации по образу жизни:
Желательно ограничить влияние факторов, которые могут провоцировать приступ мигрени:
нерегулярное питание в течение дня, голод;
алкоголь (особенно красное вино);
стрессовые эмоциональные ситуации;
недостаток или избыток сна, изменение привычного режима сна;
некоторые продукты: орехи, твердые сыры, шоколад, продукты с содержанием глутамата, нитритов, аспартама;
курение.
Советы по поведению для профилактики приступов:
Регулярные умеренные физические нагрузки (аэробные нагрузки, кардиотренировки – ходьба по беговой дорожке в быстром темпе, велотренажер, плавание, фитнес) минимум 1-2 раза в неделю;
Нормализация режима сна и отдыха: засыпание и пробуждение в одни часы в будни и выходные дни, релаксирующие мероприятия перед сном;
Нормализация режима питания: не пропускать приемы пищи, полезно вести дневник питания для выявления провоцирующих продуктов;
По возможности избегать таких провоцирующих факторов, как яркий прерывистый свет, чрезмерно громкие звуки;
Ведение «дневника головной боли» для оценки течения мигрени на длительных временных промежутках – на бумажном носителе или в приложении для смартфона, эти данные очень важны для лечащего врача!
Контроль стресса: релаксирующие мероприятия, при необходимости консультация психотерапевта для коррекции стрессовых влияний;
При частом напряжении, спазме мышц шеи, плечевого пояса, области лопаток – мероприятия по уменьшению спазма (физкультура, плавание, массаж).
Советы по поведению во время приступа мигрени:
Прием назначенных для купирования приступа препаратов как можно раньше,в первые минуты приступа или ауры (по назначениям лечащего невролога);
Уменьшить свет, громкие звуки;
Избегать физической активности;
Попробуйте температурное лечение: холодный компресс на область шеи или голову может уменьшить боль, теплый компресс или теплый душ может расслабить напряженные мышцы шеи;
Попробуйте выпить кофеин-содержащий напиток в начале приступа, однако будьте осторожны – избыток кофеина так же может провоцировать мигрень.
Осложнения мигрени
Приступ, не купируемый в течение 72 и более часов, называется мигренозным статусом. Может требовать госпитализации в стационар для проведения адекватного обезболивания, подбора терапии для купирования и профилактики приступов в дальнейшем.
Возможны случаи персистирующей ауры без мигрени. Существует представление, что некоторые формы мигрени могут приводить к инсульту. Это крайне редкое явление. Отсутствует единое мнение по поводу того, являются ли данные инсульты осложнением мигрени или случаем инсульта у пациента с мигренью по другой причине. В редких случаях мигрень может приводит к эпилепсии.
Источник
