Тест есть ли у вас мигрень

Проверьте мигрень у Вас или головная боль, при которой можно выпить Цитрамон и все пройдет.

2. С какого возраста у Вас появились постоянные или частые головные боли
3. Сколько сейчас Вам лет?
4. Как проявляется у Вас головная боль?
Болит половина головы (правая или левая) и часто пульсирует
5. Работа по дому или физическая активность способствует боли?
6. Пользуетесь ли Вы таблетками против головной боли?
7. Помогают ли таблетки Вам в борьбе с головной болью?
Когда как, иногда боль может продлиться несколько часов
Нет, боль обычно проходит спустя сутки или более
8. Появляется ли у Вас тошнота во время болей?
9. Насколько Вы чувствительны к яркому свету, посторонним звукам и сильным запахам?
Они вас не раздражают и не провоцируют боль
Стараетесь держаться подальше, но если попали в эпицентр, то можете стерпеть
У Вас моментально появляется головная боль, а в эпицентре она только усиливается
10. Мешают ли головные боли ходить на встречи, работу, учебу?
Да, случается регулярно, приходится пропускать
Бывает, возможно, 1 раз за пару месяцев
11. В Вашей семье кто-то страдал мигренью?
12. Чувствуете ли Вы, что перед приступом боли у вас теряется концентрация и ухудшается зрение?
13. Есть ли у Вас какие-то хронические или только начавшиеся серьезные заболевания?
Под серьезным можно понимать даже длительную простуду.
У Вас скорее всего нет мигрени!
Поделитесь своим результатом в социальных сетях:
Поделитесь своим результатом в социальных сетях:
Поделитесь своим результатом в социальных сетях:
Поделитесь своим результатом в социальных сетях:
Тест: как определить мигрень или головная боль
You got 0 of 13 results right!
Тест: как определить мигрень или головная боль
You got 1 of 13 results right!
Тест: как определить мигрень или головная боль
You got 2 of 13 results right!
Тест: как определить мигрень или головная боль
You got 3 of 13 results right!
Тест: как определить мигрень или головная боль
You got 4 of 13 results right!
Тест: как определить мигрень или головная боль
You got 5 of 13 results right!
Тест: как определить мигрень или головная боль
You got 6 of 13 results right!
Тест: как определить мигрень или головная боль
You got 7 of 13 results right!
Тест: как определить мигрень или головная боль
You got 8 of 13 results right!
Тест: как определить мигрень или головная боль
You got 9 of 13 results right!
Тест: как определить мигрень или головная боль
You got 10 of 13 results right!
Тест: как определить мигрень или головная боль
You got 11 of 13 results right!
Тест: как определить мигрень или головная боль
You got 12 of 13 results right!
Тест: как определить мигрень или головная боль
You got 13 of 13 results right!
Визитов:
2 643
Источник
Для того, чтобы разобраться – вас мучает мигрень или же «обычная» головная боль, следует внимательно проанализировать ее проявления с помощью этого теста.
Ответьте «да» или «нет» на все вопросы.
1. Ваша голова болит всегда в одном и том же месте?
2. У вас обычно болит одна половина головы?
3. Перед приступом головной боли у вас падает настроение?
4. Перед возникновением головной боли у вас бывают приступы агрессивности?
5. Головной боли предшествует или появляется вместе с ней нарушение сознание, искры и круги перед глазами?
6. Головная боль носит распирающий, давящий, пульсирующий характер?
7. Приступ головной боли сопровождается онемением и покалываниями в конечностях?
8. Во время приступа вам хочется уединиться в темной комнате, лечь, стянув чем-нибудь голову?
9. Головная боль сопровождается тошнотой и даже рвотой?
10. Во время приступа возникают перебои в сердце?
11. Приступ сопровождается ознобом, холодным потом?
12. При приступе у вас ухудшается зрение?
13. Приступ головной боли сопровождается свето- и звукобоязнью?
14. Приступ не снимается обычными обезболивающими средствами?
15. Приступы головных болей возникают в определенное время менструального цикла (женщины)?
Если вы давали утвердительные ответы на большинство вопросов теста, то ваша головная боль носит выражено мигренозный характер, ведь практически все перечисленные в тесте признаки присущи именно мигреням, и потому для предупреждения их возникновения вам следует:
1.Укреплять свою вегетативно-сосудистую систему: плавать, бегать (хотя бы трусцой), зимой кататься на коньках и лыжах, заниматься утренней гимнастикой, закаливать свой организм, обтираться влажным полотенцем и обливаться холодной водой, принимать контрастный душ.
2.Исключать из своего пищевого рациона продукты, способные провоцировать приступы мигрени: алкогольные напитки (особенно – пиво, шампанское и красное вино); продукты, содержащие танин (твердые, выдержанные сыры, куриная печень, бобы, фасоль, маринованная сельдь); продукты, содержащие искусственные подсластители; кока-колу; шоколад; сметану, шоколадное молоко; крепкий кофе (который иногда, напротив, способен предотвращать у некоторых людей развитие мигрени).
3.Для предупреждения мигреней показан прием таких лекарственных растений, как цветки и ягоды боярышника, рябины, цветки жасмина, донника желтого, корней валерианы, цветки мяты. Валериану и боярышник можно использовать в виде аптечных настоек, а вот цветки жасмина – лучше всего в зеленом чае.
4.Страдающим мигренями лучше отказаться от курения, а женщинам – ограничить и прекратить прием гормональных противозачаточных таблеток.
5.При начальных симптомах мигрени может быть эффективным самомассаж головы. Ладонями нужно поглаживать от переносицы к вискам; сами виски; «третий глаз» – место между бровями; лицо сверху вниз (по типу умываний); уши; темя и затылок сверху вниз; затем надплечья («погоны») сначала левой ладонью справа, подталкивая ее правой ладонью слева. Заканчивается этот самомассаж разминанием плечевых суставов. Каждый прием повторяется по 20-30 раз (одновременно можно проводить Аутотренинг или релаксационные, расслабляющие упражнения).
6.При мигренях могут помогать и горчичники, поставленные на затылок (по 4-6 штук).
7.Неплохо принимать препараты типа Каффетина, Визбрала, Аскофена-11.
8. Из народных средств: положить на уши и виски кислую капусту в тряпочке и обвязать голову полотенцем. Или положить в ухо тряпочку, смоченную соком красной свеклы или лука. В самом начале приступа неплохо съесть 1 кислое яблоко.
Автор: ТАРАСОВ Евгений Александрович, к.п.н., психотерапевт высшей категории.
Источник
Самое неприятное, что предугадать наступление приступа практически невозможно. У некоторых людей мигрень начинается после предвестников, у других посреди полного здоровья, нарушая все житейские планы.
Медики связывают начало приступа с дисфункцией тройничного нерва, которая возникает при перевозбуждении коры большого мозга. Структуры тройничного нерва изменяют тонус сосудов в головном мозге, они ненормально расширяются, и начинается сильная головная боль.
В ЦЭЛТ вы можете получить консультацию специалиста-невролога.
- Первичная консультация – 3 200
- Повторная консультация – 2 000
Записаться на прием
Факторы риска
Статистика утверждает, что чаше всего от приступов мигрени страдают женщины репродуктивного возраста от 15 до 45 лет. Самый опасный в этом смысле возраст – от 35 до 40 лет. Среди мужчин страдают от болезни всего 6% от всего населения страны.
Механизм развития приступа достаточно изучен, но точные причины мигрени неизвестны. Основной предрасполагающий фактор – наследственность. Если внимательно собрать семейный анамнез, то выясняется, что в роду уже были люди с такими приступами. Как правило, страдают женщины и мужчины одного рода, причем степень родства может быть разной. Болезнь может развиваться как у прямых родственников – сестер или дочерей, так и у внучек, двоюродных и троюродных братьев. Передача патологического гена происходит по материнской линии. Это подтверждается статистическими данными: если приступы есть у матери, то вероятность заболевания у ребенка достигает 90%, а если у отца – то всего 20%.
Если пациент испытывает головную боль, а в семейном анамнезе нет упоминаний о таких больных, то с высокой долей вероятности речь идет о головной боли напряжения или других болезнях.
Что провоцирует приступ мигрени?
Факторов, способных спровоцировать приступ много, и все они разные. Вот наиболее часто встречающиеся:
- изменения гормонального фона у женщин, особенно количества эстрогенов – овуляция, менструация, прием гормонсодержащих оральных контрацептивов;
- любые сбои привычного ритма жизни – бессонная ночь, жесткая диета, физическое утомление, непогода, смена часового пояса, колебания атмосферного давления;
- все виды стресса – эмоции большой силы, как положительные, так и отрицательные, жара или холод;
- разные виды алкогольных напитков, особенно сладкое шампанское и красное вино;
- продукты, содержащие тирамин, который является стимулятором головного мозга – шоколад, твердый сыр, орехи, кофе;
- некоторые пищевые добавки для усиления вкуса – глутамат натрия, нитриты, заменитель сахара аспартам;
- все, что чрезмерно раздражает органы чувств – вспышки или мелькание света, громкий шум, резкие запахи, духота, сильная жара или крепкий мороз, ветер;
- раздражение вестибулярного аппарата – езда в поезде, автомобиле, морском или речном судне, полет, катание на качелях или аттракционах с ритмичной сменой положения тела;
- лекарства, сужающие сосуды – капли в нос при насморке;
- простуда или любое недомогание с отечностью лица;
- проживание в большом городе, у жителей села приступы случаются реже – видимо, городская суета и шумы тоже служат провоцирующим фактором.
Как протекает приступ?

Классический приступ проходит в своем развитии 4 фазы: продромальная фаза, аура, болевой приступ и восстановление. У некоторых людей присутствуют все фазы, у других – только некоторые из них.
Продромальная фаза – это предвестники. Примерно за сутки до начала приступа человек начинает обостренно чувствовать запахи, его тянет на сладкое, меняется настроение, хочется постоянно зевать, беспокоит разбитость и слабость. Эти признаки чувствуют не все, многие не успевают обратить на них внимание.
Аура имеет длительность от 5 минут до нескольких дней. Медики подразделяют ауру на позитивную и негативную. Позитивная – человек видит или чувствует то, чего объективно нет. Это может быть яркий свет по краям полей зрения, сверкающие геометрические фигуры, чаще всего зигзаги, звезды, полосы, спирали. Они увеличиваются и заполняют все поле зрения. Люди могут видеть пульсирующие линии вокруг предметов, может появиться двоение или чувство слепоты на один глаз.
Ауру называют негативной, если часть поля зрения выпадает. По центру или краям появляется черное пятно, иногда оно замещает собой боковые поля зрения.
В это же время у некоторых людей присоединяются неврологические расстройства в виде онемения, «ползания мурашек», покалывания на стороне боли. Неприятные ощущения начинаются в руке и распространяются на голову и половину языка. В руке или ноге бывает слабость (парез). Становится трудно говорить, не запоминаются слова, трудно выразить свою мысль.
Далее наступает болевая фаза, при которой голова пульсирует, малейший шорох или свет ухудшает состояние. Больные бледные, многих тошнит, рвота облегчения не приносит. Некоторым хочется в это время пищи, богатой углеводами – булочек, картофеля, другие не могут проглотить даже воду. Многие описывают состояние как «голова сейчас взорвется». Может болеть шея и плечи. Мучения иногда длятся до 3-х суток.
Обрывается болевой приступ у некоторых самостоятельно, а у других после массивного введения медикаментов. После окончания боли чаще всего наступает крепкий сон.
Выход из приступа происходит по-разному. Вначале почти у всех увеличивается количество отделяемой мочи, а затем некоторые чувствуют себя разбитыми около суток, а другие ощущают прилив сил.
Есть ли у меня мигрень?
Определить это с точностью может невролог. Поэтому мы рекомендуем проконсультироваться со специалистом, если Вы испытываете подобную проблему. Чтобы сориентироваться, можно воспользоваться опросником IHS – Международного общества головной боли. Требуется ответить всего на 5 простых вопросов:
- Появляется ли вместе с головной болью тошнота или рвота?
- Длительность головной боли от 4 до 72 часов?
- Пульсирует ли боль?
- Болит ли только одна сторона головы?
- Мешает ли боль привычному течению жизни?
Если вы ответили «да» на 3 вопроса, то вероятность, что речь идет именно о мигрени – 90%. При положительном ответе на 4 вопроса – вероятность 100%.
Наши врачи

Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием
Обследование
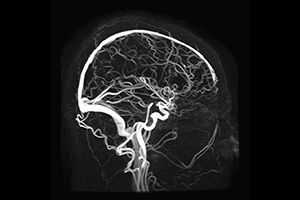
Диагностика проводится только между приступами и никогда на высоте боли. При неврологическом осмотре ничего обнаружить не удается. Врач может назначить консультацию окулиста для осмотра глазного дна. Обязательно выполняются общеклинические анализы – крови, мочи, иногда – анализ спинномозговой жидкости.
Информативными являются методы нейровизуализации. Это МРТ в сосудистом режиме с контрастом и компьютерная томография (МСКТ). Может использоваться сонография, допплерография и другие методы, позволяющие детально исследовать ткани головного мозга и строение сосудов. Случайной находкой бывают кисты, «немые» мелкие инфаркты, диссекция (расслоение) сосудов или их врожденная извитость, аневризмы, удвоение, другие врожденные дефекты.
Инструментальная диагностика помогает выбрать лучшую тактику лечения, а также предупредить возникновение приступов в будущем.
Лечение мигрени
Это сложная и трудная задача, требующая комплексного подхода. Используются несколько групп препаратов, специфичных для лечения мигрени, такие как триптаны, эрготамины. Обычно применяемые анальгетики разного химического строения, нестероидные противовоспалительные средства при мигрени не эффективны. В комбинации с препаратами для купирования приступа мигрени применяются противорвотные лекарства, препараты спорыньи и другие.
Лечение мигрени подразделяется на то, которое проводится в момент приступа, и профилактическое. Для предупреждения приступов также используются препараты разных групп: противосудорожные, антидепрессанты, препараты, расслабляющие мышцы, блокаторы кальциевых каналов, комбинированные средства.
Большое значение имеют немедикаментозные средства профилактики. Это прежде всего размеренный образ жизни, без стрессов и потрясений. Питаться нужно регулярно, без пропусков, голод – важнейший «провокатор» приступа. Семья должна знать об особенностях человека и избегать дома резких запахов, звуков. Пользоваться ТВ и компьютером желательно умеренно, отводя глаза при мелькании кадров.
Лечением мигрени в ЦЭЛТ занимаются неврологи и специалисты Клиники Боли. Сначала дифференцируется тип головной боли, которую испытывает пациент. Это не всегда бывает мигрень. После этого проводится необходимое лечение. В распоряжении наших врачей не только лучшие диагностические комплексы, но и эффективные лечебные методики – поведенческая терапия, релаксация, способы обратной биологической связи, иглоукалывание и другие, как проверенные временем и самые современные средства с доказанной эффективностью.
Записывайтесь на прием – мигрень можно и нужно лечить!
Источник
Автор: Невролог, врач функциональной диагностики Александр Щелухин, член Европейской Академии Неврологии
Мигрень – заболевание, характеризующееся эпизодическими приступообразными головными болями значительной интенсивности, которые обычно сопровождаются тошнотой и/или повышенной чувствительностью к свету и звукам. Для мигрени также характерно, но не обязательно, усиление боли при физической нагрузке и ходьбе, пульсирующий характер, односторонний характер или преобладание с одной стороны. Характерно снижение трудоспособности, работоспособности, вплоть до полной утраты во время приступа. Снижение качества жизни при частых приступах.
Данное заболевание может значительно ухудшить качество жизни, приводить к временному снижению или временной утрате трудоспособности в течение определенного периода времени. Поэтому важно осуществлять правильное лечение, адекватное купирование приступов и профилактику приступов мигрени, как лекарственную, так и поведенческую, за счет соблюдения рекомендаций по образу жизни, избегать факторов риска, провоцирующих факторов, т.н. «триггеров» мигрени. Диагностика мигрени преимущественно основывается на сборе жалоб и анамнеза, описании особенностей приступов, деталей и характера боли, важны все подробности и при первичном приеме требуется детальная беседа.
В ряде случаев для исключения других заболеваний, маскирующихся под мигрень, применяются методы нейровизуализации – МРТ, КТ. Реже могут потребоваться анализы крови, ЭЭГ, кардиологическое обследование, УЗИ сосудов шеи и головы, люмбальная пункция с проведением анализа спинномозговой жидкости.
Разновидности головной боли
Среди пациентов, обращающихся за медицинской помощью с головной болью преобладают первичные формы головной боли (90-95%): мигрень и головная боль напряжения. Более редкие формы первичной головной боли – кластерные головные боли, связанные с физической нагрузкой, кашлем, сексуальной активностью и т.д.
Головная боль напряжения – двусторонняя, сдавливающая «как обруч, шлем», не пульсирующая, монотонная. Вторичные головные боли являются симптоматическими по отношению к основному заболеванию (органические поражения головного мозга, лица, шеи, системные заболевания, невралгии, лицевые боли), встречаются значительно реже (5-10%).
Эпидемиология:
Мигрень – одна из самых частых причин обращения к неврологу в повседневной врачебной практике. По данным статистики, этим видом головной боли страдает до 12% населения Земли. Несколько чаще болеют женщины. Чаще всего люди, страдающие от мигрени, обращаются к врачу в связи с интенсивными приступами, значительно ухудшающими качество жизни, в возрасте 30-40 лет. Существует генетическая предрасположенность к этому заболеванию: если у одного из ближайших родственников мигрень, риск появления приступов выше.
Что вызывает мигрень
По современным представлениям, механизм возникновения приступа мигрени основывается на дисфункции центров боли в стволовых структурах головного мозга, депрессии биоэлектрической активности коры головного мозга, возбуждении системы тройничного нерва, что приводит к выделению местных сосудистых воспалительных нейромедиаторов, изменению сосудистого тонуса в артериях и венах твердой мозговой оболочки, нейрогенному воспалению и отеку сосудистой стенки и внесосудистого пространства.
Основная роль в представлении о механизмах мигрени отводится дисфункции системы тройничного нерва.
Нейромедиаторы, играющие значительную роль в механизме мигрени:
Серотонин: роль до конца не ясна, однако активация рецепторов серотонина используется для купирования приступов (препараты группы триптанов), а ингибиторы обратного захвата серотонина, повышающие его концентрацию (антидепрессанты) могут снижать частоту приступов.
Кальцитонин-ген родственный пептид (CGRP): самый перспективный на сегодняшний день нейромедиатор в аспекте лечения частых приступов. Антитела к этому медиатору – самая современная и многообещающая группа лекарств для профилактики приступов мигрени. Во время приступа выявляется повышение уровня CGRP в венозной крови и в спиномозговой жидкости. СGRP выделяется нейронами системы тройничного нерва и запускает процессы нейрогенного воспаления и отека в сосудах и окружающих тканях.
Что провоцирует приступ мигрени:
Нерегулярное питание в течение дня, голод
Алкоголь (особенно красное вино)
Стрессовые эмоциональные ситуации
Недостаток или избыток сна, изменение привычного режима сна
Некоторые продукты: орехи, твердые сыры, шоколад, продукты с содержанием глутамата, нитритов, аспартама, жиров
Курение
Изменение погоды
Предменструальный синдром
Боль в шее, спазм мышц шеи и плечевого пояса
Яркий свет, мелькающий свет
Жара
Чрезмерная физическая активность
Сексуальная активность
Неприятный запах
Патология височно-нижнечелюстного сустава
Риск мигрени выше при низкой физической активности, ожирении.
Симптомы мигрени:
Продромальный период: некоторые пациенты чувствуют стереотипное изменение самочувствия, предваряющее приступ. Это могут быть эмоционально-психологические изменения или вегетативные симптомы. Чаще всего описывают изменение настроения – эйфория, депрессия, подавленность, раздражительность; боль в шее, скованность в шее; зевота, сонливость; изменение аппетита. Эти симптомы могут возникать за 24-48 часов до приступа мигрени.
25 % описывают мигренозную ауру перед приступом головной боли или во время. Мигрень с аурой ранее называлась «классической мигренью». Аура – симптом мигрени, отражающий депрессию биоэлектрической активности в коре мозга. В зависимости от области коры, где происходит нарушение биоэлектрической активности, возникают те или иные очаговые неврологические симптомы: нарушение зрения, чувствительности, слуха. Аура может быть позитивной (вспышки в глазах, шум в ушах) и негативной (потеря зрения, слуха, онемение).
Обычная длительность ауры 30-60 минут. Иногда более длительная.
Чаще всего аура предваряет головную боль при мигрени. С завершением ауры начинается головная боль. По последним данным нередко аура сопровождает головную боль параллельно.
Самая частая аура – зрительная. Затуманенность в поле зрения, зигзаги, «молнии», серебристого или золотистого цвета, постепенно нарастает, длительностью до 1 часа.
Реже – сенсорная аура (онемение лица, конечности), моторная аура (непроизвольные движения).
Вестибулярная аура в виде вращательного головокружения.
Встречается форма мигрени в виде ауры без головной боли, то есть возникают приступы изолированной ауры.
Головная боль – основной симптом мигрени. Возникает после продромального периода и ауры (при ее наличии).
Интенсивность чаще средняя или высокая, вплоть до невыносимой
Характер чаще пульсирующий, волнообразный, особенно при нарастании интенсивности боли
Характер чаще односторонний или с акцентом с одной стороны в половине головы
Может иррадиировать в область глазного яблока или шеи с акцентом с одной стороны
Усиливается при физической нагрузке, ходьбе, наклонах, кашле, чихании
Сопровождается болезненной повышенной чувствительностью к громким звукам, яркому свету
При мигрени «хочется лечь, закрыть дверь, задернуть шторы»
Может сопровождаться гиперчувствительностью кожи головы и шеи
Может сопровождаться тошнотой, рвотой, особенно при высокой интенсивности
Длительность приступа боли от нескольких часов до нескольких дней, чаще 4-12 часов.
Обычно проходит после засыпания.
4. Постдромальный (пост-приступный период) – после интенсивного приступа мигрени некоторые пациенты отмечают в течение часов или суток усталость, рассеянность, слабость, возникает болезненность в при резких движениях в той области головы, где была мигренозная боль, чувство «пустой головы».
Диагностика
Диагностика мигрени преимущественно основана на типичных проявлениях заболевания, выявляемых при изучении жалоб и истории пациента. Диагноз – клинический, требует подробного сбора жалоб, анамнеза, проведения неврологического осмотра пациента.
Диагноз «мигрень» более вероятен при таких симптомах, сопутствующих головной боли, как тошнота, фоно и фотофобия, ограничение физической активности.
По Международной классификации головных болей 3 редакции (ICHD-3) существуют четкие критерии (особенности головной боли у пациента), при выявлении определенного сочетания которых устанавливается диагноз «мигрень».
Проведение нейровизуализации (МРТ, КТ) не обязательно во всех случаях. Согласно международным рекомендациям, необходимо проводить данные исследования при подозрении на вторичных характер болей, на обусловленность головной боли другим заболеванием, а также при выявлении нарушений при осмотре в неврологическом статусе, при нетипичных проявлениях, симптомах, особенностях.
Формы мигрени:
Эпизодическая – менее 15 приступов в месяц. Часто 1-2 приступа или 1 приступ в несколько месяцев.
Хроническая – более 15 приступов в месяц в течение 3х месяцев за последний год.
Устанавливается достоверно при ведении дневника головной боли.
Лечение мигрени
Лечение мигрени включает:
лечение приступа мигрени
профилактическое лечение, направленное на предотвращение приступов, при частых атаках
Лечение приступа мигрени:
Прием препарата следует осуществлять как можно раньше: при начале ауры или при начале головной боли.
Анальгетики (обезболивающие) – аспирин, парацетамол, ибупрофен, напроксен, индометацин.
В случае умеренного характера боли может помочь кофеин.
Анальгетики нельзя принимать слишком часто, не более 8-10 таблеток в месяц, иначе может возникнуть привыкание, вследствие чего развиваются т.н.абузусные (лекарственно-обусловленные) головные боли.
При неэффективности анальгетиков назначают триптаны (суматриптан, элетриптан и др), специализированные препараты для лечения мигрени. Активируют рецепторы серотонина, способны прервать патологический механизм развития приступа мигрени. Есть риск побочных эффектов и ограничений, противопоказаны при беременности, при серьезных заболеваниях сердечно-сосудистой системы. Триптаны существуют в форме таблеток, капсул, в виде назального спрея (что облегчает прием препарата в случае выраженной тошноты). Конкретный препарат подбирается индивидуально. Более 8-9 доз в месяц – риск привыкания, развития лекарственно-обусловленных головных болей (абузусных).
При тошноте, рвоте применяются противорвотные препараты, например метоклопрамид в таблетированной или инъекционной форме.
Профилактика мигрени
При неэффективном лечении приступов или постоянном присутствии факторов, провоцирующих мигрень, возможно нарастание частоты приступов и их интенсивности, вплоть до перехода в форму хронической мигрени, что может приводить к значимому снижению качества жизни, ограничениям в повседневной активности, снижению или временной утрате трудоспособности.
В таком случае проводится профилактическая терапия мигрени (превентивная), направленная на плановый прием препаратов с целью предотвращения приступов. Используется ряд групп препаратов. Не менее важно соблюдать рекомендации по образу жизни, избегать факторы риска и «триггеры».
Бета-блокаторы: препараты из кардиологии, для снижения давления и лечения тахикардии. Показатели у ряда пациентов эффективность в виде профилактики мигрени. Обычно используется метопролол, анаприллин.
Антидепрессанты (амитриптиллин и др). Могут вызывать сонливость, обычно назначают на ночь. Современные препараты имеют меньший риск возникновения нежелательных реакций. За счет увеличения концентрации серотонина в нервной ткани снижают риск возникновения патологических механизмов, приводящих к мигренозной атаке.
Антиконвульсанты (противоэпилептические препараты). У антиконвульсантов Топирамат и Вальпроат было выявлено противомигренозное действие. Часто используются для профилактики приступов при ухудшении течения. Могут вызывать сонливость, нарушение аппетита, снижение концентрации.
Курс лечения при профилактической терапии обычно требует не менее 3 месяцев и может быть продлен по клинической потребности. Профилактическая терапия мигрени также применяется при передозировке анальгетиков и возникновении лекарственно-обусловленных головных болей.
Ботулотоксин типа А. Препарат используется для лечения хронической мигрени в случае, когда она сочетается с симптомами боли в шее, спазмом мышц шеи. Показывает хорошую эффективность, в России применяется с 2011 г. для лечения мигрени. В США с начала 2000х годов. Проводятся инъекции малых доз препарата в наиболее часто болезненные точки в мышцах головы, шеи, плечевого пояса, где находятся зоны, связанные с системной тройничного нерва и возбуждающие тройничный нерв при спазме мышц в данных зонах.
Антагонисты Кальцитонин-ген родственного пептида (СGRP), самая перспективная и новая группа препаратов. Искусственно синтезированные антитела к молекулам CGRP или рецепторам данного нейромедиатора. Применяются в виде подкожных инъекций 1 раз в месяц. Несколько препаратов зарегистрированы в США с 2018 г. и активно используются в клинической практике, показывают хорошую эффективность. Отсутствуют побочные эффекты, характерные для антидепрессантов и антиконвульсантов. В РФ в процессе регистрации, возможно появятся в 2020 году.
Физиотерапевтическое лечение
При сочетании мигрени с болью в шее, гипертонусом и спазмом мышц скальпа, шеи, плечевого пояса привлекаются физиотерапевты. Часто появление спазма в мышцах шеи, в трапециевидных мышцах являются триггером мигрени и запускают приступ. Профилактика спазма мышц в таком случае – профилактика мигрени.
Применяют при гипертонусе лечебную физкультуру, щадящий массаж, мышечные техники мануальной терапии, иглорефлексотерапию, аппаратную физиотерапию.
Профилактика мышечно-тонических явлений в данной области – регулярная гимнастика, плавание.
Существуют данные об эффективности наружной электростимуляции зон проекции тройничного нерва в области головы и шеи. На рынке представлены обручи для проведения лечения в течение дня.
Психотерапевтическое лечение
При значимом стрессе, психоэмоциональной неустойчивости, депрессии требуется привлечение психиатра, психотерапевта. Депрессия и тревожные расстройства провоцируют и усугубляют мигрень. Используются техники психотерапии, аутотренинга, медитации, обучение расслаблению. Поведение по профилактике мигрени, рекомендации по образу жизни:
Желательно ограничить влияние факторов, которые могут провоцировать приступ мигрени:
нерегулярное питание в течение дня, голод;
алкоголь (особенно красное вино);
стрессовые эмоциональные ситуации;
недостаток или избыток сна, изменение привычного режима сна;
некоторые продукты: орехи, твердые сыры, шоколад, продукты с содержанием глутамата, нитритов, аспартама;
курение.
Советы по поведению для профилактики приступов:
Регулярные умеренные физические нагрузки (аэробные нагрузки, кардиотренировки – ходьба по беговой дорожке в быстром темпе, велотренажер, плавание, фитнес) минимум 1-2 раза в неделю;
Нормализация режима сна и отдыха: засыпание и пробуждение в одни часы в будни и выходные дни, релаксирующие мероприятия перед сном;
Нормализация режима питания: не пропускать приемы пищи, полезно вести дневник питания для выявления провоцирующих продуктов;
По возможности избегать таких провоцирующих факторов, как яркий прерывистый свет, чрезмерно громкие звуки;
Ведение «дневника головной боли» для оценки течения мигрени на длительных временных промежутках – на бумажном носителе или в приложении для смартфона, эти данные очень важны для лечащего врача!
Контроль стресса: релаксирующие мероприятия, при необходимости консультация психотерапевта для коррекции стрессовых влияний;
При частом напряжении, спазме мышц шеи, плечевого пояса, области лопаток – мероприятия по уменьшению спазма (физкультура, плавание, массаж).
Советы по поведению во время приступа мигрени:
Прием назначенных для купирования приступа препаратов как можно раньше,в первые минуты приступа или ауры (по назначениям лечащего невролога);
Уменьшить свет, громкие звуки;
Избегать физической активности;
Попробуйте температурное лечение: холодный компресс на область шеи или голову может уменьшить боль, теплый компресс или теплый душ может расслабить напряженные мышцы шеи;
Попробуйте выпить кофеин-содержащий напиток в начале приступа, однако будьте осторожны – избыток кофеина так же может провоцировать мигрень.
Осложнения мигрени
Приступ, не купируемый в течение 72 и более часов, называется мигренозным статусом. Может требовать госпитализации в стационар для проведения адекватного обезболивания, подбора терапии для купирования и профилактики приступов в дальнейшем.
Возможны случаи персистирующей ауры без мигрени. Существует представление, что некоторые формы мигрени могут приводить к инсульту. Эт
