Сестринский процесс при мигрени

Мигрень – заболевание проходящее с приступами сильнейшей боли, нарушением зрения, светобоязнью, реакцией на резкие звуки, тошнотой до рвоты.
Приступы мигрени отличаются от проявлений классической головной боли. Она имеет нарастающий характер, появляться с одной стороны черепа.
Во время планирования сестринской помощи при мигрени необходимо учитывать всю специфику протекания заболевания, а также состояние больного.
Сестринское дело
Медсестра разрабатывает шаги для улучшения состояния пациента.
Желание уменьшить боль — основная причина обращения человека за помощью к врачу специалисту. В лучшем случае полностью избавиться от неё.
Основные задачи медицинского ухода:
- создание комфортных условий пребывания в лечебном учреждении,
- восстановление после проявления мигрени,
- уменьшение негативного влияния во время болезненных ощущений.
Определение целей сестринского ухода
Основная цель плана ухода за больным — решение его проблем.
Дискомфорт от головной боли – большая проблема для человека. Медицинской сестре необходимо помочь больному пережить её. Также восстановить эмоциональное состояние, избежать развития депрессии.
Вначале проводят анализ проблем, которые уже существуют. Следующий шаг – разработка лечения совместно с врачом специалистом.
Основные проблемы при приступе мигрени:
- головная боль и дискомфорт,
- светобоязнь,
- невозможность найти комфортное положение тела,
- реакция на запахи,
- реакция на звуки,
- бессонница,
- нехватка воздуха,
- беспокойство,
- приступы тошноты,
- рвота,
- нарушение зрения,
- субфебрильная температура,
- продолжительность приступа.

При сестринском уходе главная задача — минимизировать внешние раздражители
Первичная оценка боли
Для медсестры важно провести правильную оценку состояния. Тогда пациент получит своевременное и наиболее эффективное лечение.
Все имеют свой болевой порог, переносят приступ по-разному.
Основным методом оценки болевых ощущений является:
- описание ощущений самим пациентом,
- выявление возможных причин,
- анализ наблюдения за реакцией человека на боль.
Необходимо установить локализацию боли. Собрать сестринский анамнез:
- возможная причина и время появления мигрени,
- длительность
- что способствует усилению или ослаблению проявлений.
Выделают несколько способов оценки, которые помогут улучшить сестринское вмешательство:
- вербальная шкала для определения интенсивности болевых ощущений (от 0 до 4 баллов) — помогает определить, отсутствуют в состоянии покоя болевые ощущения или нет,
- простейшие линейки со шкалой от 0 (нет) до 10 (непереносимая боль) — получаем информацию не вербально,
- визуальная таблица оценки (удобна для детей),
- таблица градации и характеристики болей – даёт более полное описание ощущений,
- карты самооценки болевых ощущений,
- информация о предыдущих состояниях.

Медицинская сестра выполняет назначения врача
Изменения в поведении указывающие на проявления мигрени:
- пациент побледнел,
- участилось дыхание,
- поднимается артериальное давление,
- усилилось потоотделение,
- слышен скрежет зубами,
- больной закусывает губу,
- морщит лоб,
- плачет или стонет,
- отказывается от еды,
- принимает вынужденное положение.
Наблюдение за состоянием больного, правильная оценка болевых ощущений помогает разработать назначения врачам для эффективного лечения, оказания своевременной помощи.
Сестринские вмешательства
Все сестринские вмешательства и лечение выполняются после получения необходимой информации от врача.
Основные задачи ухода:
- обеспечить больному физический и психический покой,
- провести лекарственную терапию для купирования приступа мигрени (анальгетики, нестероидные противовоспалительные препараты, препараты спорыньи, группа триптанов),
- устранить зрительные, слуховые раздражители (затемнение помещения, покой),
- оказать помощь при приступах тошноты или рвоты (снять зубные протезы, повернуть голову набок),
- сделать лёгкий массаж шеи или затылка (с ментоловым карандашом),
- поставить горчичники к стопам или икроножным мышцам, тёплые ванны для рук, ног (можно горячие),
- провести тугое перевязывание головы,
- сделать горячие или холодные компрессы,
- гарантировать питание в соответствии с потребностями человека (более крепкий чай или кофе).
Во время ремиссии назначают физиотерапию, акупунктуру, техники расслабления, снятия напряжения, гипноз.
Оценка результатов сестринского вмешательства
Анализ работы медицинской сестры помогает оценить результаты лечения и ухода.
Основным критерием оценки является ответ на вопрос — решилась ли проблема пациента. Анализируется степень правильности разработанных шагов, их эффективность.
Для оценивания используют:
- шкалу характеристик ослабления (от А до Д) – показывает уменьшение боли до терпимой или полное исчезновение,
- шкалу успокоения (от 0 до 4) – показывает эффективность лечения препаратами.
Необходимо провести разъяснительную работу по профилактики мигрени с её осложнениями. Научить оказывать помощь себе самостоятельно. Помочь человеку привыкнуть к новому образу жизни.
Источник
Что такое мигрень
Мигренью называется неврологическое заболевание, которое проявляется сильной односторонней головной болью. Другое название болезни — гемикрания.
Страдающие от мигрени люди часто описывают ее как сильную пульсирующую, приступообразную головную боль с одной стороны, которая сопровождается тошнотой, рвотой и увеличенной чувствительностью к свету и звуку.
Статистика
Мигрень возникает у значительной части населения (1 из 5 женщин и 1 из 15 мужчин страдают от хронических головных болей). В среднем от болезни страдает 14% европейцев (Rasmussen BK et al., 1991). Заболеваемость мигренью в России превышает средние мировые цифры, по данным разных исследований она составляет 15,9-20,8% (Лебедева Е.Р. и соавт., 2015).
Чаще мигренью заболевают молодые люди в возрасте до 20 лет.
Хотя в среднем женщины болеют чаще, в детском возрасте мигрень чаще появляется у мальчиков. В среднем возрасте тяжесть болезни достигает пика, но со временем, после 60 лет, течение мигрени облегчается.
Симптомы мигрени
Как проявляется мигрень? Симптомы заболевания могут несколько отличаться у разных пациентов. Основной признак болезни — сильная головная боль, возникающая в лобной части головы одной стороны. Длительность приступа может быть от 4 до 72 часов.
 Односторонняя боль – важнейший симптом мигрени
Односторонняя боль – важнейший симптом мигрени
Дополнительные признаки мигрени включают:
- тошноту,
- рвоту,
- повышенную чувствительность к звукам и свету,
- повышенное потоотделение,
- неспособность концентрироваться на определенных целях и задачах,
- чувство жара или холода,
- боли в животе,
- диарею.
У некоторых пациентов появлению головной боли предшествует особое состояние или аура. Мигрень с аурой начинается с видения вспышек света или зигзагов, сужения полей зрения, чувства показывания или онемения в одной руке, постепенно переходящие на другую руку через голову и шею. Возможны головокружение, трудности с речью, чувство потери ориентации. Очень редко появлению головной боли предшествует потеря сознания.
Осложнения мигрени
Основные осложнения мигрени:
- переход заболевания в хроническую форму;
- мигренозный статус (затяжной приступ сильных головных болей длительностью более 3 дней);
- персистирующая аура без инфаркта (симптомы предвестников приступа мигрени, продолжающиеся более недели и не связанные с инсультом);
- аура с инфарктом (иногда симптомы предвестников приступа мигрени, длящиеся более 1 часа, могут быть признаком инсульта).
Можно ли умереть от мигрени? Сама мигрень не является причиной, приводящей к смерти, но она может влиять на общее здоровье. Исследования обнаружили связь между приступами головных болей с аурой и риском развития сердечно-сосудистых заболеваний. Было установлено, что наличие мигрени с аурой свидетельствует о двукратном увеличении риска развития острого нарушения мозгового кровообращения (инсульт).
Мигрень: прогноз заболевания
Каков прогноз, если диагноз — мигрень? Доказано, что головные боли серьезно снижают качество жизни и трудоспособность человека, страдающего от этого распространенного заболевания. По статистике, на характерные симптомы жалуются 19% женщин и 11% мужчин. Долгосрочный прогноз зависит от индивидуальных особенностей человека. Однако существуют данные, указывающие на ухудшение прогноза и увеличение риска развития хронической мигрени после каждого приступа мигрени. Современные способы лечения мигрени помогают большинству людей справиться с болезнью. У большинства женщин симптомы становятся мягче или проходят в период после менопаузы. Кроме того, постоянно разрабатываются новые средства от мигрени. Наиболее перспективным направлением в этой области считаетсяприменение препаратов ботулинического токсина при хронической форме болезни.
Причины мигрени Почему возникает мигрень?
Причины этого состояния остаются неизвестными. Считается, что некоторые нарушения в работе головного мозга могут приводить к головным болям. Вероятно, имеет место и наследственная предрасположенность. При мигрени нет серьезной органической патологии, связанной с травмами головы, инсультом, опухолями.
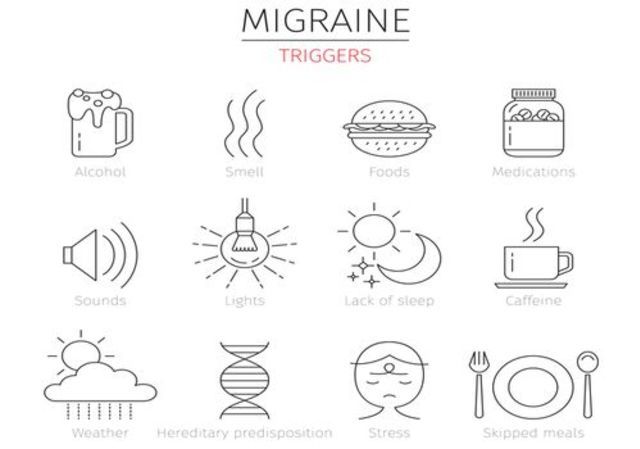 Триггеры мигрени
Триггеры мигрени
Гормональные, эмоциональные, физические, пищевые и средовые факторы могут провоцировать мигрень. Их часто называют триггерами, запускающими головную боль.
Основные триггеры мигрени:
- стрессы;
- -депрессия;
- беспокойство;
- шок; – дефицит сна;
- смена часовых поясов;
- низкий уровень сахара в крови;
- напряжение шеи и плеч; – работа в ночное время суток;
- обезвоживание;
- курение;
- прием алкоголя;
- нерегулярное питание;
- прием кофеин-содержащих продуктов;
- громкий шум;
- яркие мелькающие огни.
В 60-70% случаев мигрень носит наследственный характер.
Классификация мигрени
Существуют различные формы мигрени. Наиболее часто встречающиеся из них по МКБ-10:
- мигрень с аурой;
- мигрень без ауры;
- мигрень базилярного типа;
- семейная гемиплегическая мигрень;
- ретинальная мигрень;
- офтальмоплегическая мигрень;
- мигренозный статус;
- мигрень с осложнениями (с явныминеврологическими симптомами).
Диагностика мигрени
Диагностика мигрени основывается на характерных симптомах, при отсутствии признаков органического поражения центральной нервной системы. В российских рекомендациях по мигрени у взрослых не советуют использовать лабораторные и инструментальные исследования, если болезнь имеет типичное течение.
 Диагностика мигрени
Диагностика мигрени
Для исключения физической патологии проводится ряд тестов и исследований с помощью всех доступных методов. Если у вас мигрень, обследование может понадобиться для проведения дифференциального диагноза. Магнитно-резонансная томография (МРТ) может помочь исключить воспалительные заболевания, опухоли и другие органические поражения. При мигрени это исследование не показывает изменений. Специалисты рекомендуют вести специальный дневник, описывающий каждый приступ головных болей, причины, его провоцирующие, время и продолжительность атаки. Эти данные могут помочь специалисту систематизировать симптомы, определитьформу мигрени.
Лечение мигрени
Неизвестны точные причины, от которых возникает мигрень, поэтому лечение проводится симптоматически. Самое простое лекарство от мигрени — парацетамол. Некоторым больше помогает аспирин или ибупрофен. Желательно принимать обезболивающие препараты сразу после начала головной боли. Растворимые препараты от мигрени более эффективны, так как они быстрее всасываются в кишечнике.
Что делать, если простые препараты не в состоянии облегчить мигрень? Как снять боль другими способами? Некоторым пациентам помогают противорвотные лекарства. Однако механизм этого эффекта до сих пор остается предметом спора.
Частые головные боли значительно ухудшают качество жизни. Приступы могут продолжаться днями. В таких случаях лечение проводится комплексно, с применением анальгетиков, противорвотных средств, препаратов из группы триптанов и производных эрготамина. Важно избегать ситуаций, провоцирующих мигрень. Как лечить и предупреждать приступы головной боли в каждом конкретном случае — не всегда известно.
Лечение мигрени лекарственными препаратами
Существует несколько групп лекарственных средств, лечащих мигрень. Таблетки, спрей для носа или уколы — каждый страдающий от головной боли может выбрать оптимальную форму препарата. Рассмотрим основные лекарства от мигрени. Это анальгетики — аспирин, парацетамол, ибупрофен и их комбинации с кофеином (цитрамон, экседрин). От мигрени они помогают за счет своего обезболивающего действия. Кофеин вызывает спазм сосудов головного мозга, снижая проницаемость сосудистой стенки. Считается, что расширение мозговых артерий и вен является важным моментом при мигрени.
 Диагностика мигрени
Диагностика мигрени
На этом принципе основано действие другой группы препаратов, которая называется «триптаны». От мигрени они помогают именно за счет выраженного сосудосуживающего действия, блокирующего боль. Это такие препараты, как золмитриптан (зомиг), элетриптан (релпакс), суматриптан (имигран, амигренин, имигран-спрей), фроватриптан, наратриптан, ризатриптан. Триптаны считаются самыми эффективными средствами от мигрени. Эрготамин (кафергот) и его производные также повышают тонус мозговых сосудов, но менее эффективны при мигрени. Все перечисленные препараты имеют побочные эффекты. Перед применением необходимаконсультация врача.
Профилактика мигрени
Как избавиться от мигрени? Можно ли победить мигрень? Лекарства только снимают симптомы, но не предупреждают развитие приступа. Однако средства от мигрени и некоторые препараты (противосудорожные средства, бета-блокаторы) могут приниматься регулярно, ежедневно, вне зависимости от наличия симптомов. В таких случаях целью назначения препарата является профилактика головной боли.
Чтобы избавиться от мигрени, необходимо придерживаться нескольких правил.
Это ведение дневника, куда нужно записывать дату и время начала приступа, симптомы и провоцирующие ситуации. Благодаря этому в скором времени вы поймете, что вызывает головную боль. Существуют и мобильные приложения, разработанные с этой целью.
Регулярные физические нагрузки и активный образ жизни, нормализация сна также предупреждают головные боли.
Питание и мигрень: диета, богатая тирамином (тирамин содержится в выдержанных сырах, обработанном мясе, оливках), алкоголь, шоколад, кофе, переедание могут провоцировать головные боли. Поэтому рационально избегать этих продуктов. Дополнительный прием пищевых добавок с витамином В2 может снижать частоту и тяжесть приступов мигрени
Источник
Мигрень — это заболевание, характеризующееся периодически повторяющимися приступами интенсивной головной боли пульсирующего характера. Боль чаще бывает односторонней, локализуется преимущественно в глазнично-лобно-височной области, сопровождается в большинстве случаев тошнотой, иногда рвотой, плохой переносимостью яркого света и громких звуков (фото- и фонофобия), сонливостью, вялостью после завершения приступа. Приступы начинаются в молодом возрасте и носят наследственный характер. По данным ряда авторов, мигренью страдает от 3-10% до 30-38% населения земного шара. Практически все люди (по данным мировой статистики, 75-80%) перенесли хотя бы раз в жизни приступ мигрени. Чаще болеют женщины (соотношение женщин и мужчин 3 : 2 или 4 : 2), преимущественно в возрасте 18-30 лет. Обычно мигрень возникает у молодых людей — от 18 до 20 лет, но наиболее часто это заболевание проявляется в возрасте 28-33 лет (до 70% случаев).
Так, у родственников больных мигрень встречается значительно чаще, чем в популяции. Если приступы мигрени были у обоих родителей, риск заболевания у детей достигает 60-90% (тогда как в контрольной группе — 11%); в случае, когда приступы мигрени были у матери, риск заболевания составляет 72%, если у отца — 30%. Флатау (1987) показал, что у мужчин, страдающих мигренью, матери имели это заболевание в четыре раза чаще, чем отцы. Механизм описанных явлений не совсем ясен: одни авторы указывают на преобладание доминантного, другие — рецессивного типа наследования. Возможно, существенную роль здесь играет наследование определенного нейрохимического дефекта (в частности, недостаточность метаболизма моноаминов мозга, особенно серотонина). Считают также, что наследуется не сама болезнь, а предрасположенность к определенному типу реагирования сосудистой системы на различные раздражители. У родителей людей, страдающих мигренью, часто наблюдается склонность к артериальной гипертензии, хотя есть указания и на артериальную гипотензию.
В современной международной классификации 1988 года мигрень представлена следующими формами.
- Мигрень без ауры (синоним — простая мигрень).
- Мигрень с аурой, то есть наличие боли перед приступом или на высоте ее локальных неврологических симптомов (ранее так называемые «ассоциированные формы мигрени»). Внутри этой группы выделяют различные формы, в зависимости от типа ауры: типичная (ранее — «классическая» офтальмическая мигрень); с длительной аурой; с острым началом ауры; мигренозная аура без головной боли — «обезглавленная мигрень», которая характеризуется наличием предвестников, чаще зрительных нарушений без последующей головной боли. Как правило, эта форма мигрени чередуется с типичными мигренозными атаками с аналогичной аурой. В зависимости от сосудистого бассейна, включенного в патологический процесс, выделяют офтальмическую, ретинальную, базилярную и другие формы мигрени. В классификации представлены также детские периодические синдромы, которые могут быть предшественниками мигрени или сочетаться с ней, например доброкачественные пароксизмальные головокружения у детей (как эквивалент мигрени).
Далее выделяют осложнения мигрени:
- мигренозный статус;
- мигренозный инсульт.
Существенным в представленной международной классификации является выделение диагностических критериев мигренозных цефалгий, к которым относятся клинические признаки, перечисленные в табл. 1.
Для мигрени с аурой, кроме перечисленных, обязательны следующие признаки:
- ни один симптом ауры не должен наблюдаться более 60 минут;
- полная обратимость одного или более симптомов ауры, свидетельствующих о фокальной церебральной дисфункции;
- длительность светлого промежутка между аурой и началом головной боли должна составлять не более 60 минут.
Клинические особенности мигренозной атаки вытекают уже из определения диагностических критериев. Наиболее часто встречается мигрень без ауры («простая») — 60-72% случаев. Приступы, как правило, начинаются с ощущения боли в привычной для данного пациента области головы (висок, надбровье, глазничная область и др.). В ряде случаев фазе боли могут предшествовать продромальные симптомы: изменение настроения (агрессивность, повышенная раздражительность, апатия или возбуждение, немотивированное беспокойство), изменение аппетита (анорексия, булимия), повышенная чувствительность к запахам. Во второй, болевой фазе, постепенно, в течение 2-5 часов, нарастает интенсивность боли. Боль носит характер ломящий, давящий, распирающий, при этом часто присутствует пульсирующий компонент. По нашим наблюдениям, в 65-70% случаев боль локализуется в одной половине головы, затем возможен переход на другую сторону (25-30%). У 2% пациентов боль может иметь и двустороннюю локализацию. Причем правосторонние боли наблюдаются у 50%, а левосторонние — у 20% больных. Для правосторонних болей характерны большая интенсивность болевых ощущений в приступе, а также наличие вегетативных изменений как в период приступа, так и вне его (тахикардия, перебои в сердце, гипервентиляционные проявления, локальный или диффузный гипергидроз, озноб, иногда полиурия в конце атаки и т. п.). «Левосторонние» приступы мигрени обычно возникают в ночное время суток, они более продолжительны, чаще сопровождаются рвотой и отеками лица.
Характерно поведение больного мигренью во время приступа: стремление лечь, уединиться в затемненной комнате, стянуть голову платком, полотенцем, при этом человек избегает шума, яркого света. Наиболее часто встречаются следующие сопутствующие симптомы: тошнота — в 60-65% случаев, рвота — 35-40%. Фотофобия (непереносимость яркого света) может отсутствовать у 25%, а фонофобия (непереносимость звуков, шума) — у 15% больных, у ряда пациентов наблюдается повышенная чувствительность к запахам и во время приступа.
При объективном осмотре больные астенизированы, эмоционально напряжены, у некоторых определяется набухшая височная артерия на болевой стороне, иногда ее пульсация видна невооруженным глазом. На стороне боли инъецированы сосуды конъюнктивы, наблюдается слезотечение из одного или обоих глаз, околоорбитальные ткани и височная область зачастую отечны. Лицо бледное, кожа около глаз цианотична в результате отека мягких тканей лица и сдавления капиллярной сети. В неврологическом статусе обычно не обнаруживают каких-либо очаговых изменений, хотя иногда отмечают диффузную гиперестезию при прикосновении к коже головы, лица. Необходимо отметить достаточно часто наблюдающуюся выраженную болезненность в мышцах шеи, черепа, напряжение их при пальпации, более выраженное на стороне локализации головной боли.
Третья фаза мигренозной атаки характеризуется постепенным уменьшением, «затуханием» боли, вялостью, сонливостью, разбитостью (от нескольких часов до одних суток).
Средняя продолжительность приступов мигрени без ауры составляет обычно 8-12 часов. Частота приступов мигрени без ауры различна, их периодичность индивидуальна и в значительной степени зависит от влияния провоцирующих факторов, эмоционального состояния пациента.
Клинические особенности приступов мигрени с аурой имеют сложный генез и обусловлены изменением активации корковых нейронов (распространяющаяся депрессия a-ритма), сочетающимся с нарушением регионального церебрального кровотока (олигемия) с преимущественным вовлечением в патологический процесс определенной зоны того или иного сосудистого бассейна. При этом аура, как правило, характеризуется значительным постоянством клинической картины у одного и того же больного.
При мигрени с аурой также может существовать фаза продромы (изменение настроения, астения), но чаще приступ начинается с ауры (первая фаза), переходит в болевую — вторую фазу и завершается третьей, постприступной фазой.
К основным и наиболее часто встречающимся видам мигрени с аурой относятся: офтальмическая аура, проявляющаяся в виде зигзагов, искр, молниеподобных вспышек; при ретинальной ауре возникает слепота на один глаз или выпадение участков полей зрения в одном глазу; офтальмоплегическая аура характеризуется глазодвигательными расстройствами (односторонний птоз, диплопия, мидриаз на стороне боли и т. п.); при гемипарестетической или гемиплегической ауре возникает парез руки или гемипарез в сочетании с гемигипестезией или парестезиями.
Выделяют также афатическую, мозжечковую, вестибулярную формы мигрени, в ауре которых присутствуют соответствующие симптомы.
В неврологическом статусе (в межприступном периоде) не удается обнаружить какой-либо отчетливой симптоматики. В 10-14% случаев наблюдались нейроэндокринные проявления гипоталамического генеза — церебральное ожирение, нарушение менструального цикла, склонность к отекам различной локализации. У большинства больных отмечается артериальная гипотензия, значительно реже наблюдается склонность к артериальной гипертензии. Выявляется синдром вегетативно-сосудистой дисфункции различной степени выраженности, проявляющийся колебаниями артериального давления, ярко-красным стойким дермографизмом, наличием сосудистого «ожерелья», склонностью к тахикардии, локальному или диффузному гипергидрозу, гипервентиляционными проявлениями.
В соматическом статусе выявляется патология желудочно-кишечного тракта (от 11% до 18-20%): гастриты, язвенная болезнь, холециститы.
Пациенты с мигренью отличаются рядом психологических особенностей: склонностью к демонстративным реакциям, стремлением с детства ориентироваться на признание окружающих, амбициозностью, агрессивностью, педантичностью. По-видимому, не существует особого типа больного мигренью. Тем не менее для этих пациентов характерна особая чувствительность к дистрессу: низкая стресс-устойчивость, склонность к тревожно-депрессивным реакциям, поведенческой, эмоциональной лабильности, психастеническим проявлениям.
Диагностические методы исследования при мигрени имеют прикладное значение. Основное место в постановке диагноза отводится тщательному сбору анамнеза. Тем не менее необходимы многочисленные исследования по изучению мозгового кровотока при различных формах мигрени (с аурой и без). Так, по данным Olesen J., Lansen B., при допплерографии во время мигренозного приступа на пораженной стороне в 33% случаев наблюдений выявлено нарастание скорости кровотока в общей сонной, внутренней и наружной сонных артериях и снижение этого показателя в глазной артерии, тогда как у 6% больных регистрировались противоположные изменения. Ряд авторов отмечают усиление в период боли скорости мозгового кровотока в бассейне ветвей наружной сонной артерии.
Особой специфичностью при мигрени отличаются изменения, полученные при исследовании зрительных и стволовых вызванных потенциалов, а также вызванных потенциалов системы тройничного нерва, учитывая роль тригемино-васкулярной системы в регуляции сосудистого тонуса. Полученные данные указывают на гипервозбудимость мозговых структур на стороне боли. Существенное значение придается изучению медленных потенциалов головного мозга — контингентному негативному отклонению (КНО), которое характеризует состояние интегративных механизмов мозга: направленное внимание, мотивацию, вероятностное прогнозирование. При проведении длительного исследования в разные периоды мигренозного цикла (перед приступом, во время приступа, в межприступный период, после приступа) выявлена цикличность изменений различных параметров КНО, свидетельствующая о своеобразном «созревании» приступа в структурах головного мозга.
Тактика лечения мигрени заключается в лечении самого приступа, а также в проведении профилактики в межприступный период.
Основной целью профилактического, т. е. межприступного лечения, является снижение частоты и тяжести приступов, при этом проявления побочных эффектов применяемых препаратов должны быть сведены к минимуму. Профилактическое лечение показано в основном пациентам с частыми, трудно купируемыми приступами. К препаратам, использующимся с целью профилактики мигрени, относятся β-блокаторы, антиконвульсанты, трициклические антидепрессанты, ингибиторы обратного захвата серотонина, блокаторы кальциевых каналов, антагонисты рецепторов 5-HT (пизотифен, метисергид), α-адреноблокаторы (дигидроэрготамин), нестероидные противовоспалительные средства.
| Триггеры мигрени — продукты, содержащие тирамин (шоколад, какао, орехи, цитрусовые, бобы, помидоры, сельдерей, сыры), а также напитки (сухие, особенно красные вина, шампанское, пиво) |
Для купирования приступа мигрени по-прежнему достаточно эффективным средством можно считать парацетамол в дозе 500-1000 мг. Но, конечно, наиболее эффективной и отвечающей современным представлениям о медикаментозном купировании приступа мигрени является группа препаратов серотонинового ряда, триптанов, отличающаяся, помимо высокой терапевтической эффективности, ограниченным спектром побочных эффектов (в отличие от препаратов спорыньи). К этим препаратам относятся прежде всего суматриптан (имигран, GlaxoSmithKline) и золмитриптан, отлично зарекомендовавшие себя на российском фармацевтическом рынке. Стоит отметить, что имигран отличается высокой скоростью наступления эффекта: так, максимальная концентрация препарата в крови достигается уже через 25 минут при подкожном введении и через 45 минут при приеме препарата внутрь. Кроме того, помимо инъекционной и таблетированной форм (50 и 100 мг) имигран выпускается в виде назального спрея. Такая форма существенно облегчает применение препарата во время приступа. Показаны также ацетилсалициловая кислота (1000 мг) в сочетании с метоклопрамидом (10 мг). В настоящее время доступным средством для лечения приступов мигрени стал дигидроэрготамин в виде назального спрея.
Кроме медикаментозной терапии используются различные релаксационные методики (прежде всего биологическая обратная связь), иглотерапия, чрескожная электронейростимуляция.
Учитывая частое «включение в процесс» мышц перикранильного и шейного корсета, показаны массаж, изометрическая релаксация, местное физиотерапевтическое воздействие. Добавочно применяются препараты с миорелаксирующим эффектом, например сирдалуд.
Для профилактики мигрени важна диета с исключением продуктов, содержащих тирамин (шоколад, какао, орехи, цитрусовые, бобы, помидоры, сельдерей, сыры), а также ряда напитков (сухие, особенно красные вина, шампанское, пиво). Соблюдение пациентом некоторых профилактических мер поможет активно воздействовать на недуг — снизить частоту мигренозных атак.
Таблица 1. Классификация мигренозных цефалгий
- Односторонняя локализация головной боли
- Пульсирующий характер боли
- Интенсивность боли, снижающая активность больного и усугубляющаяся при монотонной физической работе и ходьбе
- Наличие хотя бы одного из следующих симптомов: тошнота, рвота, свето- и звукобоязнь
- Длительность атаки от 4 до 72 ч
- Не менее пяти атак в анамнезе, отвечающих вышеперечисленным категориям
Таблица 2. Признаки, указывающие на симптоматический характер мигрени (при их наличии требуется дальнейшее обследование с целью исключения объемного процесса, аневризмы и т. п.)
- Строгая односторонность головной боли (маркером доброкачественности и отсутствия симптоматических головных болей является указание в анамнезе хотя бы изредка на боль в иной половине головы)
- Присутствие неврологических симптомов в межприступном периоде
- Возникновение мигрени после 50 лет
Из истории проблемы
Истоки изучения мигрени уходят в глубину веков. Первые клинические особенности мигрени были описаны в трудах Гиппократа, Цельса (I в. до н. э.). Достаточно полное описание этого заболевания принадлежит греческому врачу Аретею Каппадокийскому (I в. н. э.), который назвал мигрень «гетерокранией», что можно перевести как «другая голова». Этот термин достаточно точно определяет состояние больного в момент мигренозной атаки. Гален (II в. н. э.) пользовался термином «гемикрания», чем подчеркнул одну из наиболее характерных клинических черт мигрени — одностороннюю, «половинную» локализацию головной боли. Уже в IV веке врачи стали отмечать преходящий характер мигренозных атак и обратимость появляющихся изменений в приступе.
В XVIII веке были выделены такие формы мигрени с аурой, как «глазная», «гемиплегическая», «менструальная» мигрень.
Источник
