Отличие мигрени от эпилепсии

 Мигрень, или гемикрания, – это болезнь, характеризующаяся периодически возникающими приступами головной боли, которые локализуются в какой-либо половине мозга. Мигрень наиболее распространена у женщин во время полового созревания, что обусловливает наследственное отягощение.
Мигрень, или гемикрания, – это болезнь, характеризующаяся периодически возникающими приступами головной боли, которые локализуются в какой-либо половине мозга. Мигрень наиболее распространена у женщин во время полового созревания, что обусловливает наследственное отягощение.
Мигрень лечится средствами, нормализующими сосудистый тонус, вспомогательными препаратами являются успокоительные средства и физиотерапия.
Эпилепсия – это хроническое заболевание мозга человека. Болезнь характеризуется разной этиологией, её сопровождают повторяющиеся припадки и постепенное изменение личности. Эпилепсия – распространённое нервно-психическое заболевание.
Эпилепсия может быть вызвана целым рядом причин, к примеру, травмами головного мозга, цистицеркозом и опухолями мозга. Эпилептические припадки подразделяются на приступы (возникновение которых обусловлено определёнными раздражителями), синдромы (или припадки, возникающие при разных заболеваниях) и собственно эпилепсию, являющуюся самостоятельным заболеванием.
Эпилепсия + мигрень = что делать?
Если у пациента имеются оба заболевания, то проведение диагностики и лечения существенно осложняется.
Эпилепсия и мигрень обладают схожей симптоматикой. Так, имеются общие патофизиологические и клинические картины. Кроме того, терапия обоих заболеваний имеет аналогичный подход. Вызывает эпилепсию мигрень в 2 раза чаще, чем наоборот.
Заболевания могут быть вызваны патофизиологическими общими изменениями, ведущими к поражению центральной нервной системы. Подобные процессы резко снижают эффективность лечения.
Большая часть врачей утверждает, что симптоматика и проявления эпилепсии и гемикрании имеют множество общих черт, они совместимы. И мигрень, и эпилепсия сходны своими припадками, перед которыми возникают аура и продрома. Стоит отметить, аура перед приступом мигрени крайне специфична и отличается от эпилептической ауры. Только гемикрания сопровождается зрительными галлюцинациями. Оба заболевания способны изменить настроение пациента.
Тесную взаимосвязь между мигренью и эпилепсией отмечают все врачи, и связь эта проявляется в пароксизмальном характере, особой роли генетических факторов при развитии, ряде клинических признаков, которые затрудняют диагностику, сопутствующей головной боли, тошноте и рвоте при эпилепсии и электроэнцефалографическим изменениям при мигрени. Приступы мигрени сопровождаются эпилептическими судорогами. Мигрень очень эффективно лечится противосудорожными препаратами.
 То, как два заболевания взаимосвязаны, активно изучается на биохимических, генетических, нейрогуморальных и клеточных уровнях исследований. Однозначной концепции этих заболеваний нет, однако врачи-неврологи ввели понятие «мигрелепсиЯ» и «гибрид приступов». Мигрелепсия–это мигрень, являющаяся провокатором припадка эпилепсии. Явные критерии этого заболевания –мигренозная аура и эпилептический приступ, который развивается в течение 1 часа после приступа эпилепсии.
То, как два заболевания взаимосвязаны, активно изучается на биохимических, генетических, нейрогуморальных и клеточных уровнях исследований. Однозначной концепции этих заболеваний нет, однако врачи-неврологи ввели понятие «мигрелепсиЯ» и «гибрид приступов». Мигрелепсия–это мигрень, являющаяся провокатором припадка эпилепсии. Явные критерии этого заболевания –мигренозная аура и эпилептический приступ, который развивается в течение 1 часа после приступа эпилепсии.
Причина патологической активности в случае мигрени и эпилепсии –изменения организма патофизиологического характера, ведущие к повышению возбудимости нейронов центральной нервной системы. Заболевание сопровождается нестабильным давлением, рвотой, тошнотой и характерными приступами.
Эпилепсия, как заболевание мозга и головные боли, несомненно, имеют общие звенья патогенеза, значит, возможно найти аналогичный терапевтический подход к их лечению.
Употребление антиконвульсантов помогает устранить приступы, тошноту, рвоту и болевые ощущения. Общность патогенетических механизмов и симптомов заболеваний позволила разработать лекарства, эффективно воздействующие на патологические процессы в организме человека.
Препараты предотвращают развитие приступов и корковой депрессии. Медикаменты способны эффективно сократить патологические вегетативные реакции, они улучшают мозговой кровоток, реологические свойства крови и метаболизм нейронов. Все препараты переносятся хорошо, их можно использовать также как профилактику мигренозных инсультов.
Когда возникает приступ мигрени, сопровождаемый эпилептическим припадком, приём препаратов может не оказать адекватного эффекта. В этом случае нельзя медлить и ожидать улучшения, необходимо немедленно вызывать скорую помощь.
Пациента с такими отклонениями могут госпитализировать в неврологический стационар. Там можно полноценно провести диагностику и необходимую антигипоксическую терапию, предупреждающую развитие органических патологий в головном мозге.
Исследование общих механизмов мигрени и эпилепсии их симптоматики расширяет возможности и открывает новые перспективы в их лечении!
Источник

Некоторые люди, страдающие приступами мигрени, эпилепсии или потерей сознания, отмечают перед началом этих событий особые сигналы – мушки, звуки, вспышки света или даже странные резкие запахи.
Окружающим они не видны, ощущение чисто субъективное и имеет отдельное медицинское название – аура. Это один из симптомов, типичных для ряда неврологических расстройств, он указывает на определенные сбои в работе нервной системы. Нередко именно аура помогает предсказать скорый приступ и своевременно принять меры к его предотвращению.
Аура – это не заболевание!
Важно подчеркнуть, что аура – это не отдельная болезнь, а одно из проявлений проблем с мозгом. Ощущение очень индивидуальное, различается по описанию у разных людей и возникает не у всех пациентов с мигренью или эпилепсией. По сути, это временные нарушения восприятия, сбои в работе органов чувств, имеющие вот такую причудливую форму. Некоторые люди описывают ауру как вспышки света, неприятные звуки, дурные запахи или ощущения по телу, иногда аура может быть сложной, с комбинацией сразу нескольких ощущений. Но важно подчеркнуть – это не галлюцинации, происхождение ауры иное.
Почему бывает аура?
Эпилептические и мигреневые ауры обусловлены вовлечением определенных участков мозга, которые при их раздражении и формируют специфические симптомы, ощутимые только самим пациентом. Следовательно, если поражена зрительная зона, аура будет состоять из визуальных симптомов, а если сенсорная (то есть чувствительная), то возникнут сенсорные симптомы – давление, покалывание, пощипывание или зуд.
Эпилептические ауры – это субъективные сенсорные или психические явления, возникающие вследствие фокального приступа. Другими словами – это часть эпилептического припадка, который происходит из той области мозга, что отвечает за функцию, формирующую симптомы ауры. Это важно, потому что аура дает врачам понять, где находятся изменения, вызывающие приступ.
Особенности развития ауры при эпилепсии и мигрени
Эпилептическая аура в большинстве случаев сопровождается другими проявлениями судорожного приступа, например, спазмами мышц конечностей и мелкими подергиваниями, поскольку эпилептическое возбуждение в мозге распространяется на другие части коры. Редко аура остается изолированным признаком эпилепсии. В этом случае сам человек может не понимать, что с ним происходит, и не обращается к врачу. Ауры, когда они возникают перед началом приступа судорог, позволяют некоторым людям, у которых есть эпилепсия, предотвратить травму, сообщив окружающим, когда они теряют сознание.
Аура при мигрени обычно зрительная, это мелькание мушек, вспышки, черные точки или плывущие круги перед глазами. Это связано с тем, что дисфункция начинается с области зрительной коры. Аура обычно сопровождается через некоторое время (в промежутке от минуты до часа) мучительной односторонней головной болью. Однако аура при мигрени может проявляться изолированно, то есть без последующей головной боли.
Как долго длится это ощущение?
Длительность ауры зависит от ее причины и возраста, пола человека и особенностей его психики. Аура при мигрени может сохраняться в течение всего приступа боли или проходит по мере усиления болевых ощущений. В зависимости от типа ауры, человек может дезориентироваться, у него формируется спутанность сознания – он с трудом различает, где реальность, а где – его ощущения.
Люди, страдающие мигренью, часто испытывают не один, а сразу несколько типов ауры во время мигрени. Большинство людей, у которых мигрень сопровождается аурой, отмечают один и тот же тип ауры каждый раз, причем, в повторяющейся последовательности. Например, сначала точки, затем вспышки, затем ощущение плывущих кругов. Ауры также можно спутать с внезапным появлением панических атак, приступов тревоги, что создает трудности в диагностике. У пациентов, которые испытывают симптомы парестезии (ползание мурашек), дереализации (ощущение нереальности мира), головокружения, боль в груди, тремор (дрожание рук) и сердцебиение, причинами могут быть не только эпилепсия или мигрень, но и масса других болезней.
Как пациенты описывают мигренозную ауру?
Аура состоит из очаговых неврологических симптомов, которые обычно предшествуют боли, но могут сопровождать весь приступ. Только 20%-30% страдающих мигренью людей постоянно или периодически испытывают ауры. Большинство людей, у которых возникают приступы с аурой, также обмечают боль и без нее.
Симптомы ауры обычно развиваются медленно, в течение 5-20 минут и обычно длятся около часа. Ауры чаще всего включают изменения в зрении, хотя могут также происходить изменения в двигательной и сенсорной функции (подергивания рук, мурашки). Классическая визуальная аура мигрени характеризуется как положительными симптомами, такими как вспышки света (сцинтилляции) или зигзагообразными линиями (фортификационные спектры), так и негативными симптомами, такими как потеря зрения (скотома). Зрительная аура может начинаться в небольшой части поля зрения и постепенно расширяться, охватывая все поле.
Сенсорные ауры также характеризуются сочетанием положительных (покалывание) и отрицательных черт (онемение), которые иногда начинаются на одной стороне лица или руки и медленно расширяются, охватывая всю сторону тела. Может возникнуть временный гемипарез (паралич половины тела), и, если вовлечено доминирующее полушарие, может развиться дисфазия или афазия (расстройства речи).
Описание ауры при эпилепсии
Аура при эпилепсии – это специфические сенсорные (чувствительные) или психогенные явления (эмоциональность, вспышки агрессии или апатии), которые воспринимаются только пациентом. Они встречаются в различных формах и имеют важное значение в диагностике и лечении. Хотя одновременно выполненная ЭЭГ часто не выявляет четкого электрографического выражения у большинства пациентов, специалисты считают ауры проявлением слабо выраженных очаговых припадков. Обычно это неприятные ощущения, запахи или звуки.
Другие ауры, возникающие из лимбических структур, часто являются «неописуемыми» или могут иметь ужасающее качество, включать чувство эпигастрального дискомфорта (тошнота, боль в желудке). Эти признаки позволяют пациенту найти удобное место, чтобы в случае возникновения судорог он не поранился, и ему могли оказать нужную помощь.
Автор: Алена ПАРЕЦКАЯ.
Источник
Главная > Мигрень > Мигрень и эпилепсия
Иван Дроздов 28.01.2018
Мигрень – это болезнь неврологического характера, проявляющаяся в виде периодических приступообразных головных болей и сопутствующих патологических признаков. Болевой синдром часто развивается в одной части головы, проявляется разрывающей виски и лобные доли пульсацией. Главной причиной, провоцирующей развитие болезненных приступов, считается наследственность.
Эпилепсия – это психоневрологическое заболевание, проявляющееся в виде конвульсивных приступов и припадков, причиной которых могут быть опухоли и травмы мозга, инфекции и патологии, поражающиеся ткани мозговых структур. В момент припадка состояние больного усугубляется галлюцинациями, неконтролируемыми судорогами и потерей сознания.
Мигрень и эпилепсия: сходство симптомов и отличия
По характеру происхождения мигрень тесно взаимосвязана с эпилепсией. В обоих случаях причиной появления приступов выступает изменение состояния нейронов ЦНС, которое приводит к дестабилизации работы сосудистой системы. Оба заболевания имеют общие признаки и симптомы, которые в каждом конкретном случае выражены более или менее.
К общим патологическим признакам, свойственным как мигрени, так и эпилепсии, относятся:
- периодичность и усугубляющийся характер приступов;
- головная боль;
- аура в виде зрительных или вестибулярных нарушений;
- тошнота, рвота разной интенсивности, длительные головокружения;
- нарушение сознания;
- патологическое замедление ритмов сосудов мозга, отображающееся во время исследования на электроэнцефалографе.
Отличие описанных признаков состоит в интенсивности проявления, частоте и патологических особенностях. Например, при мигрени у больного во время приступа наблюдается:
- Сильная боль головы, часто развивающаяся в виде односторонней пульсации. Средняя продолжительность одного приступа достигает 60-ти минут.
- Зрительная аура развивается в течение 30-ти минут, сопровождается появлением пятен зигзагообразной или овальной формы, вспышек света, возникающих перед глазами фигур черно-белого или золотистого цвета.
- Нарушение сознания (свойственно осложненным формам мигрени) в виде легких парциальных приступов, когда у больного нарушается сенсорика и моторика, снижается память и умственная активность, при этом он осознает происходящее и может адекватно реагировать на ситуацию.
- Во время приступа и после его окончания показатели ЭЭГ имеют незначительные нарушения от нормы.
Симптомы эпилепсии проявляются следующим образом:
- Головная боль отсутствует или слабо выражена. Приступы в среднем длятся по 5 минут, однако промежуток между ними по сравнению с мигренью значительно сокращается.
- При зрительной ауре, которая нарастает стремительно, у больного возникают сферические образы, окрашенные во множество ярких цветов.
- Нарушения сознания в виде сложных парциальных припадков, когда больной понимает происходящее вокруг, но при этом не в состоянии отреагировать (изменить позу, ответить на вопрос).
- Частичный паралич конечностей или частей тела со стороны развития приступа, появляющийся после сложных парциальных припадков.
- Во время приступа ЭЭГ показывает выраженные патологические изменения эпилептического характера в структурах мозга.
Мигрень и эпилепсия могут дополнять друг друга или выступать провокаторами развития приступов и припадков, переходя со временем при непринятии лечебных мер в более тяжелую патологическую форму – мигрелепсию.
Мигрелепсия: гибрид приступов
Мигрелепсия – это одна из разновидностей осложненной мигрени, приступ которой усугубляется эпилептическим припадком. Характерными симптомами для этого заболевания выступает появление ауры, свойственной мигрени, и эпилептического припадка после этого в течение часа.
Патология, как гибрид приступов мигрени и эпилепсии выражается в следующих признаках и клинических проявлениях:
- усугубляющийся (пароксизмальный) характер приступов;
- влияние наследственных и вредных факторов на развитие приступов;
- появление эпилептических припадков во время приступа мигренозной боли;
- выраженные сосудистые изменения, отображающиеся на электроэнцефалограмме;
- затрудненность эффективной диагностики недуга;
- мучительная тошнота и многократная рвота, сопровождающая болевой синдром;
- развитие головной боли и эпилептического разряда с одной стороны;
- исчезновение мигренозной боли после окончания припадка;
- эффективное действие противосудорожных лекарственных средств в момент развития мигренозного приступа.
Заболевание относят к сложным неврологическим расстройствам, которые требуют незамедлительного и адекватного медикаментозного лечения при выявленных соответствующих симптомах и патологических признаках.
Лечение мигрелепсии
Для лечения мигренозных болей, сопровождаемых эпилептическими припадками, можно применять единый терапевтический подход. Для недопущения приступа эпилепсии нужно на начальном этапе купировать мигренозную боль и снизить отягчающие состояние симптомы с помощью медикаментозных средств:
- Комбинированные препараты с входящими в состав анальгетическими средствами, кодеином, фенобарбиталом, кофеином (Пенталгин, Солпадеин, Нурофен, Новиган).
- Противомигренозные средства с действием, направленным на подавление приступа мигрени путем сбалансирования гормона серотонина (триптаны) и антиспастического воздействия на периферические сосуды (алкалоид спорыньи).
- Антиконвульсанты (Бензонал, Фенобарбитал, Клоназепам). Препараты не только снимают конвульсивные судороги, но также и устраняют такие симптомы, как тошнота, приступы рвоты, головная боль.
- Наркотические анальгетики (Кодеин, Промедол, Морфин) применяют в крайних случаях, когда у больного наблюдается тяжелый эпилептический припадок с полным нарушением сознания и сильно выраженными мигренозными болями.
Вас что-то беспокоит? Болезнь или ситуация из жизни?
Опишите нам свою проблему, или поделитесь своим жизненным опытом в лечении болезни, или спросите совета! Расскажите о себе прямо тут, на сайте. Ваша проблема не останется без внимания, а ваш опыт кому-то поможет!Написать >>
Если эпилептический приступ усугубляется, а описанные препараты оказываются неэффективными, нужно вызывать бригаду медиков и госпитализировать больного в отделение неврологии, где ему будет назначено адекватное лечение в зависимости от степени тяжести припадка.
Источник
Резко проявляющиеся приступы, нарушения работы ЖКТ и вегетативная симптоматика — это могут быть признаки одновременно мигрени и эпилепсии.
Подобное сходство часто усложняет постановку диагноза. В статье мы подробно разберем оба недуга и все, что связано с ними, отталкиваясь от имеющихся на данный момент работ и исследований.
О мигрени
Для болезни характерна спонтанно возникающая головная боль. «Накидывается» она на человека приступами. Недуг считается хроническим. Природа неврологическая. Причина же кроется в излишней возбудимости нейронов ЦНС, преимущественно генетической.
- Классификация мигрени
- Распространённость мигреней
- Генетическая предрасположенность
- Происхождение и механизмы зарождения
- Диагностика и симптоматика мигрени с эпилепсией
- Признаки, позволяющие диагностировать отдельные виды мигрени
- Отличительные черты приступа мигрени
- Головные боли и эпилептические приступы
- Дифференциальная диагностика мигрени и эпилепсии

ВОЗ поставила мигрень на шестое место в списке нестандартных причин, мешающих людям полноценно заниматься трудовой деятельностью
Классификация мигрени
В МКБ-10 нарушению здоровья присвоен код G43. Тут же приводятся следующие классификации:
- G43.0 — без ауры. Она же простая;
- G43.1 — с аурой. Классическая;
- G43.2 — мигренозный статус. Это тяжело протекающая форма. При ней болевые наплывы возникают последовательно. Один за другим. Состояние может длиться 3-5 дн.;
- G43.3 — осложненная разновидность мигрени. Возможна рвота, припадки и даже потеря сознания;
- G43.8 — другая;
- G43.9 — неуточненная.
Немного о процентном соотношении
Так S. D. Silberstein с коллегами сообщает, что больные эпилепсией в два раза чаще страдают мигренью и разделяет виды эпил. в процентном соотношении. В итоге головные боли проявляются:
- При роландической — в 62% случаев;
- При абсансной — в 34%;
- При парциальных формах — в 8%.
Будучи лабораторией ЭЭГ-мониторинга, специализирующейся на выявлении и ведении эпилепсии, нам самим нередко приходилось сталкиваться с обоими заболеваниями. И вышеописанные данные вполне соответствуют действительность.

У какого числа людей с эпилепсией возникают мигрени: головные боли проявляются у 59% персон с эпил. Музалевская Д.С., Коротков А.Г., и Колоколов О.В. в своей научной работе от 2016 года указывают, что нежелательные ощущения возникают в межприступном периоде. Они же разделяют их на три типа:
- У 41% — не обнаружено.
- У 18% — мигрень без ауры;
- У 33% — боли с ощущением напряжения;
- У 8% — головные боли нестандартного характера.
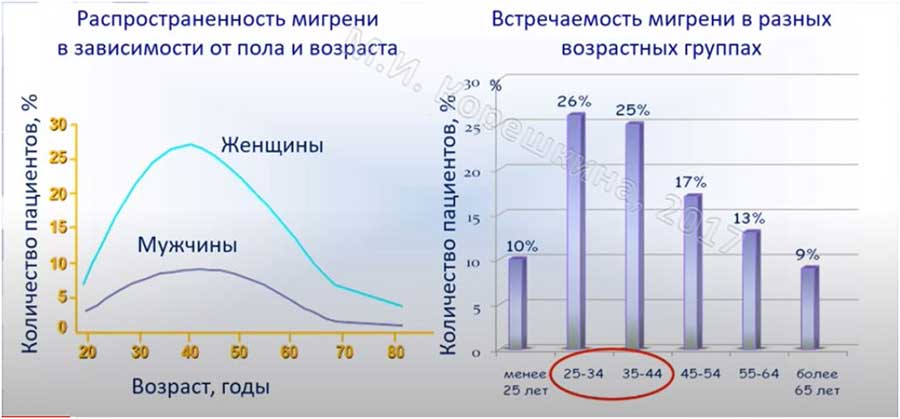
Распространённость мигреней
Заболевание распространено у молодых людей. Чаще присутствует у лиц в возрасте 25-44 лет. Еще Dennis М. S., Warlow С. P. В 1992 году указывают, что у детей в 5-15 лет мигрень обнаруживается в 10% случаев. До 12 лет чаще мальчики. А после пубертатного возраста 60-70% больных — это женщины.
Сколько людей страдает от мигрени: согласно Глобальному Обзору Бремени Заболеваний с 1995 по 2005 от ВОЗ, недугу подвержены 14,5% населения планеты — это свыше 1 млрд человек. Вот информация, предоставленная неврологом М. И. Корешкиной в 2017 году:
Генетическая предрасположенность
Мигрень — генетическое заболевание. Так у 50-60% страдающих недугом, родители тоже его имели. ВработахKleindorferD., PanagosP., PancioliA., атакжеBromfieldE. B., HendersonG. V. Seizuresот 2002 г. указывается, что в семьях, где оба родителя подвержены головным болям, дети получат их по наследству с 60-90% вероятностью. В 70% случаев недуг передается от матери, в 30% от отца.
В итоге можно вывести типичный портрет пациента:
- Женщина, работает;
- Возраст — 25-45 лет;
- Наследственность — отягощенная.
Происхождение и механизмы зарождения
Возникают головные боли из-за генетически детерминированной лимбико-стволовой дисфункции, при которой изменяется связь ноцицептивных и антиноцицептивных узлов. Приступам предшествует следующее:
- Выделение медиаторов в кончиках тройничного нерва;
- Выделение нейропептидов воспалительного типа;
- Запуск тригемино-васкулярной системы;
- Снижение серотонина;
- Расширение сосудов.
Результат — стенки сосудов становятся тоньше, они пропускают алгогенные вещества. Те попадают в околососудистое пространство. Возникает воспаление, которое и приводит к головной боли. Также предполагается, что корковая депрессия способна провоцировать мигрень.
Диагностика и симптоматика мигрени с эпилепсией
Давайте разберем особенности и детали выявление разных видов недуга, вызывающего головные боли:
Клиническая картина
Чтобы распознать мигрень или же эпилепсию необходимо получить следующие сведения:
- Возраст пациента;
- Точку начала проявления недуга;
- Частоту и длительность приступов;
- Наличие или отсутствие, а также особенности ауры;
- Зоны головной боли и степень ее выраженности;
- Триггеры (провоцирует ли что-то симптомы);
- Сочетание различных признаков (примеры будут ниже в таблицах).
Факторы, провоцирующие мигрень: список здесь обилен. Тут и стрессовые ситуации, страхи, негатив. Также приступ может вызываться нижеуказанными пунктами:
- Мерцающие образы, световые;
- Излишняя усталость (переутомление, недосыпание, ослабление организма голодом;
- Обычное употребление какао-продуктов, сыра или орехов;
- Внешняя среда — духота, запахи, погода;
- Лекарственные препараты.
Отметим и то, что при менструальном цикле, мигрени наблюдаются у 60% женщин.

Мигрень на данный момент неизлечима в силу своего генетического происхождения. Однако существует множество подходов, помогающих избавиться от негативных ощущений и социальных ограничений, вызываемых болезнью.
Признаки, позволяющие диагностировать отдельные виды мигрени
Диагностика мигрени без ауры: данный вариант ГБ можно определить благодаря 5 критериям. Вот они:
- 1. Продолжительность боли — у взрослых в 4-72 ч. У детей 1-48 ч.;
- 2. Боль отвечает минимум двум параметрам — имеется пульсация, степень выраженности средняя или сильная, мигрень возникает при нагрузках физического характера, она локализуется с одной стороны;
- 3. Рвота, тошнота, страх шума и света;
- 4. Обследование у доктора, результаты длительного наблюдения, выявившего отсутствие других причин головной боли;
- 5. Приступы — минимум 5 в анамнезе. Они должны отвечать пунктам 1 и 4.
Диагностика мигрени с аурой: она встречается реже. Аурой же называется состояние, в которое человек входит до начала приступа. До появления головной боли. Отметим, что ранее перечисленные пункты актуальны и в данном случае. Добавим — мигрень с аурой устанавливается при обнаружении 2 приступов, содержащих 3 фактора из нижеперечисленных:
- Продолжительность развития симптома ауры — должен быть один признак, наблюдаемый более 4 минут;
- Последовательность симптомов — 2 и свыше наступают по очереди;
- Промежуток между аурой и головной болью — между предшествующими состояниями проходит менее 60 минут;
- Наличие дисфункции (фокальной или стволовой) — устанавливается при возможности обратить 1-2 признака ауры;
- Ограничение по времени — нет ни одного признака, длящегося более часа.
Характер симптомов указывает на вид мигрени. Чаще наступает типичная форма. В 2% случаев редкие вариации — ретинальная, базилярная, спорадическая, гемиплегическая. Взгляните на негативные факторы, возникающие при разных типах мигрени.
При базиллярной
Нарушения зрения наблюдаются с двух сторон. Есть шумы, головокружение. Слух иногда ухудшается, как и речь. Появляются сбои в работе мимических мышц рта. Случаются они и в сознании, но короткие.
При ретинальной
Нарушения зрения проявляются в виде слепых зон, расползающихся от центра к краям. Других признаков нет.
При гемиплегической
Последняя сопровождается нарушениями речи и двигательного аппарата. Если форма приступа тяжелая, возможны отклонения в работе зрительной системы. Симптомы могут оставаться до 3 дней. В дальнейшем исчезают.

Отличительные черты приступа мигрени
Чтобы отделить эпилепсию от мигрени, давайте взглянем на течение приступов последней. Здесь все понятно — 4 фазы, скрытно переплывающие одна в другую. Посмотрите на них:
- Продромальная фаза — есть у 50% пациентов. Признаки незаметны. Развивается сутки (24 ч.). Меняются эмоции, появляется раздражительность. Восприятие окружающего мира обостряется или притупляется. Параллельно ухудшается работоспособность. Возникает тяга к сладостям, иногда другим продуктам питания. Человек выглядит утомленным, много зевает. Симптомы похожи на обычные состояния, потому нередко остаются без внимания и обнаруживаются лишь врачами. По завершении фазы у людей часто возникает боль в мышцах, сонливость. У некоторых противоположная утомленности эйфория;
- Визуальные признаки — касаются зрения. Больной наблюдает световые вспышки, зигзаги, полоски;
- Тактильные признаки — сенсорные симптомы находятся строго в промежутке 4-60 минут. Проявляются в онемении и покалывании рук, нарушениях речи. Из-за этого люди испытывают стресс;
- Головная боль — пульсирующая. Чаще ощущается с одной стороны. Однако существуют и двусторонние варианты. Движение и напряжение — спутники. Рвота, шумо- и светофобии также возможны. Голова болит 4-72 часа.
А. М. Вейн с коллегами указывает на наличие церебрального ожирения, сбоев в менструации и прочие нейроэндокринные эффекты (это у 15% пациентов). Отметим и тот факт, что между приступами никаких признаков нет.
Головные боли и эпилептические приступы
Боль в области головы нередко является спутником эпилептического приступа. Она возникает вначале. Иногда с ней заканчивается припадок. Так Fenichel G. M., а также Rothner D. A предоставляют след. данные:
- У 50% пациентов наблюдается головная боль во время приступа;
- У 90% персон, страдающих височной эпил., имеются боли, но при других формах эпил. парциального типа они присутствуют лишь у 12%;
- У 15-30% пациентов сперва появляется аура, а уже потом мигрень.
Головная боль, спровоцированная приступом эпилепсии, обычно пульсирующая и смешанная. Продолжительность от пары минут до 72 ч.
Связь эпилепсии, мигрени и менструального цикла: она точно установлена. Так у 19-21% женщин, изначально страдающих ГБ, во время месячных стабильно возникают головные боли. Среди дам с эпилепсией, 30-50% сталкиваются с ГБ в момент приступов от нее.
Когда головные боли являются естественным спутником эпил. припадка, выделяются они кратковременностью (менее 1 ч.). Вместе с ними обычно наблюдается дискомфорт в области живота, вялость и сонливость. В данном случае с помощью ЭЭГ-мониторинга можно установить причину происхождения симптомов. Так Flanagan D., Karabi G. говорят, что крайне редко мигрень способна приводить к эпил. приступу.
ЛАБОРАТОРИЯ ВМ ЭЭГ работает в клиниках и медицинских центрах.
Мы выезжаем на дом к частным лицам, что позволяет не тратить время на хождения по кабинетам.
Дифференциальная диагностика (ДД) мигрени и эпилепсии
О сложности ДД:трудность постановки дифференциального диагноза обусловлена тем, что как при различных формах эпилепсии, так и при мигренях возникает повышенная эпил. активность. При этом она появляется не только при затылочных разновидностях, но и при миоклонических, абсансных и др. типах.
При ДД необходим учет особенностей, присущих различным вариантам головной боли и схожих по клинике с приступами эпилепсии. Сюда можно отнести нижеуказанные виды мигрени:
- Гемиплегическая;
- Абдоминальная;
- Базиллярная;
- Ретинальная.
В эту же группу следует отнести циклическую рвоту и головокружения у детей (пароксизмальные). Взгляните на таблицу ниже.
| Симптом | При эпилепсии | При мигрени |
|---|---|---|
| Рвота и тошнота | Для эпилепсии подобное необычно | Они характерны для всех разновидностей |
| Головные боли | Нападают приступами, диффузным эффектом. При этом мигренозные головные боли также могут присутствовать (в 50% случаев) | Часто пульсирующие ощущения в голове. Добавляются страхи перед светом и звуками |
| Визуальные галлюцинации | Редкое явление. Галлюцинации имеют характер приступов. Цветные, кратковременные. Обычно точки или др. простые формы | В глазах возникают зигзаги, линии. Чаще черно-белые. Остаются по несколько минут. Возможно появление слепых зон (скотом) |
| Преходящая слепота | Редкое явление. В большинстве случаев появляется у детей | Возникает из скотом при ауре |
| Базиллярные признаки | Баз. мигрень возникает перед эпилептическим приступом | Медленнотекущие, совмещенные с головной болью |
| Рвота циклического характера в сочетании с абдоминальными болями | При абдоминальной эпилепсии рвоты встречаются очень редко. Длятся несколько секунд | Рвоты длиной в несколько минут чаще возникают у детей, страдающих абдоминальной разновидностью мигрени |
| Гемиплегия (паралич) | Редко. Для эпилепсии характерен паралич Тодда | Встречается редко. Чаще явление семейное |
| Во время сна | Происходит пробуждение | Происходит пробуждение |
| Головокружения | Нет | Нет |
| Сонливость после приступов | Обычна | Нехарактерна |
Идиопатические разновидности эпилепсии особенно усложняют дифференциальный диагноз. К ним относится болезнь типа Гасто, а также парциальная эпил. доброкачественного вида у детей (с центро-темпоральными спайками). Взгляните на таблицу ниже:
Зрительные галлюцинации
| Длительность | Эпилепсия затылочного типа | Мигрень базиллярного типа | Мигрень с аурой |
|---|---|---|---|
| 01-60 секунд | Есть всегда | Нет | Нет |
| 1-3 мин. | Часто | Редко | Редко |
| 4-30 мин. | Редко | Средняя частота | Средняя частота |
| Каждый день | Обычно да | Нет | Редко |
| Картинка расширяется от центра к краям | Крайне редко | Бывает часто | Обычно да |
| После галлюцинаций слепота | Редко | Обычно да | Редко |
| Нарушается сознание, появляются судороги | Частое явление | Редко | Крайне редко |
| Цветные и шарообразные | Редко | Редко | Обычно да |
| Черно-белые, линии, зигзаги | Практически нет | Нет | Нет |
| Двигающиеся к другой части глаза | Обычно да | Нет | Нет |
| Боль в голове приступами | Часто | Часто | Обычно да |
| После галлюцинаций наступает тоническая девиация | Обычно да | Нет | Нет |
Др. симптомы в области неврологии
| Длительность | Эпилепсия затылочного типа | Мигрень базиллярного типа | Мигрень с аурой |
|---|---|---|---|
| Стволовые признаки | Нет | Обычно да | Нет |
| Головная боль приступного характера | Часто | Часто | Обычно да |
| Рвота приступного характера | Редко | Часто | Часто |
Слепота, полная или частичная
| Длительность | Эпилепсия затылочного типа | Мигрень базиллярного типа | Мигрень с аурой |
|---|---|---|---|
| Без симптомов до и после | Часто | Часто | Нет |
При постановке дифференциального диагноза следует обратить внимание на следующие симптомы:
- Присутствуют ли прогредиентно нарастающие ГБ;
- Есть ли у человека односторонняя головная боль на протяжении 1-2 или более лет;
- Имеются ли другие, нестандартные виды мигрени, возникающие на постоянной основе;
- Появляется ли ГБ вне приступов, впоследствии физического напряжения, кашля, во время сексуальной активности, потягивания тела и т. д.;
- Возникают ли второстепенные признаки вроде повышения температуры, тошноты и рвоты, различной неврологии;
- Появились ли мигренеподобные приступы п?
