От мигрени для беременных
Мигрень – форма головной боли, для которой свойственно периодическое возникновение, локализация с одной стороны головы и продолжительность 2-72 часа. Мигрень при беременности существенно влияет на самочувствие женщины. Особая сложность при купировании приступов связана с избирательным приемом медикаментозных средств, которые безопасны для плода.
Статистика показывает, около 33% будущих матерей страдают от мигренозных пароксизмов. Предрасположенность к развитию цефалгического синдрома у женщин связана с гормональными перестройками, которые происходят во время менструации, гестации, лактации, менопаузы. Мигрень и беременность для многих пациенток – взаимосвязанные понятия.
Особенности мигрени у беременных
Мигрень у беременных бывает с аурой и без предшествующих характерных сигналов. Приступы обычно сопровождаются тошнотой, реже рвотой, повышенной чувствительностью к внешним раздражителям – яркому свету, громким звукам, шумам, запахам. Мигренозные приступы без ауры отличаются тенденцией к снижению частоты и длительности по мере приближения родов.
Для мигрени с аурой напротив свойственно стабильное течение при беременности, что позволяет делать выводы о необходимости лечения. Обычно ко II триместру наблюдается положительная динамика – интенсивность и продолжительность пароксизмов уменьшается. К III триместру в основном частота приступов, сила и выраженность болевых ощущений продолжают снижаться.
Одновременно меньше проявляются сопутствующие нарушения – светобоязнь, повышенная чувствительность к звуковым и ароматическим раздражителям. Улучшение самочувствия во II-III триместре отмечается в 50-80% случаев.
Причины на разных триместрах
В I триместре в организме будущей матери снижается уровень эстрогена, который является важнейшим нейромодулятором. Активно вырабатывается прогестерон, который ослабляет действие эстрогенов, что провоцирует мигренозные приступы. Начиная с 10-12 недели, уровень эстрогена нормализуется, что положительно влияет на динамику регрессии цефалгического синдрома.
III триместр характеризуется стабильно высокими показателями эстрогена, что приводит к исчезновению болезненных ощущений у большинства пациенток. Эстроген участвует в регуляции опиатергической системы (обезболивающей, подавляющей боль), выработке мелатонина, влияет на уровень пролактина, простагландина, нейромедиаторов, в числе которых серотонин, катехоламин, эндорфин.
При снижении уровня эстрогена происходит повышение чувствительности рецепторов нейронов гипоталамуса и тригеминального ганглия. Одновременно наблюдается увеличение чувствительности элементов кровеносной системы мозга к серотонину, который оказывает вазоактивное действие – стимулирует сократительную деятельность сосудистых стенок. В результате развивается усиление восприятия болезненных ощущений. Другие причины возникновения мигрени при беременности:
- Наследственная предрасположенность.
- Нарушение функции печени.
- Склонность к гипотонии.
Чтобы разобраться, чем лечить мигрень при беременности, важно пройти диагностическое обследование и выявить вероятные сбои в работе внутренних органов и систем. Факторы, провоцирующие приступ:
- Атмосферные явления, изменение погоды.
- Физическое и психическое перенапряжение.
- Употребление некоторых продуктов с высоким содержанием пищевых добавок и природных психостимуляторов, к которым относят шоколад, крепкий чай, кофе, вино, напитки типа «Кока-кола» и «Пепси-кола».
Половые гормоны играют решающую роль в патогенезе цефалгического синдрома у женщин. Пароксизмы обычно связаны с фазами менструального цикла. Во время беременности в организме происходят сложные перестройки, в том числе изменение гормонального баланса.
Основные симптомы
Систематические головные боли – самый распространенный и ведущий симптом, с жалобой на который беременные женщины обращаются к врачу. В среднем каждая 5-я будущая мама страдает от болезненных ощущений в области головы. В 30% случаев приступы протекают тяжело и длительно с выраженной сопутствующей симптоматикой, трудно поддаются купированию. Подверженность мигренозным пароксизмам до момента беременности отмечена в среднем у 80% пациенток. Появление болей впервые в период вынашивания плода наблюдается в среднем у 16,5% пациенток. Симптомы:
- Пульсирующий характер болевых ощущений.
- Приступы происходят после употребления определенных продуктов или вследствие провоцирующих факторов.
- Болезненные ощущения усиливаются после физического напряжения.
- Интенсивность боли возрастает из-за яркого света, громкого шума или неприятных запахов.
- Приступ сопровождается тошнотой, реже рвотой.
- Расстройство зрительной функции в виде появления посторонних предметов (точек, бликов) в поле обзора.
Редко мигренозный приступ может сопровождаться онемением конечностей и нарушением речи.
Специфика лечения
Чем снять боль при мигрени в период беременности подскажет лечащий врач. Общие рекомендации для предотвращения мигренозных атак:
- Здоровый образ жизни.
- Отказ от вредных привычек.
- Сокращение употребления крепкого чая, кофе, напитков, содержащих психоактивные вещества.
- Частый прием пищи.
- Полноценный отдых и сон продолжительностью не меньше 8 часов.
- Избегать переохлаждений, стрессовых ситуаций, физического переутомления.
Применение медикаментозных препаратов для лечения мигрени при беременности требует особого внимания. Опасность фармакологических средств заключается в способности проникать через плацентарный барьер. В результате химические соединения могут оказывать влияние на развитие плода, провоцируя различные отклонения и нарушения.
Скорость выведения потенциально вредных веществ из организма плода замедленна, интенсивно растущие клетки зародыша чувствительны к внешним воздействиям, что повышает вероятность развития патологий. Бесконтрольный прием таблеток от мигрени при беременности может привести к нарушению формирования тканей плода и последующему отставанию родившегося ребенка в умственном и физическом развитии.
Предположительно бесконтрольный прием лекарств будущими мамами стал причиной патологических состояний и врожденных аномалий у ребенка в 1-3% случаев. Альтернативные способы лечения мигрени у беременных:
- Психотерапия.
- Массаж и мануальная терапия, остеопатия.
- Релаксационные техники, ароматерапия.
- Йога, дыхательная гимнастика.
- Физиотерапия.
- Иглорефлексотерапия.
Только врач может назначить прием обезболивающих фармацевтических препаратов с учетом состояния пациентки и периода гестации. Не рекомендуется одновременный прием нескольких видов лекарственных средств.
Медикаментозная терапия
Чтобы эффективно лечить мигрень во время беременности, нужно разобраться в причинах появления приступов, тогда будет понятно, чем купировать болезненные ощущения. Согласно классификации организации FDA (США), которая занимается вопросами безопасности для здоровья выпускающихся фармацевтических средств, выделяют 5 категорий препаратов с разной степенью опасности для плода. Категории опасности средств от мигрени при беременности:
- A (риск отсутствует).
- B (риск не доказан, не подтвержден).
- C (риск возможен, не исключен).
- D (риск подтвержден, высокая опасность).
- X (противопоказаны в период беременности).
Популярное обезболивающее лекарство Парацетамол относится к категории B, Цитрамон и Аспирин (Ацетилсалициловая кислота) – к категории C, Диклофенак и Диазепам – к категории D, Фенобарбитал и Карбамазепин – к категории X.
Лечение мигрени при беременности на ранних сроках чаще проводится препаратами группы B (Ибупрофен, Парацетамол, Кофеин, Метоклопрамид, Сульфат магния, Морфин), реже препаратами группы C (Суматриптан, Напроксен, Индометацин, Преднизолон). Необходимо помнить, что применение препаратов нестероидной противовоспалительной группы (Напроксен, Индометацин, Преднизолон, Ибупрофен) и Аспирина в III триместре повышает риск негативного влияния на плод и организм матери, который расценивается, как характерный для лекарств категории D.
К примеру, прием Аспирина в III триместре может спровоцировать удлинение срока до начала родов, подавление сократительной способности мышц матки, повышение интенсивности кровотечения у плода и матери, сокращение размера Боталлова протока (у плода соединяет спинную аорту и легочный ствол).
Массаж
Если началась мигрень во время беременности, рекомендуется делать точечный или классический массаж, что поможет быстро и безопасно избавиться от болезненных ощущений. Классический массаж выполняют в шейно-воротниковой зоне, используя приемы: пощипывание, поглаживание, легкое сдавливание, растирание. В результате улучшается кровообращение и кровоснабжение тканей головного мозга.
Выполнение точечного массажа стимулирует биологически активные точки, которые в свою очередь регулируют деятельность органов и систем. Чтобы избавиться от мигрени при беременности, нужно несильно продолжительностью 1-2 минуты последовательно надавливать на такие точки, как:
- на переносице между бровями;
- немного над бровями в самой высокой точке бровной дуги;
- над самой высокой точкой бровной дуги на линии, горизонтально разделяющей лоб пополам;
- возле внешних уголков глаз.
В завершение процедуры пальцами обеих рук проводить по голове воображаемые линии по направлению к затылку. Затем ребрами ладоней слегка постучать по шейному отделу позвоночника.
Рецепты народной медицины
Хорошо снимает головную боль чай, приготовленный из лекарственных растений. Успокаивающие отвары и настои с легким обезболивающим действием готовят из листьев мяты, мелисы, пустырника, иван-чая, шишек хмеля, корня валерианы. Перед приемом препаратов на основе лекарственных трав в период гестации необходимо посоветоваться с лечащим врачом.
Профилактика
Чтобы эффективно бороться с мигренью при беременности, необходимо придерживаться таких принципов, как исключение заболеваний, которые могут провоцировать цефалгический синдром, и использовать преимущественно немедикаментозные методы терапии. Выявление триггерных (провоцирующих) факторов и их исключение поможет снять боль от мигрени при беременности, возникающую как вторичный симптом нарушений в работе организма.
Купирование мигренозных приступов в период гестации выполняется преимущественно немедикаментозными средствами. При необходимости врач назначает фармацевтические препараты с наименьшим риском влияния на развитие плода.
Просмотров: 1 295
Источник

Введение
Мигрень — широко распространенная первичная форма головной боли (ГБ), которая проявляется в виде повторяющихся приступов, часто сопровождающихся тошнотой, рвотой, фото- и фонофобией. Распространенность мигрени, по разным оценкам, составляет от 2,6% до 21,7%, а средний показатель находится на уровне 14,7% [1]. В России распространенность мигрени достигает 20,8%, что приблизительно составляет более 30 млн человек [2].
Распространенность мигрени у женщин более чем в 2 раза превышает этот показатель у мужчин, а наибольшая распространенность мигрени внутри женской популяции приходится на репродуктивный возраст [3]. По этой причине вопросы тактики ведения пациенток с мигренью во время беременности имеют высокую актуальность. Вопросы планирования беременности, а также правила приема препаратов для обезболивания и подходы к профилактическому лечению мигрени во время беременности обсуждаются очень часто.
Течение мигрени в период беременности
У 50–70% женщин в период беременности наступает улучшение течения мигрени без ауры [4]. Приступы мигрени становятся мягкими, крайне редкими, а у большинства пациенток в этой группе мигрень полностью исчезает. Улучшение наступает после I триместра, начиная с 12–14-й нед. беременности. Это связано с тем, что к началу II триместра уровень эстрогенов стабилизируется и начинает расти, а его колебания прекращаются (рис. 1). Мигрень с аурой во время беременности прекращается реже, приблизительно у 40% пациенток.

В то же время при сохранении ГБ в этот период необходимо провести дифференциальную диагностику и определить форму ГБ. Тревожными симптомами в период беременности являются:
появление новой, необычной ГБ;
резкое учащение приступов мигрени;
присоединение новых, необычных симптомов ГБ, включая нарушение зрения, чувствительности, афазию, парезы конечностей;
появление мигренозной ауры у пациенток с предшествующей мигренью без ауры;
повышение артериального давления во время ГБ;
судороги.
Наличие активной мигрени в период беременности не влияет на течение самой беременности и развитие плода, однако повышает риск преэклампсии и гестационной артериальной гипертензии. Более того, сохранение активной мигрени, особенно мигрени с аурой, в период беременности повышает риск острых нарушений мозгового кровообращения (ОНМК) в 15–17 раз [5]. Распространенность ОНМК во время беременности и в раннем послеродовом периоде составляет 34,2 случая на 100 000 родов [5].
Купирование приступов
Подбор лекарственной терапии для пациенток c мигренью в период беременности вызывает значительные сложности. Тяжесть мигрени может быть особенно высокой на протяжении I триместра. Развернутые некупированные приступы мигрени зачастую сопровождаются тошнотой, рвотой и приводят к ненужным страданиям и обезвоживанию, особенно у пациенток, страдающих ранним токсикозом. Несмотря на стремление избегать приема лекарственных препаратов (особенно на ранних сроках беременности) для минимизации риска нарушений развития плода, многие пациентки с ГБ начинают бесконтрольно принимать анальгетики. Поэтому важность предварительного консультирования и обучения пациенток правильному контролю ГБ невозможно переоценить.
Небеременным женщинам рекомендуется принимать лекарства для купирования приступов мигрени как можно раньше, не позднее 1 ч после начала приступа. Такой подход позволяет ускорить облегчение и полностью прекратить приступ мигрени в короткие сроки. Беременность является единственным периодом в жизни женщины, когда этой рекомендацией можно временно пренебречь. Пациенткам, стремящимся минимизировать употребление лекарственных препаратов, можно рекомендовать ступенчатый подход, когда лечение приступов легкой и средней тяжести начинают с нелекарственных методик.
Если пациентка принимает решение не использовать анальгетики, приоритетной становится борьба с тошнотой, чтобы избежать обезвоживания. Пациенткам следует избегать сильных запахов и пить больше жидкости, например соки, разведенные водой в пропорции 1:1. Чувство тошноты также можно уменьшить, съедая легкоусвояемую пищу, например сухое печенье, яблочное пюре, бананы, рис, макароны. Также можно использовать метоклопрамид или ондансетрон [6].
Большую роль в нелекарственных подходах к лечению мигрени играют методы нейростимуляции. Единственный зарегистрированный в России прибор для неинвазивной чрескожной стимуляции надглазничного нерва — Сefaly (Цефали®) — специально разработан для лечения мигрени и может стать хорошей альтернативой лекарствам для купирования приступов мигрени. Использование прибора Cefaly в самом начале приступа позволяет снизить интенсивность ГБ и в ряде случаев полностью купировать приступ. Так, интенсивность мигренозной боли снижается на 4,3 балла через 1 ч [7]. Cefaly может также использоваться совместно с обезболивающими препаратами для повышения их эффективности.
Несмотря на то что в целом парацетамол менее эффективен для купирования острого приступа мигрени, чем ацетилсалициловая кислота и нестероидные противовоспалительные средства (НПВС), его безопасность в период беременности выше [6]. Кофеин, обладающий способностью усиливать анальгетический эффект, является важным дополнением к обезболивающим препаратам. Добавление 100 мг кофеина к анальгетику усиливает его эффект в 1,5 раза.
Безопасность применения НПВС неоднозначна [6]. Назначение НПВС в I триместре может быть связано с повышением риска прерывания беременности и развития врожденных аномалий. Прием НПВС и аспирина в III триместре может привести к преждевременному закрытию ductus arteriosus. По этим причинам использование НПВС должно быть ограничено II триместром. Особенно важно прекратить их прием после 32-й нед. Прием аспирина в высоких дозах также может повышать риск кровотечения.
Триптаны являются наиболее эффективными анальгетиками для купирования приступов мигрени. Безопасность использования триптанов во время беременности оценивается по регистрам беременности, где для суматриптана, например, на данный момент накоплен огромный объем данных. Несмотря на указанное в официальной инструкции по применению суматриптана запрещение его использования во время беременности, не получено данных о повышении риска врожденных мальформаций при его приеме беременными [8]. Пациенткам, которые принимали триптаны на ранних сроках беременности (не зная о своей беременности), необходимо сообщать, что вероятность негативного воздействия этого препарата на плод крайне мала. Женщинам, у которых наблюдаются тяжелые приступы мигрени, приводящие к серьезному нарушению трудоспособности, вызывающие рвоту, можно рекомендовать использование триптанов в период беременности. На сегодняшний день эта информация не включена в официальные рекомендации по лечению мигрени, однако безопасность суматриптана подтверждается анализом огромного числа наблюдений и рекомендациями экспертов.
При этом следует иметь в виду, что безопасность триптанов неодинакова. Суматриптан, как наиболее гидрофильный из триптанов, с трудом проникает через плацентарный барьер, в то время как остальные триптаны (в т. ч. элетриптан) липофильны.
Преднизолон можно использовать только в качестве средства «скорой помощи» в случае развития длительного и тяжелого приступа мигрени [9]. Использование преднизолона предпочтительно по сравнению с дексаметазоном, так как последний лучше проникает через плаценту. В качестве средства «скорой помощи» для купирования тяжелых приступов могут применяться блокады затылочного нерва с лидокаином, бипувакаином
и/или кортикостероидом.
Профилактическое лечение
Лечащий врач должен своевременно выявлять группу пациенток, у которых профилактическое лечение мигрени будет наиболее успешным. В то время как у большинства беременных по окончании I триместра начинается ремиссия мигрени, у других к 10–12-й нед. частые приступы могут сохраняться, что будет свидетельствовать с большой вероятностью о сохранении ГБ на протяжении всей беременности. Отказ от лечения таких пациенток может привести к нарушению питания, обез-
воживанию, развитию аффективных расстройств и значительному снижению качества жизни.
Профилактическое лечение мигрени необходимо в случаях:
высокой частоты приступов (более 3 дней в неделю);
наличия тяжелых или длительных приступов;
значительного нарушения трудоспособности;
обезвоживания и недостаточного питания;
плохого ответа на анальгетики.
Актуальную частоту ГБ и эффективность используемых анальгетиков необходимо отслеживать по дневнику ГБ. Для пациенток, которым требуется профилактическое лечение, необходимо подобрать оптимальное сочетание медикаментозных и немедикаментозных подходов.
Cуществует целый ряд немедикаментозных методик, которые позволяют эффективно управлять ГБ в период беременности и являются важным дополнением к фармакологическим методам, при их сочетании снижается объем употребляемых в период беременности и лактации лекарственных препаратов. Во время беременности можно применять методики релаксации, когнитивно-поведенческой терапии и биологической обратной связи.
Большую роль в профилактическом лечении мигрени в период беременности также играет тригеминальная нейростимуляция. Регулярное использование Cefaly ежедневно в течение 20 мин, предпочтительно вечером, приводит к урежению приступов мигренозной ГБ в 2 раза у 38% пациенток с эпизодической мигренью и 35% пациенток с хронической мигренью [10, 11]. Высокая безопасность этого метода (вероятность нежелательных явлений составляет 2–3%) позволяет без опасений использовать его в период беременности. Важно также, что прибор Cefaly обладает мягким седативным действием [12] и не запрещен к использованию во время беременности.
Информация о безопасности лекарственных препаратов собирается в ходе клинических исследований их применения в лечении других заболеваний, включая расстройства настроения, сердечно-сосудистые заболевания и эпилепсию. Безопасность большинства лекарственных препаратов в период беременности напрямую не оценивалась, однако накопленные данные позволили присвоить этим препартам определенную категорию безопасности. Кроме того, выбор лекарственных препаратов для лечения мигрени у беременных может основываться на дополнительной информации о безопасности целого ряда препаратов, которые применяются при беременности для лечения артериальной гипертензии, депрессии и эпилепсии.
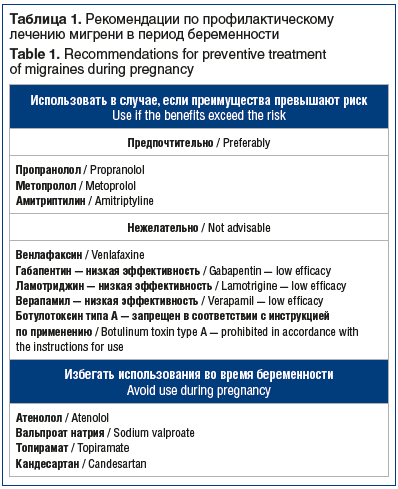
В случае необходимости назначения лекарственной терапии для урежения приступов мигрени рекомендовано начинать с применения β-адреноблокаторов. Благодаря широкому использованию в лечении артериальной гипертензии в период беременности пропранолол (анаприлин) считается препаратом первого выбора для профилактической терапии мигрени [13]. В то же время прием β-адреноблокаторов сопряжен с риском гипогликемии, гипотензии, брадикардии и дыхательных нарушений у новорожденного. Препарат также должен использоваться с осторожностью у пациенток с бронхиальной астмой, склонностью к артериальной гипотензии и брадикардии. При отсутствии пропранолола или наличии противопоказаний к нему может использоваться метопролол. Дозу β-адреноблокаторов рекомендуется постепенно снижать на протяжении последних недель беременности (начиная с 36-й нед.) и отменить как минимум за 2–3 дня до родов.
При использовании блокаторов кальциевых каналов не было продемонстрировано негативного воздействия на развитие плода, однако недостаточный объем данных и низкая эффективность верапамила не позволяют рекомендовать его к широкому применению для профилактического лечения мигрени во время беременности [13].
Лизиноприл проявляет тератогенный эффект при применении в II и III триместрах, от него необходимо отказаться. Кандесартан, обладающий сходным с лизиноприлом механизмом действия, также не должен использоваться для лечения мигрени у беременных женщин [14].
Несмотря на высокую эффективность противоэпилептических препаратов в лечении мигрени, их применение в период беременности запрещено. Препараты вальпроевой кислоты абсолютно противопоказаны в период зачатия и беременности вследствие тератогенного эффекта (нарушают развитие нервной трубки плода) и нарушения свертываемости крови у матери и плода. Кроме того, накоплены данные о возможном тератогенном воздействии (развитие гипоспадии, расщелин губы и неба) топирамата [14].
Габапентин обладает низкой эффективностью при профилактическом лечении мигрени, безопасность его применения в период беременности мало изучена. Его прием необходимо прекратить в III триместре вследствие возможного влияния на развитие костной ткани [6].
Трициклические антидепрессанты обладают высокой эффективностью в профилактическом лечении мигрени. Амитриптилин относительно безопасен в этот период и является препаратом второго выбора для профилактического лечения мигрени [6, 13, 15].
Использование ингибитора обратного захвата серотонина и норадреналина венлафаксина в III триместре в 3 раза повышает риск развития поведенческого синдрома новорожденных. Симптомы при этом обычно имеют умеренную выраженность.
Безопасность препаратов ботулотоксина типа А для лечения мигрени во время беременности не изучена. В то же время накоплены данные об отсутствии тератогенного и эмбриотоксического действия ботулотоксина типа А у беременных женщин, которые сообщили о применении препарата по различным показаниям [16]. В то же время применение ботулотоксина для профилактического лечения мигрени во время беременности не рекомендовано.
Новые препараты для профилактического лечения мигрени — антитела к кальцитонин-ген-связанному пептиду — эренумаб и фреманезумаб не исследовались для применения у беременных женщин и не рекомендованы им для лечения мигрени.
В дополнение к вышеуказанным препаратам, разрешенным при беременности, можно назвать различные витамины и минералы. В частности, есть данные о пользе магния для профилактического лечения мигрени во время беременности [13, 15]. Пиридоксин (витамин В6) в дозе 80 мг/cут отдельно или в комбинации с другими препаратами в дозе 25 мг/сут, например с фолиевой кислотой, может оказывать мягкое профилактическое действие при мигрени.
В таблице 1 суммированы данные о безопасности основных групп препаратов, используемых для профилактического лечения мигрени в период беременности.

Заключение
В настоящее время хорошо изучены медикаментозные и немедикаментозные подходы к купированию приступов мигрени во время беременности. Своевременное и правильное консультирование пациенток на этапе планирования беременности позволит избежать большого числа сложностей в управлении приступами и снизить риск существенного нарушения трудоспособности и влияния мигрени на повседневную активность. У большого числа пациенток мигрень сохраняется на всем протяжении беременности. В случае наличия частых приступов таким пациенткам необходимо предложить эффективную и безопасную профилактическую терапию.
Благодарность
Редакция благодарит компанию ЗАО «ФармФирма «Сотекс»» за оказанную помощь в технической редактуре настоящей публикации.
Acknowledgment
Editorial Board is grateful to “Sotex” Pharm Firm” for the assistance in technical edition of this publication.
Сведения об авторах:
Латышева Нина Владимировна — к.м.н., доцент кафедры нервных болезней ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет); 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0001-9600-5540.
Филатова Елена Глебовна — д.м.н., профессор, доцент кафедры нервных болезней ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет); 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0001-9978-4180.
Наприенко Маргарита Валентиновна — д.м.н., профессор кафедры интегративной медицины ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет), 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0003-4204-2279.
Контактная информация: Латышева Нина Владимировна, e-mail: ninalat@gmail.com. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 28.08.2020, поступила после рецензирования 11.09.2020, принята в печать 25.09.2020.
About the authors:
Nina V. Latysheva — Cand. of Sci. (Med.), Associate Professor of the Department of Nervous System Diseases, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0001-9600-5540.
Elena G. Filatova — Dr. of Sci. (Med.), Professor, Associate Professor of the Department of Nervous System Diseases, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0001-9978-4180.
Margarita V. Naprienko — Dr. of Sci. (Med.), Professor of the Department of Integrative Medicine, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0003-4204-2279.
Contact information: Nina V. Latysheva, e-mail: ninalat@gmail.com. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 28.08.2020, revised 11.09.2020, accepted 25.09.2020.
Источник
