Мигрень диагноз что за диагноз


Мигрень — это первичная эпизодическая форма головной боли, проявляющаяся интенсивными, приступообразными головными болями (чаще односторонними) с сочетанием неврологических, вегетативных и желудочно-кишечных проявлений. Впервые проявляется обычно в возрасте от 12 до 22 лет. По частоте занимает второе место после головной боли напряжения. Зачастую приступ мигрени возникает после некоторой ауры и заканчивается чувством общей слабости и разбитости. В ходе диагностики мигрени необходимо исключить органическую патологию головного мозга и разобраться с возможными причинами появления мигрени. Лечение состоит из средств для купирования возникшего приступа и профилактики появления нового эпизода мигрени.
Общие сведения
Мигрень — первичная эпизодическая форма головной боли, проявляющаяся интенсивными, приступообразными головными болями (чаще односторонними) с сочетанием неврологических, вегетативных и желудочно-кишечных проявлений. Впервые проявляется обычно в возрасте от 12 до 22 лет. По частоте занимает второе место после головной боли напряжения.
Этиология и патогенез
Ранее мигрень рассматривали как сосудистую патологию, так как во время приступа мигрени происходит расширение сосудов твердой мозговой оболочки, в иннервации которых участвуют тригеминоваскулярные волокна. Однако болевые ощущения во время приступа мигрени вторичны, они возникают в результате выделения из окончаний тригеминоваскулярных волокон болевых нейропептидов-вазодилататоров, важнейшие из которых — нейрокинин А и пептид.
Таким образом, приступ мигрени возникает по причине активации тригеминоваскулярной системы. Такая активация происходит у пациентов с гиперсенситизацией тригеминоваскулярных волокон и повышенной возбудимостью коры головного мозга. «Провокаторами» приступа мигрени чаще всего выступают эмоциональный стресс (приступ мигрени возникает сразу по прошествии стрессовой ситуации), менструации, физическое напряжение, голод, а также некоторые продукты, содержащие фенилэтиламин и тирамин (цитрусовые, шоколад, шампанское, красное вино).
Клиническая картина
Для мигрени характерны давящие, пульсирующие головные боли, захватывающие половину головы с локализацией в области лба/виска/глаза. В некоторых случаях мигренозная боль возникает в затылочной области с последующим переходом в одну половину головы. От раза к разу локализация головной боли может меняться с одной половины головы на другую. Более того, постоянные (или периодические) односторонние головные боли не характерны для мигрени, а считаются абсолютным показанием к обследованию в целях исключения органического поражения головного мозга.
В некоторых случаях наблюдается продром (предвестники приступа мигрени), проявляющийся слабостью, снижением концентрации внимания, и постдром (состояние сразу после приступа мигрени) в виде общей слабости, бледности и зевоты. Приступ мигрени сопровождается, как правило, тошнотой, фото- и фонофобией, ухудшением аппетита. Головная боль усиливается при подъеме по лестнице и ходьбе. В детском возрасте приступ мигрени сопровождается сонливостью, а после сна боль, как правило, проходит. Мигрень тесно связана с женскими половыми органами, поэтому в 35% случаев приступ мигрени провоцируется менструацией, а т. н. менструальная мигрень (приступ мигрени возникает в течение двух суток, прошедших от начала менструации) — в 8-10%. Прием гормональных контрацептивов и заместительной гормональной терапии усугубляет течение мигрени в 70-80% случаев заболевания.
Различают несколько клинических разновидностей мигрени:
- вегетативная или паническая мигрень — приступ сопровождается вегетативными симптомами (озноб, усиленное сердцебиение, слезотечение, чувство удушья, отек лица);
- мигрень с аурой – перед приступом появляются транзиторные, зрительные, речевые, чувствительные, двигательные нарушения; ее разновидность – базилярная мигрень;
- ассоциативная мигрень – пароксизм головной боли сопровождается преходящим неврологическим дефицитом; ее разновидностями являются афатическая, мозжечковая, гемиплегическая и офтальмоплегическая мигрень.
- мигрень сна — приступ возникает во время сна или утром, во время пробуждения;
- катемениальная (менструальная) мигрень — разновидность мигрени, связанная с менструальным циклом. Доказано, что приступ такой мигрени обусловлен снижением уровня эстрогенов в поздней лютеиновой фазе нормального менструального цикла;
- хроническая мигрень — приступы возникают чаще 15 дней/месяц в течение трех месяцев и дольше. Количество приступов увеличивается с каждым годом вплоть до появления ежедневных головных болей. Интенсивность головной боли при хронической мигрени с каждым приступом возрастает.
Диагностика
Как и при других первичных цефалгиях, основой диагностики мигрени являются жалобы пациента и данные анамнеза. В большинстве случаев необходимость в проведении дополнительных методов исследования (ЭЭГ, реоэнцефалографии, МРТ головного мозга) не возникает. Проявление неврологических симптомов отмечено лишь у 2-3% пациентов. Вместе с тем в большинстве случаев отмечается напряжение и болезненность одной или нескольких перикраниальных мышц, что становится постоянным источником дискомфорта и даже боли в шее и затылочной области.
Мигрень необходимо дифференцировать от эпизодической боли напряжения, для которой, в отличие от мигрени, типичны двусторонние, независящие от физической нагрузки, менее интенсивные головные боли давящего (сжимающего) характера.
Лечение мигрени
Терапия мигрени можно разделить на два этапа: купирование развившегося приступа и дальнейшее профилактическое лечение с целью предотвратить новые приступы мигрени.
Купирование приступа. Назначение неврологом тех или иных препаратов для купирования мигренозного приступа зависит от его интенсивности. Приступы слабой или умеренной интенсивности длительностью менее двух суток купируют с помощью простых или комбинированных анальгетиков: ибупрофен (0,2—0,4 г), парацетамол (0,5 г), ацетилсалициловая кислота (0,5—1 г); а также кодеинсодержащих препаратов (сочетание кодеина, парацетамола, метамизола натрия и фенобарбитала). Возможно выполнение лечебных блокад.
При тяжелом течении мигрени (высокая интенсивность головной боли, продолжительность приступов более двух суток) применяют препараты специфической терапии — триптаны (агонисты серотониновых рецепторов типа 5НТ); например, золмитриптан, суматриптан, элетриптан, а также иные формы триптанов (свечи, раствор для подкожных инъекций, назальный спрей).
Прогноз и профилактика
Прогноз мигрени в целом благоприятный за исключением тех редких случаев, когда возможно развитие опасных осложнений (мигренозный статус, мигренозный инсульт). Для предупреждения хронизации заболевания и улучшения качества жизни проводится профилактическое лечение мигрени, целью которого являются: сокращение длительности, частоты и тяжести приступов; уменьшение влияния мигрени на повседневную жизнь пациента.
Составляющие профилактического лечения мигрени подбирают индивидуально для каждого пациента, учитывая патогенетические механизмы заболевания, провоцирующие факторы и эмоционально-личностные нарушения. Наибольшее распространение получили бета-адреноблокаторы (метопролол, пропранолол), антидепрессанты (амитриптилин, циталопрам), блокаторы кальциевых каналов (нимодипин), а также НПВС (напроксен, ацетилсалициловая кислота). В современной медицине для профилактики мигрени все чаще применяют немедикаментозные методы (прогрессивная мышечная релаксация, психотерапия, акупунктура).
Источник
Мигрень — хроническое неврологическое заболевание, характеризующееся регулярными или эпизодическими болями с одной, реже с двух сторон головы. Приступы мигрени не связаны с травмами, инсультами, опухолями мозга, перенапряжением или переутомлением. Интенсивность боли и ее пульсирующий характер являются последствиями сосудистой недостаточности, но не имеют отношения к повышению или снижению артериального давления. Не относятся к причинам мигрени и приступы глаукомы, а также повышение внутричерепного давления.
Содержание статьи:
- Этиология и патогенез мигрени
- Клиническая картина
- Диагностика мигрени
- Лечение мигрени
- Прогноз при мигрени
- Профилактика мигрени

Наиболее часто мигрень наблюдается у женщин и передается по женской линии, но в ряде случаев она диагностируется и у мужчин. Тяжесть течения заболевания варьируется. Так один приступ головной боли может происходить всего несколько раз в год или несколько раз в неделю. Чаще всего приступ повторяется 2-8 раз в течение месяца.
Этиология и патогенез мигрени
Заболевание сопровождается расширением внутричерепных артерий и последующим изменением мозгового кровообращения. Приступ становится следствием снижения уровня серотонина, отвечающего за позитивный настрой человека. При этом продромальные признаки — это следствие вазоконстрикции внутри черепной коробки. Иными словами, происходит сужение просвета кровеносных сосудов и артерий. Примерно в двух третьих случаев мигрень имеет наследственный характер.
Известны две теории развития мигрени: сосудистая и нейрогенная.
- Сосудистая теория относит мигрень к последствиям генерализованного сбоя вазомоторной регуляции, проявляющегося лабильностью тонуса сосудов. Болевой синдром здесь представляет собой результат расслабления гладкой мускулатуры в сосудистых стенках с их периодическим растяжением, придающими боли пульсацию.
- По нейрогенной теории мигрень провоцируется церебральной дисфункцией, причем сосудистые изменения в данном случае вторичны.
Важная роль в развитии мигрени отводится тройничному нерву, связывающему ЦНС, интракраниальные и экстракраниальные сосуды. Нейрогенное асептическое воспаление образуется из-за выделения нервных волокон из терминалей в стенках сосудов вазоактивных нейропептидов, которые представляют собой причину, таких явлений как:
- Увеличение диаметра сосудов;
- Повышение проницаемости сосудистых стенок;
- Пропотевание белков;
- Отек стенок сосудов и прилегающей к ним твердой оболочки головного мозга;
- Попадание содержимого гранул из тучных клеток в примыкающие к ним ткани;
- Объединение тромбоцитов.
Клиническая картина
Боль может возникать из-за резкой перемены погоды, приема лекарственных препаратов, употребления в пищу определенных продуктов и алкогольных напитков, эмоциональной нагрузки. Приступ головной боли может проявляться у женщин в предменструальный и менструальный период.
Интенсивность ощущений может колебаться от средней до сильной, боль концентрируется с одной стороны, реже — с обеих. Иногда болевой синдром распространяется на область шеи, глаз, нижнюю челюсть. Мигрень может усиливаться даже от небольших физических нагрузок, что часто лишает пациентов работоспособности.
Кроме того, в список симптомов мигрени входит:
- Высокая чувствительность к свету, светобоязнь;
- Фотобоязнь;
- Головокружение;
- Тошнота и рвота;
- Ухудшение пространственной ориентации.
При мигрени с аурой могут проявляться помутнение зрения, нарушение речи, галлюцинации, предшествующие или сопутствующие приступам. Любая мигрень может сопровождаться эмоциональными изменениями, такими, как агрессивность и вспыльчивость либо сонливость и апатия.
Диагностика мигрени
Правильно диагностировать мигрень довольно затруднительно, поэтому при подозрениях на данное заболевание пациента направляют на тщательное неврологическое обследование. На первом его этапе проводится опрос больного, во время которого выясняются особенности головной боли. Пациент должен рассказать, сколько примерно длится каждый приступ, каков их характер и интенсивность, как часто они происходят, в какой зоне болит голова, с какого возраста боль стала беспокоить, страдают ли родственники мигренью.
На основе ответов больного невролог делает вывод о необходимых анализах и дополнительных консультациях других специалистов. Часто больного направляют на лабораторные исследования и рентген, чтобы дифференцировать мигрень от лихорадки, гипотонии, гипертензии и других заболеваний.
Наиболее часто назначаются:
- консультация психиатра;
- компьютерная томография;
- МРТ;
- магнитно-резонансная ангиография;
- биохимический анализ мочи и крови;
- осмотр офтальмолога;
- рентгенография синусов;
- может быть показана люмбальная пункция и электроэнцефалография.
После обследования проводится неврологический осмотр с целью исключения внутричерепных патологий, расстройств ЦНС и новообразований в головном мозге.
Дифференциальный диагноз
При диагностике такого заболевания, как мигрень, следует учитывать ряд настораживающих признаков, характерных для органических заболеваний мозга:
- Приступ головной боли после сексуальной активности, сильного потягивания, кашля;
- Боль только с одной стороны головы в течение длительного срока;
- Сильная тошнота, рвота, высокая температура, очаговые неврологические симптомы;
- Появление приступов после 50 лет.
Кроме органических заболеваний, следует исключить гипертонию, вегетативно-сосудистую дистонию и прочие патологии сосудов, опухоли и инфекционные поражения, которым может быть подвержен головной мозг и его оболочки. Также необходимо дифференцировать мигрень от кластерной головной боли, эпизодической головной боли, которую может спровоцировать напряжение, и хронической пароксизмальной гемикрании.
Лечение мигрени
Терапия при мигрени направлена одновременно на обезболивание во время приступов и на снижение их частоты. В перечень обезболивающих препаратов входят парацетамол, аспирин, противовоспалительные средства, эрготаминные препараты.
Наряду с этими медикаментами применяются триптаны — препараты комплексного действия. Одновременно они обезболивают, сужают сосуды головного мозга и воздействуют на рецепторы, которые выделяют вещества, провоцирующие воспаление. В результате снижается интенсивность пульсации болевых ощущений, они полностью проходят.
Несмотря на эффективное действие, систематический прием препаратов от мигрени с содержанием кофеина и кодеина крайне нежелателен ввиду того, что они приводят к зависимости. Головной мозг обладает способностью запоминать стимулирующее действие этих веществ, что дает толчок к новым приступам. В результате, чтобы избавиться от головной боли, пациент вынужден снова принимать лекарство.
Прогноз при мигрени
У многих пациентов мигрень с годами переходит в стадию ремиссии и даже может полностью исчезнуть. Особенно это касается пожилых женщин, у которых после менопаузы снижается уровень эстрогена. Однако в ряде ситуаций случаются осложнения.
Одно из таких осложнений — риск сердечных болезней и инсультов до 50 лет. Мигрень с аурой опаснее, чем мигрень без ауры, в особенности для здоровья женщин.
Нельзя игнорировать и такой пункт, как снижение качества жизни по причине постоянного эмоционального напряжения. Перманентный стресс негативно влияет на личную жизнь, производительность труда. Люди, у которых наблюдается мигрень, малообщительны и часто подвержены приступам паники, тревоги и депрессии.
Профилактика мигрени
К профилактическим мерам главным образом относится соблюдение норм здорового образа жизни. Людям со склонностью к данному заболеванию необходимо по возможности хорошо высыпаться ночью, а днем проявлять физическую активность: посещать тренировки в спортзале или как минимум чаще ходить пешком.
Крайне важно регулярно и правильно питаться, избегая провоцирующих мигрень продуктов: глутамата натрия, нитратов, сульфитов. Следует исключить алкоголь, кофе и шоколад. В период поста, диет или других мер по ограничению рациона необходимо обратить внимание на профилактические препараты.
Что касается медикаментов, то каждый принимаемый препарат нуждается в тщательном контроле. К таким средствам относятся гормональные контрацептивы, которые должны быть подобраны индивидуально врачом.
Наилучшим решением будет полный отказ от вредных привычек, в особенности от курения.
Источник
Дата публикации 11 декабря 2017Обновлено 20 июля 2019
Определение болезни. Причины заболевания
Мигрень — это заболевание, проявляющееся приступами тяжелых головных болей, поражающее людей в наиболее активном периоде жизни, имеет дебют в раннем детстве и несет хронический характер, сопровождая человека большую часть жизни.
ВОЗ признает мигрень одним из двадцати главных заболеваний, нарушающих адаптацию человека. При том, что это заболевание описано в древнейших времен, имеет яркую клиническую картину, только каждый пятый пациент имеет правильный диагноз. Добавим сюда высокую распространенность мигрени (14% в общей популяции, 17% среди женщин и 8% среди мужчин).[1][2] Важно, что пик заболеваемости приходится на третье десятилетие жизни — возраст максимальной активности человека. Почти сорок процентов пациентов характеризуются тяжелыми приступами мигрени, более половины — средней тяжести и только около 10% пациентов имеют легкое течение.[3] Все эти факторы относят мигрень к серьезной проблеме не только медицинского уровня, но и социального значения.
Вклад мигрени в социальное функционирование пациента обусловлен тем, что резкое снижение качества жизни наблюдается не только в момент приступа головной боли, но и в межприступный период. Пациенты, испытывающие частые приступы мигрени (более 1 за месяц), встречаются в 20% случаев. Важным аспектом является коморбидность заболевания, когда у пациента с мигренью встречаются другие болезни чаще, чем в общей популяции. К таким сопутствующим патологиям относят:
- депрессию;
- тревожные расстройства;
- ишемический инсульт у молодых женщин.
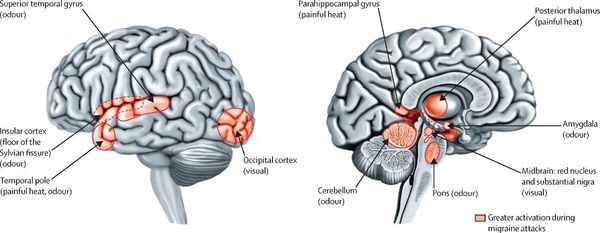
Провоцирующими факторами приступов мигрени являются:
- стрессы;
- изменение погоды;
- перегрев.
На факторы, на которые может повлиять пациент, следует обратить внимание. Это:
- нарушение режима питания, голод;
- нарушение сна;
- употребление алкоголя;
- курение;
- яркий свет;
- употребление определенных продуктов (шоколад, орехи, бананы, лук, авокадо, маринады, твердые сыры, добавки в колбасные изделия) может провоцировать приступы.
Одним из наиболее важных аспектов патофизиологии мигрени является унаследованная природа расстройства. Из клинической практики ясно, что у многих пациентов есть ближайшие родственники, которые также страдают от мигрени. О передаче мигрени от родителей к детям сообщалось уже в семнадцатом веке, и многочисленные опубликованные исследования сообщили о положительной семейной истории.[6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы мигрени
«Вдруг я почувствовал, что стал очень высоким. Я шел по улице, и мне казалось, что я могу видеть макушки прохожих». Так описывают пациенты с мигренью свои симптомы нарушения схемы тела, среди которых был английский писатель Льюис Керролл. В честь его произведения и был назван этот симптом «Симптом Алисы в стране чудес».
Мигренозный приступ имеет определенную стадийность.
- Продромальная фаза: может длиться от 4 до 48 часов, и пациенты испытывают слабость, снижение внимания, раздражительность, беспокойство, повышение аппетита, зевоту, похолодание кожных покровов.
- Далее следует аура (5-60 минут), при ее наличии. Она проявляется в виде зрительных, соматосенсорных, афатических, вестибулокохлеарных, эмоциональных симптомов.
- Болевая фаза длится от 4 до 72 часов. Характеризуется пульсирующей головной болью, сопровождающейся сопутствующими симптомами (тошнота, рвота, слабость, непереносимость звуков, запахов, света).
- Постдрома длится 4-48 часов с выраженной астенией, тяжестью в голове, когнитивными и эмоциональными нарушениями, диареей, зевотой.
Хроническая мигрень проявляется головной болью более чем 15 дней в месяц на протяжении последних 3 месяцев.
Примечательно, что новейшие исследования свидетельствуют о том, что мигрень не несет избыточного риска для когнитивной функции.[7]
Патогенез мигрени
Сочетание фундаментальной науки и физиологии человека, особенно функциональной нейровизуализации, радикально изменило наше понимание мигрени, уделяя особое внимание роли механизмов мозга в возникновении этого распространенного расстройства. Генетические исследования предоставляют правдоподобные гипотезы, объясняющие наличие мигрени молекулярным дефектом ионных каналов.[8]
Мигрень — сложное расстройство мозга, механизмы которого сейчас активно изучаются. Боль указывает на важную роль ноцицептивной активации. Более того, наличие мультисенсорного нарушения, которое включает в себя свет, звук и запахи, а также тошноту, предполагает, что проблема может заключаться в центральной модуляции афферентного трафика в более широком смысле. Исследования изображений головного мозга при мигрени указывают на важность субкортикальных структур в патофизиологии расстройства. Таким образом, мигрень может считаться наследственной дисфункцией сенсорных модуляторных сетей, влияющей на ненормальную обработку, по существу, нормального нейронного трафика.[9]
Понимание механизма возникновения боли, вероятно, даст представление о механизмах, лежащих в основе более обобщенной сенсорной дисфункции, характерной для мигрени.
Научные данные подтверждают, что патофизиология мигрени связана с унаследованным изменением возбудимости головного мозга, расширением внутричерепных сосудов, рецидивирующей активацией и сенсибилизацией тригеминоваскулярного пути и последующими структурными и функциональными изменениями у генетически восприимчивых лиц.[10]
Классификация и стадии развития мигрени
Мигрень включена в Международную классификацию головных болей (МКГБ) второго пересмотра (2003 г.).
На уровне врача общей практики достаточно выставить диагноз на первом уровне, т. е. по сути диагностировать мигрень [G43].
Неврологи детализируют диагноз до второго уровня:
- мигрень без ауры [G43.0];
- мигрень с аурой [G43.1];
- периодические симптомы детского возраста [G43.82];
- ретинальная мигрень [G43.81];
- осложнения мигрени [G43.3];
- возможная мигрень [G43.83].
Этого достаточно для построения тактики ведения пациента. Для экспертов, специализирующихся на головной боли, принято детализировать третий и четвертый уровень диагноза в виде характеристики ауры, расшифровки периодического синдрома детского возраста, детализации осложнений мигрени и выделения вариантов возможной мигрени.
Осложнения мигрени
К осложнениям мигрени относят длительную зрительную ауру в течение нескольких часов, тревогу пациента. Затянувшийся и выраженный приступ мигрени может привести к развитию мигренозного инсульта, когда в результате длительного спазма мозговых сосудов происходит ишемическое повреждение мозга. В целом осложнения мигрени встречаются редко, и заболевание относят к доброкачественным.
Диагностика мигрени
Соответственно классификации, диагностика мигрени имеет свои особенности на различных уровнях организации помощи населению. На уровне общего звена важны скрининговые исследования.
Весьма точным опросником является тест «ID Migraine». Чувствительность теста более 80% при том, что он состоит из трех простых вопросов:
За последние три месяца сопровождалась ли Ваша головная боль следующими симптомами:
1. Тошнотой или рвотой;
2. Непереносимостью света или звуков;
3. Ограничивала ли головная боль Вашу работоспособность, учебу или повседневные дела как минимум на один день?
Ответив положительно более чем на два вопроса, пациент получает диагноз мигрень.
На уровне приема невролога уже идет детализация диагноза согласно диагностическим критериям МКГБ.
Осмотр пациента с головной болью является сложной проблемой. Симптом головной боли встречается более чем при 300 заболеваниях. При этом у одного пациента часто встречаются несколько вариантов головной боли. Из наиболее часто встречающейся комбинации сочетание в головной болью напряжения (ГБН). Соответственно расспрос пациента практически всегда имеет трудности. Больной не акцентируется на характере боли или ее локализации, частоте эпизодов и интенсивности боли. Редко кто может увязать в хронологическом порядке стадийность развития болевой фазы. А именно эти данные являются ключевыми в постановке диагноза. При типичной клинике пациент не требует проведения дорогостоящей нейровизуализации.
Первым аспектом, требующим уточнения, является сама боль: где возникает и куда распространяется, в течении какого времени боль нарастает, как долго длится, возвращается ли боль после стихания? Необходимо расспросить о симптомах нарушения зрения и других сопутствующих симптомах (тошнота, рвота, повышение чувствительности к свету, звукам, дискомфорт при движении глаз). Уточняем факторы, провоцирующие приступы, в виде стрессов, менструации, изменения режима сна, сильных запахов. Важен возраст начала болезни: мигрень дебютирует в детском или подростковом возрасте. После 50 лет головные боли, как правило носят симптоматический характер, являясь признаками артериальной гипертензии, атеросклероза, дисциркуляторной энцефалопатии.
Мигрень характеризуется высокой вариабельностью частоты и характеристики болей. Для большинства первичных немигренозных головных болей характерна длительность до 4 часов. Мигрень же имеет длительность от 4 до 72 часов. Схожие по характеристикам кластерные головные боли отличаются большей частотой приступов (от 1 до 8 в день), длятся не более 180 минут и обычно идут периодами ежедневных приступов с большими ремиссиями. Кроме того, для пучковой головной боли характерен утренний дебют по типу «будильника».
Локализация боли при мигрени типична в области виска и глаза. Если же боль не выходит за пределы глазницы, то необходимо исключить патологию глаза, сонной артерии и кавернозного синуса. Надо помнить, что только 60% пациентов имеют типичную одностороннюю локализацию болей. В остальных случаях боли могут быть двухсторонними или менять правую и левую локализацию.[4] Ведущей характеристикой боли при мигрени является пульсирующий характер, усиление боли в момент сокращения сердца. Половина пациентов отмечает пульсацию в приступном периоде, остальные могут отмечать пульсирующий компонент при ходьбе, кашле или чихании. Пульсация является ключевым фактором, разграничивающим мигрень и ГБН. При кластерных головных болях боль характеризуется как сверлящая, жгучая.
Интенсивность болей по 10-ти бальной шкале имеет субъективный характер, однако при мигрени чаще пациенты испытывают боль от 5 до 10 баллов. При ГБН редко более 5 баллов.
Поведение пациента при боли также важно. Необходимо спросить: что вы делаете при боли? ГБН характеризуется возможностью выполнять обычные рутинные дела. Мигрень заставляет пациента прилечь, выключить свет, приложить холод на лоб. При кластерных болях пациенты мечутся от болей.
Осмотр пациента неврологом при мигрени в большинстве случаев не выявляет патологии. Наличие очаговой патологии заставляет проводить дальнейшее обследование. Для исключения гигантоклеточного артериита необходимо пропальпировать височные артерии, исследовать менингеальные симптомы. При подозрении на вторичный характер болей необходимо проведение нейровизуализации. Выбор метода основан на предполагаемом диагнозе. При сосудистой патологии мозга предпочтительно МРТ (при подозрении на костные процессы, травмы, субарахноидальное кровоизлияние).
Лечение мигрени
Несмотря на хронический характер течения болезни, врачи способны значимо облегчить симптомы заболевания. Терапевтический подход основан на помощи в момент приступа и межприступной тактике.
Следует подчеркнуть, что приверженность к назначаемому лечению при мигрени крайне мала. По данным исследователей, 40% больных не согласны с назначениями врача на первичном приеме.[5]
Как правило, пациент самостоятельно начинает принимать простые или комбинированные анальгетики или НПВП. Здесь важно помнить, что необходимо использовать терапевтические дозы препарата, избегать препаратов, содержащих кофеин и кодеин из-за их высокого риска формирования зависимости с синдромом отмены. Злоупотребление такими препаратами может вызвать присоединение хронической ежедневной головной боли, что значительно осложнит дальнейшее лечение.
Специализированными препаратами для лечения мигрени являются триптаны. Они воздействуют на серотониновые рецепторы сосудов мозга и вызывают их спазм, что является главным звеном патогенеза приступа мигрени. Этот класс препаратов создан специально для лечения мигрени. Имеет несколько представителей, выбор которых осуществляет врач на приеме.
Главным является правильный прием препарата.
- Во-первых, необходимо обучить пациента различать разные виды головной боли и идентифицировать мигрень.
- Во-вторых: чем раньше принимает пациент препарат, тем более вероятно он окажет свой эффект. Препарат, принятый в первые минуты приступа будет эффективен в 80% случаев. Принятый же через два часа от начала приступа триптан эффективен в 20% случаев.
- В-третьих: в момент приступа мигрени происходит паралич желудочно-кишечного тракта, и идет плохое всасывание препаратов. Они длительно остаются в желудке и не оказывают своего эффекта. Поэтому их рекомендуют принимать совместно с прокинетиками.
- В-четвертых: даже отсутствие эффекта от первого приема препарата не говорит о его неэффективности. Необходимо пробовать прием еще в течение трех приступов.
Прогноз. Профилактика
В заключении хотелось бы сказать, что мигрень — это доброкачественное заболевание. На современном этапе врачу удается добиться хорошего качества жизни пациента с мигренью благодаря назначению современных препаратов для купирования приступов и при высокой частоте приступов — благодаря профилактическому лечению. Пациенту крайне важно вести активный образ жизни. Вести дневник головной боли, соблюдать режим. Задача врача — помочь пациенту быстро купировать приступы головной боли и не допускать хронизации. Не меньшая по важности задача лежит на плечах пациента в виде приверженности к назначаемой терапии и соблюдения рекомендаций специалиста.
Источник
