Клинические исследования при мигрени

Мигрень – частая форма первичной головной боли, которая значительно ухудшает качество жизни молодых трудоспособных пациентов. Распространенность мигрени в странах Европы и США в среднем составляет 14%, значительно чаще мигрень встречается у женщин [1]. Для мигрени характерна интенсивная, приступообразная, чаще односторонняя головная боль длительностью от 4 до 72 ч, усиливающаяся при физической активности и сопровождающаяся различными неврологическими, соматическими, эмоционально-аффективными и вегетативными проявлениями. Существуют 2 формы мигрени: мигрень без ауры и мигрень с аурой [2].
У большинства пациентов мигрень имеет наследственный характер, но среди основных механизмов также обсуждаются нейрохимические и нейрогенные факторы. Показано также, что для пациентов с мигренью характерна повышенная возбудимость нейронов коры головного мозга. Важным механизмом, запускающим приступ и обусловливающим развитие и сохранение боли, является активация тригемино-васкулярной системы (ТВС). Механизм мигренозной ауры связывают с распространением волны возбуждения корковых нейронов (распространяющаяся корковая депрессия) от зрительной коры к соматосенсорной и лобно-височной области. Распространяющаяся корковая депрессия определяет характер и последовательность симптомов ауры: зрительных, чувствительных, речевых [3].
Большинство приступов мигрени возникают внезапно. Но часто приступ может провоцироваться рядом эндогенных и экзогенных факторов (триггеров мигрени). Многие авторы полагают, что для запуска приступа мигрени необходимо сочетание нескольких триггеров. В настоящее время описано около 60 различных факторов, провоцирующих приступы мигрени [4].
Основные факторы, провоцирующие приступ мигрени:
– психофизиологические: чрезмерная нагрузка, усталость, плохой или избыточный сон;
– гормональные и соматические: менструация, применение оральных контрацептивов, высокое кровяное давление;
– эмоциональные: тревога, депрессия, выраженный стресс;
– диетические: нерегулярное питание, алкоголь, шоколад, сыр, цитрусовые и др.;
– экзогенные: изменение погоды и климата, яркий свет, шум, сильные запахи, курение, горячая ванна.
Диагностика мигрени – клиническая, т. е. она основывается на детальном клиническом опросе и осмотре пациента. Крайне важны информация о возрасте начала головной боли, семейный анамнез, характеристики приступа, провоцирующие и облегчающие факторы, отсутствие признаков вторичного характера головной боли. При установлении диагноза следует опираться на диагностические критерии Международной классификации головных болей МКГБ-3 бета [2].
При типичной клинической картине мигрени дополнительные исследования не показаны, поскольку они неинформативны. Параклинические исследования должны проводиться только при подозрении относительно симптоматического характера цефалгии.
Основные стратегии купирования приступа мигрени
Главные цели лечения мигрени – облегчение течения мигрени, предотвращение хронизации и улучшение качества жизни пациента. Для достижения вышеперечисленных целей необходимо соблюдение нескольких подходов [5]:
1) купирование приступов мигрени;
2) профилактическое лечение;
3) рекомендации по соблюдению стиля жизни и поведенческая терапия.
Профилактическая терапия мигрени проводится пациентам в случае наличия соответствующих показаний (частые приступы головной боли, высокая степень дезадаптации пациента, полная неэффективность симптоматических средств и др.). В целом от 10 до 30% пациентов нуждаются в назначении превентивных средств для снижения частоты приступов. Между тем стратегия купирования приступов должна быть применима у каждого пациента, обратившегося за консультацией, поскольку тяжесть мигренозной цефалгии, как правило, требует лекарственного купирования, причем подавляющее большинство пациентов лекарственные средства используют при каждом приступе мигрени.
Цели купирования приступа мигрени – уменьшение интенсивности, длительности боли и сопровождающих симптомов (тошнота, рвота, фоно- и фотофобии и т. д.) и нормализация общего состояния пациента. Выбор оптимального средства для купирования приступа мигрени среди существующего множества фармакологических средств является непростым для каждого пациента.
Фармакологические средства, применяемые для купирования приступа мигрени:
• Препараты с неспецифическим механизмом действия:
– анальгетики (парацетамол, кодеин);
– нестероидные противовоспалительные средства;
– комбинированные препараты.
• Специфические антимигренозные средства:
– селективные агонисты 5-HT1В/1D-рецепторов (триптаны);
– неселективные агонисты 5-HT1-рецепторов (эрготамин, дигидроэрготамин).
При выборе конкретного препарата для купирования приступа следует учитывать индивидуальные характеристики пациента, такие как интенсивность головной боли, скорость ее нарастания, наличие ассоциированных симптомов, степень дезадаптации, предшествующий опыт и предпочтения пациента. С этой точки зрения используется стратифицированный подход, который предполагает учет наиболее важной характеристики приступа мигрени – уровня дезадаптации пациента. Этот подход основывается на ранжировании мигренозных приступов по тяжести и степени нарушения адаптации пациентов [6]. Пациентам с легкими приступами и хорошим уровнем адаптации назначаются простые анальгетики и НПВС, возможно, в комбинации с лекарствами, которые улучшают их абсорбцию. Пациентам с тяжелыми и умеренными приступами необходимо назначение триптанов.
Также важным принципом купирования приступа мигрени является раннее назначение антимигренозного препарата, обеспечивающее более полный обезболивающий эффект и меньшую вероятность рецидива. Кроме того, по мере прогрессирования приступа у большинства пациентов развивается гастропарез с нарушением пассажа пер-оральных медикаментозных препаратов в кишечник и их плохой абсорбцией. Раннее применение антимигренозных средств важно и с этой точки зрения [7].
Триптаны создавались специально для лечения приступа мигрени. Они обладают высоким аффинитетом к 5-HT1D и 5-HT1В-рецепторам, и у них отсутствует активность по отношению к адренергическим, дофаминергическим, мускариновым, гистаминовым и серотониновым рецепторам других подтипов.
В настоящее время известны 7 представителей класса триптанов, в России зарегистрированы 5 из них (табл. 1) [8]. 
Патофизиологические механизмы действия триптанов при мигрени:
– сужение избыточно расширенных краниальных сосудов;
– ингибирование выделения противовоспалительных и вазоактивных пептидов;
– ингибирование трансмиссии боли на уровне ствола мозга.
Несмотря на то, что все препараты относятся к одному классу, они имеют различные фармакокинетические параметры. Эти различия имеют большое клиническое значение как факторы, определяющие эффективность триптана.
В 1990 г. в клиническую практику был внедрен суматриптан. Он был первым представителем класса триптанов. В клинических исследованиях и до настоящего времени суматриптан рассматривается как «золотой стандарт» специфического лечения приступов мигрени. В последующем в практику вошли препараты с более высокой биодоступностью, достаточно длинным периодом полувыведения, что позволяет избегать частого приема препарата и рецидива головной боли.
Сравнительный анализ триптанов для купирования приступа мигрени
В исследовании J. Pascual et al. был проведен анализ использования золмитриптана в дозировке 5 мг для купирования приступа мигрени. Были исследованы 82 пациента, которые купировали в среднем 7 приступов мигрени. Пациенты принимали золмитриптан орально и интраназально, и также суматриптан подкожно. Авторами был сделан вывод о том, что около 62,5% пациентов отдавали свое предпочтение золмитриптану в связи с его хорошей эффективностью [9].
В 2015 г. было проведено подобное исследование, авторы которого пришли к выводу о том, что стандартная доза триптанов уменьшала интенсивность головной боли в течение 2 ч у 42–76% пациентов. Среди триптанов лучшую эффективность показали подкожная форма суматриптана и таблетированные формы золмитриптана и элетриптана [10].
Эффективность золмитриптана для купирования острого приступа мигрени была показана в исследовании L.C. Chen et al. Авторы продемонстрировали, что золмитриптан в дозировке 2,5 мг имел такую же эффективность при острых приступах мигрени, как элетриптан 2,5 мг и суматриптан 50 мг. Также золмитриптан был более эффективен, чем наратриптан 2,5 мг [11].
Золмитриптан является селективным агонистом 5НТ1-рецепторов. Обладает высоким сродством по отношению к 5НТ1B/1D-рецепторам и умеренным аффинитетом к 5HT1A-рецепторам. Взаимодействуя с 5НТ-рецепторами интракраниальных сосудов (включая артериовенозные анастомозы) и чувствительных нервов ТВС, иннервирующих чувствительные к боли интракраниальные структуры, золмитриптан вызывает вазоконстрикцию, ассоциированную с подавлением высвобождения CGRP, VIP и субстанции Р, и облегчает течение приступа мигрени, снижая интенсивность боли не позднее чем через 1 ч после приема, уменьшая выраженность тошноты, рвоты, фото- и фонофобии. Взаимодействие золмитриптана с рецепторами по механизму отрицательной обратной связи способствует уменьшению высвобождения серотонина и снижению его содержания в синаптической щели. Кроме этого, золми-триптан оказывает действие на центры ствола головного мозга, ответственные за развитие мигрени, что объясняет устойчивый повторный эффект при лечении серии приступов мигрени у одного пациента.
После приема внутрь золмитриптан быстро и хорошо всасывается в пищеварительном тракте; прием пищи не влияет на абсорбцию препарата. Абсолютная биодоступность — около 40%. Максимальная концентрация в плазме крови достигается через 2 ч после приема. Средний период полувыведения золмитриптана и его активного метаболита — около 3 ч. Связывание с белками плазмы крови низкое (приблизительно 25%). Метаболизируется препарат в печени с образованием активного N-десметил-метаболита и двух неактивных — индолуксусной кислоты и N-оксид-метаболита. Агонистическое влияние активного метаболита в отношении 5НТ1-рецепторов в 2–6 раз превосходит исходное соединение. При повторном приеме аккумуляция не наблюдается. Более 60% введенной дозы выводится с мочой преимущественно в виде индолуксусного метаболита и около 30% — с калом в неизмененном виде. Почечный клиренс золмитриптана и его метаболитов у пациентов с умеренной и выраженной почечной недостаточностью уменьшен в 7–8 раз. Известно, что фармакокинетика золмитриптана не изменяется у лиц пожилого возраста [12].
В исследовании С.М. Spencer et al. была показана эффективность золмитриптана при лечении мигрени, связанной с менструацией, и мигрени с аурой, персистирующей и/или повторяющейся мигрени. Также золмитриптан был эффективен при облегчении таких симптомов мигрени, как тошнота, фото- и фонофобия. Для облегчения головной боли при мигрени золмитриптан в дозировке 5 мг имел сходную эффективность с суматриптаном в дозе 100 мг при однократном приступе, но, как правило, был более эффективен, чем суматриптан в дозах 25 и 50 мг для многократных приступов. Золмитриптан, как правило, хорошо переносится пациентами, вызывает меньшее количество нежелательных побочных эффектов. Наиболее частыми нежелательными явлениями при терапии золмитриптаном являются астения, сухость во рту, тошнота, головокружение, сонливость, парестезия, боль в груди [13].
В крупном двойном рандомизированном исследовании сравнивали эффективность и переносимость золмитриптана (2,5 или 5 мг) и суматриптана (50 мг) для купирования до 6 умеренных и тяжелых приступов мигрени. В исследовании приняли участие 1522 пациента, из них 500 пациентов принимали золмитриптан 2,5 мг, 514 пациентов – золмитриптан в дозировке 5 мг, 508 пациентов – 50 мг суматриптана. В целом уменьшение интенсивности головной боли в течение 2 ч в этих группах составило 62,9%, 65,7% и 66,6% соответственно. Не было статистически значимых различий между 50 мг суматриптана и 2,5 мг золмитриптана (р = 0,12) или 5 мг (р = 0,80). Авторы пришли к выводу, что золмитриптан (2,5 или 5 мг) оказался столь же эффективным, как и суматриптан в дозировке 50 мг [14]. Однако в сравнительном исследовании была показана более высокая эффективность купирования приступа мигрени в течение 2 ч золмитриптаном в дозировке 2,5 мг, чем суматриптаном в дозировке 25 и 50 мг, хотя у 3,3% пациентов не было клинически значимых показателей. В данном исследовании авторами не было обнаружено различий в частоте побочных эффектов между золмитриптаном и суматриптаном [15].
В большом сравнительном исследовании 1445 пациентов с мигренью оценивалась эффективность золмитриптана (в дозе 2,5 мг и 5 мг) и суматриптана (в дозе 25 мг и 50 мг) [16]. Поскольку для большинства современных триптанов характерно купирование 2-х атак из 3-х, в данном исследовании анализировалось количество пациентов с постоянным эффектом (в 3-х последовательных приступах). Этот показатель был достоверно выше в группе золмитриптана (рис. 1).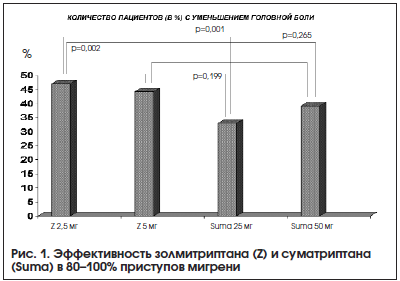
Триптаны противопоказаны при ишемической болезни сердца (ИБС), инсульте в анамнезе, неконтролируемой артериальной гипертензии (АГ), приеме некоторых лекарственных средств [17].
Вопрос о кардиобезопасности применения триптанов изучался специально в масштабных клинических исследованиях. В период с 1995 по 1999 г. в 20 штатах США с целью выявления серьезных кардиоваскулярных последствий мигрени и установления их возможной связи с применением современных антимигренозных средств проведено одно из самых больших проспективных популяционных исследований. В нем приняли участие 130 тыс. больных мигренью и примерно такое же количество больных, не страдающих мигренозными головными болями. В этих группах в течение всего периода наблюдения изучалась частота значимых кардиоваскулярных событий: инфаркта миокарда, инсульта, сердечных аритмий, нестабильной стенокардии, транзиторных ишемических атак (ТИА). Также анализировалась частота указанных событий у принимавших (50 383 пациента) и не принимавших (80 028 пациентов) селективные агонисты 5-НТ рецепторов. В целом у больных мигренью была выявлена более высокая частота ИБС, цереброваскулярных заболеваний, АГ и гиперлипидемии, а также нестабильной стенокардии и ТИА по сравнению с лицами, не страдающими мигренозными цефалгиями. Было показано, что в группе больных мигренью среди использовавших и не использовавших триптаны не было достоверных различий по частоте инфарктов миокарда, инсультов, сердечных аритмий, нестабильной стенокардии и ТИА, а частота смертельных случаев у пациентов, использующих триптаны, была даже ниже. Эти результаты позволили авторам прийти к заключению, что использование триптанов у больных мигренью не сопровождается увеличением риска значимых сердечно-сосудистых событий [18].
Таким образом, изучение этих селективных свойств триптанов имеет большое практическое значение для обоснования кардиобезопасности современных представителей данной группы препаратов. Сопоставление результатов клинических и экспериментальных исследований не позволяет связывать появление так называемых триптан-ассоциированных кардиальных жалоб с объективными кардиоваскулярными нарушениями у пациентов с мигренью. Для их объяснения следует изучить другие возможные неишемические причины этих расстройств. Их наличие может быть обусловлено генерализованными вазоспастическими реакциями, нарушением моторики пищевода, легочного кровообращения либо энергетического метаболизма скелетных мышц грудной стенки, а также развитием процессов центральной сенситизации [2]. Случаи серьезных кардиоваскулярных событий как в клинических испытаниях, так и в клинической практике наблюдаются крайне редко, и их появление не связано с фактом применения пациентами триптанов для купирования приступов головной боли. Профиль безопасности триптанов хорошо изучен. В соответствии с данными клинических исследований для пациентов без признаков коронарного заболевания триптаны характеризуются низким риском серьезных кардиоваскулярных побочных эффектов. Это позволяет рекомендовать пациентам с низким риском коронарного заболевания триптаны без предварительной оценки кардиального статуса.
Таким образом, для купирования приступа мигрени могут использоваться различные препараты. Выбор оптимального средства для купирования приступа мигрени среди существующего множества фармакологических средств является непростым для каждого пациента. С этой точки зрения оптимален стратифицированный подход, основанный на ранжировании мигренозных приступов по тяжести и степени нарушения адаптации пациентов. Пациентам с тяжелыми и умеренными приступами необходимо назначение специфических препаратов (триптанов) с учетом их высокой эффективности в клинических исследованиях. Так, основываясь на данных эффективности золми-триптана в сравнительных исследованиях, можно рекомендовать данный препарат в качестве приоритетного для симптоматической терапии мигрени. Также для успешного лечения необходимо динамическое наблюдение за пациентами. Крайне важно помнить, что допустимо для купирования приступов использовать не более 10 доз в месяц, чтобы избежать злоупотребления лекарствами и развития медикаментозно-индуцированной головной боли.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Головная боль – одна из самых частых жалоб пациентов при обращении к семейному врачу или врачу-неврологу. Причиной возникновения синдрома головной боли может быть целый ряд факторов.
Головные боли различаются по продолжительности, характеру, интенсивности. По своему происхождению они делятся на первичные и вторичные. Первичные головные боли – самостоятельная патология, при которой головная боль – это первая и основная жалоба. К ним относятся мигрень, головная боль напряжения, пучковая головная боль. Причиной вторичных головных болей являются заболевания, возникшие вследствие поражения черепных структур (черепно-мозговая травма, опухоли, инфекции головного мозга, сосудистая патология) или появившиеся впервые в связи с другой болезнью. В данной статье речь пойдет об одной из форм первичной головной боли, а именно – мигрени.
Наиболее часто встречаемые формы мигрени
Мигрень – это вид головной боли, который характеризуется периодически повторяющимися приступами пульсирующей головной боли, нередко с односторонней локализацией и достаточной интенсивностью, что затрудняет повседневную активность человека.
Мигрень может усиливаться при подъеме по лестнице, при физической нагрузке. Такая боль сопровождается как минимум одним из следующих симптомов: тошнотой, рвотой, повышенной чувствительностью к свету и звуку. Длительность приступа обычно составляет от 4 часов до 3 суток. Эти признаки характерны для мигрени без ауры (80% случаев). Мигрень с аурой (до 20% случаев) включает в себя, помимо описанного выше, комплекс обратимых неврологических симптомов, предшествующих приступу. К ним относятся:
- полностью обратимые зрительные расстройства (мерцающие пятна, полосы, нарушение зрения);
- полностью обратимые чувствительные симптомы (ощущение покалывания, онемение);
- полностью обратимые нарушения речи;
- полностью обратимые искажения восприятия размеров и формы предметов.
Причины развития приступа мигрени
Доказано, что в основе мигренозной головной боли лежат нейрогенное воспаление и вторичная дилатация (стойкое расширение) сосудов.
У большей части пациентов, страдающих мигренью, имеется указание на семейный характер заболевания.
Появление мигрени зависит от уровня женских половых гормонов, поэтому женщины страдают ею чаще.
У пациентов, страдающих мигренью, повышена возбудимость клеток головного мозга, которая усиливается при воздействии внешних и внутренних мигренозных провокаторов. Чаще всего приступы вызывают эмоциональный стресс, изменения погоды, менструация, голод, недосыпание или избыточный сон, некоторые пищевые продукты (шоколад, цитрусовые, бананы, жирные сыры) и прием алкоголя. В ответ на возбуждение мозговых структур выделяются специфические белки, вызывающие расширение мозговых сосудов и активацию болевых рецепторов их стенок. Болевые импульсы поступают в сенсорную (воспринимающую, чувствительную) кору головного мозга, что формирует ощущение пульсирующей боли.
Какие заболевания могут стать причиной головной боли?
Мигрень относится к первичной головной боли, когда отсутствуют заболевания, которые могли бы спровоцировать приступ. Однако вторичные головные боли, то есть вызванные другими заболеваниями, могут напоминать мигрень.
Поэтому врач обычно проводит тщательное обследование больного с целью уточнения причины мигренеподобных состояний, т. к. от этого зависит тактика лечения пациента.
Ниже перечислены возможные источники вторичных головных болей:
- травма головы и/или шеи;
- сосудистые поражения шейного отдела позвоночника;
- несосудистые внутричерепные поражения (например, опухоли головного мозга, внутричерепная гипертензия различного происхождения);
- прием медикаментов и/или их отмена;
- инфекции;
- нарушение структур черепа и лица;
- психические заболевания.
К каким врачам обращаться в случае развития мигрени?
В первую очередь следует обратиться к
врачу-терапевту или врачу общей практики. Как правило, при мигрени не выявляется никаких изменений в соматическом и неврологическом статусе. При их обнаружении врач даст направление на лабораторно-инструментальные обследования и консультацию профильных специалистов:
врача-невролога,
эндокринолога,
кардиолога, стоматолога, оториноларинголога для исключения/подтверждения вторичной головной боли.
Диагностика мигрени и дополнительные обследования при подозрении на вторичную головную боль
Подробный расспрос пациента – основа правильной диагностики. При подозрении на мигрень врач может назначить пациенту лабораторно-инструментальные обследования, которые подбирает индивидуально в зависимости от предполагаемых причин развития головной боли.
Клинический анализ крови с развернутой лейкоцитарной формулой. Одно из основных лабораторных исследований для количественной и качественной оценки форменных элементов крови. Включает цитологическое исследование мазка крови с подсчетом содержания разных форм лейкоцитов и определение скорости оседания эритроцитов и микроскопией мазка при наличии патологических сдвигов.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Анализ мочи общий. Включает определение физических и химических свойств мочи, а также оценку качественного и количественного состава элементов мочевого осадка.
Анализ мочи общий (Анализ мочи с микроскопией осадка)
Исследование разовой утренней порции мочи, включающее в себя определение физических (цвет, прозрачность, удельный вес), химических (pH, содержание белка, глюкозы, кетонов, уробилиногена, билирубина, гемоглобина, нитритов и лейкоцитарной эстеразы), а также оценку качественного и количественного со…
370 руб
Биохимический анализ крови необходим для оценки липидного обмена (содержание холестерина, триглицеридов
Холестерин общий (холестерин, Cholesterol total)
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total.
Краткая характеристика определяемого вещества Холестерин общий
Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%…
310 руб
Триглицериды (Triglycerides)
Синонимы: Липиды крови; нейтральные жиры; ТГ.
Triglycerides; Trig; TG.
Краткая характеристика определяемого вещества Триглицериды
Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных ки…
320 руб
и фракций липопротеидов: ЛПНП, ЛПОНП, ЛПВП),
функции печени и почек (мочевина, креатинин с подсчетом скорости клубочковой фильтрации;
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты, карбамид, мочевина в крови. Urea nitrogen, Urea, Blood Urea Nitrogen (BUN), Urea, Plasma Urea.
Краткая характеристика определяемого вещества Мочевина
Главный конечный продукт белкового обмена. Около 50% остаточного азота (небелковые азотсодержа…
310 руб
аланинаминотрансфераза (АлАТ), аспартатаминотрансфераза (АсАТ), билирубин и его фракции и др. ).
Билирубин общий (Bilirubin total)
Синонимы: Общий билирубин крови, общий билирубин сыворотки. Total bilirubin, TBIL.
Краткая характеристика определяемого вещества Билирубин общий
Желтый гемохромный пигмент, образуется в результате распада гемоглобина, миоглобина и цитохромов в ретикулоэндотелиальной системе селезен…
310 руб
Билирубин прямой (Билирубин конъюгированный, связанный; Bilirubin direct)
Синонимы: Прямой билирубин; конъюгированный билирубин; связанный билирубин. Direct bilirubin, Conjugated bilirubin.
Краткая характеристика определяемого вещества Билирубин прямой
Фракция общего билирубина крови, образующаяся в результате процессов конъюгирования свободного билирубина в печени. …
310 руб
При подозрении на наличие сопутствующих эндокринных изменений проводится оценка гормонального статуса: определение уровней тиреотропного гормона (ТТГ), тироксина, трийодтиронина, адренокортикотропного гормона (АКТГ) и др.
Трийодтиронин общий (Т3 общий, Total Triiodthyronine, TT3)
Синонимы: Т3 общий; Общий трийодотиронин; Т3.
Total Triiodthyronine, TT3.
Краткая характеристика определяемого вещества Трийодтиронин общий
Стимулятор поглощения кислорода и активатор метаболизма.
Аминокислотный гормон щитовидной железы. Вырабатывается фолликулярными кл…
590 руб
Ультразвуковое дуплексное сканирование сосудов шеи с высокой чувствительностью поможет выявить у пациента нарушение мозгового кровообращения.
Компьютерная томография и магнитно-резонансная томография (МРТ) головного мозга проводятся для исключения внутричерепного кровоизлияния, ишемического инсульта, аневризмы сосудов, опухолевых и воспалительных процессов в головном мозге.
КТ головного мозга и черепа
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
МРТ головного мозга
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При различных травмах головы может понадобиться рентгенография черепа и шейного отдела позвоночника.
Рентген черепа
Рентгенологическое исследование черепа для выявления нарушений структуры и целостности костей черепа различной природы.
К электроэнцефалографии (ЭЭГ) прибегают для оценки биоэлектрической активности головного мозга.
Лечение мигрени
Лечение мигрени проводится под контролем врача-невролога или врача-терапевта и включает купирование болевого приступа, профилактическую терапию и обучение пациента (поведенческая терапия). В зависимости от интенсивности головной боли пациенту подбирают препараты, оказывающие обезболивающее действие, при необходимости в сочетании с препаратами, подавляющими тошноту и рвоту. Профилактическое лечение назначает врач-невролог индивидуально, т. к. данная терапия показана не всем пациентам, страдающим мигренью.
Для повышения результативности лечения пациенты должны выполнять рекомендации по улучшению образа жизни, а именно: исключить провоцирующие факторы (эмоциональный стресс, голод, недосыпание или избыточный сон), некоторые пищевые продукты (шоколад, цитрусовые, бананы, жирные сыры) и прием алкоголя.
Что делать в случае развития приступа мигрени?
Если у человека впервые отмечается сильная головная боль, продолжительность, характер, интенсивность и локализация которой отличаются от испытываемой раньше, нужно незамедлительно обратиться к врачу.
Именно врач поможет выяснить причину головной боли и определить, является ли она мигренью. Среди всех головных болей доля вторичных, т. е. возникающих на фоне заболеваний, очень велика. Успех лечения вторичных головных болей заключается в терапии исходной патологии. В подобных случаях лечение обезболивающими препаратами часто безуспешно.
При возникновении «новых» головных болей нельзя заниматься самолечением. Ведь головная боль может быть единственным явным симптомом таких опасных для жизни состояний, как гипертонический криз, инсульт и многие другие.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Куриная слепота
Куриная слепота: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Проблемная кожа
Проблемная кожа – в первую очередь, это повышенная сальность кожи и связанные с ней проблемы, а также сухость кожи и ее возрастные изменения. Проблемная кожа может появиться в любом возрасте
Приступы удушья
Приступы удушья: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Депигментация кожи
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи. Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Обесцвеченный кал
Цвет кала зависит от количества желчных пигментов (продуктов распада гемоглобина), красящих веществ, содержащихся в продуктах питания и лекарственных препаратах, примесей свежей или свернувшейся крови, продуктов метаболизма микроорганизмов, живущих в кишечнике.
Источник
