Как снять головную боль пмс
Первое более точное описание менструальной мигрени происходит от 1660 года (Дж. А.ван дер Линден: «De Hemicrania Menstrua»). Автор описывает заболевание маркизы Бранденбург, которая страдала от недуга каждый месяц, во время менструации («during the menstrual flow»), при этом он сопровождался тошнотой и рвотой.
Около 50-60% женщин сообщают о том, что болезненные приступы часто вызываются влиянием менструации. Приступы могут произойти перед, во время или после менструации и напрямую зависимы от овуляции.
Диагноз менструальной мигрени
Диагностика заболевания, возникающего перед или во время менструации является достаточно сложной, т.к. большинство женщин имеют приступы вне периода ввиду чего связь с гормональными изменениями очень неясна.
То, что гормональные изменения играют важную роль в возникновении приступа у женщин, достоверно известно, но часто наблюдаются другие триггеры (стресс, переутомление, диетические ошибки и т.д.).
Известно, что мигрень возникает в детстве и число приступов перед первой менструацией одинаковое у мальчиков и девочек, а в возрасте до 10 лет недуг среди мальчиков встречается чаще. Во время первого менструального периода количество проявлений заболевания у женщин резко возрастает.
Большое различие в цифрах, указывающих на количество заболеваемости менструальной мигренью обусловлено тем, что существует множество различных мнений относительно того, когда речь идёт о чистой менструальной мигрени, предменструальной или мигрени, связанной с менструацией.
Чаще всего у женщин-мигреников наблюдается накопление приступов непосредственно во время менструации. В этих случаях речь идёт о менструальной мигрени.
Другие женщины имеют накопление приступов заболевания перед менструацией (7-2 дня до начала цикла). Если недуг не возникает в другой фазе цикла, говорится о предменструальной мигрени, которая, как правило, сопровождается другими симптомами ПМС:
1. Депрессия.
2. Тревога.
3. Замедление мышления.
4. Усталость и сонливость.
5. Боли в спине.
6. Болезненность груди.
7. Отёк конечностей.
8. Тошнота.
9. Общий дискомфорт.
Настоящая менструальная мигрень встречается только у 10% женщин. Почти всегда она возникает без ауры, и происходит только в 1-й день менструации с дисперсией плюс ± 2 дня.
Ложная менструальная мигрень – это недуг, связанный с менструацией, но без определённой временной связи с началом цикла.
Мигрень при исключении комбинированных оральных контрацептивов (КОК) – проявляется во время менструальной паузы и связана со снижением уровня гормонов эстрогена и прогестина.
Крайне редко встречаются регулярные приступы мигрени во время овуляции и сразу после менструации.
Мигрень при месячных – причины
Существует несколько теорий, объясняющих причины и факторы риска проявления менструальной мигрени.
Причины согласно теории №1
Менструальный цикл зависим от результатов сложных гормональных изменений в гипоталамо-гипофизарной системе, влияющих на функцию яичников. Поэтому вполне вероятно, что мигрень зависит от индивидуальных особенностей гормональных изменений, однако, при диагностике необходимо искать и дополнительные процессы.
Причины согласно теории №2
Снижение уровня эстрогена после продолжительного более высокого его уровня, которое происходит во время поздней лютеиновой фазы нормального менструального цикла может быть спусковым механизмом возникновения приступа.
Причины согласно теории №3
Вход простагландинов (липидных физиологически активных веществ) в системный кровоток может вызвать пульсирующие головные боли, тошноту и рвоту. В связи с менструальным циклом между фолликулярной к лютеиновой фазами происходит трехкратный подъём уровней простагландинов в эндометрии с дальнейшим увеличением во время менструации. Максимальные уровни простагландинов и их метаболитов в системном кровотоке наступают в течение первых 48 часов после начала менструации. Этот механизм, скорее всего, отвечает за приступы мигрени в начале менструального цикла.
Лечение приступов менструальной мигрени
Лечение отдельных приступов перед и во время менструации существенно не отличается от обычного лечения. Тем не менее, приступы менструальной мигрени, обычно, более интенсивные, длительные и практически неподдающиеся традиционной терапии. Поэтому в качестве препаратов первого выбора рекомендуются специфические антимигренозные препараты (триптаны). Непосредственно перед приступом, когда чувствуется его приближение, можно однократно или многократно принимать Суматриптан и его дженерики, Элетриптан (Релпакс), Золмитриптан (Зомиг) или Наратриптан (Нарамиг).
При лечении менструальной мигрени хороший эффект показывает Фроватриптан, который имеет длительный период полураспада и низкую частоту побочных проявлений.
При менее интенсивных приступах могут помочь анальгетики (Аспирин, Парацетамол, Метамизол и т.д.) или НПВС, которые снижают уровень простагландинов путём ингибирования циклооксигеназы.
В общем, НПВС могут быть использованы для лечения или профилактики мигрени перед и во время менструации, в периоды максимальной восприимчивости к приступам.
Профилактика менструальной мигрени
1. Как и при любой мигрени, в первую очередь, следует попытаться принять меры для устранения триггеров негормонального характера (стресс, депрессия, неправильный образ жизни и т.д.).
2. В превентивных целях рекомендуется интермитентная профилактика, методы которой определяются циклом периодичности и возможным наличием симптомов менопаузы. Об этом виде профилактики следует проконсультироваться со впециалистом.
3. Можно принимать отдельные, указанные выше (пункт «Лечение приступов менструальной мигрени»), препараты в течение определённого непродолжительного времени до начала цикла и несколько дней во время менструации.
Для профилактики менструальной мигрени при регулярном цикле можно принимать ингибиторы простагландинов, которые также благоприятно влияют на симптомы меноррагии и дисменореи (например, Напроксен 2×550 мг или Нимесулид 2х100 мг ежедневно, за день до ожидаемого начала менструации, в течение 7 дней), или с 4-го дня до начала менструации, в течение 7 дней чрескожно или трансдермально вводить эстроген. Иногда хорошие результаты показывает периодическое введение Триптанов (Фроватриптан, Наратриптан).
Женщины с нерегулярным циклом могут использовать Напроксен 2×550 мг или Нимесулид 2×100 мг с 1-го по 7-й день менструации.
Гормональная терапия основана на поддержании стабильного уровня эстрогена
1. Стабильно высокий.
2. Стабильно низкий.
Стабильно высокий уровень эстрогена
1. Периодическое применение эстрогена в течение 7 дней, с первой дозой, введённой за 5 дней до ожидаемой менструации. Этот метод может быть использован у женщин с однозначной предменструальной мигренью.
2. Приём КОК в расширенном цикле, т.е., с исключением менструальной паузы в течение 3-6 месяцев.
Стабильно низкий уровень эстрогена
1. Приём гестагенной гормональной контрацепции.
2. При введении гормональной контрацепции следует принимать во внимание противопоказания и факторы риска в отношении увеличения числа случаев тромбоэмболии, особенно, у курильщиков.
Источник
На чтение 5 мин.
Головная боль — распространенный симптом, с которым сталкиваются женщины во время ПМС. Сопровождается раздражительностью, болью внизу живота и в пояснице. Наиболее опасны менструально-ассоциированные мигрени. Приступы возникают за несколько дней до и спустя 2-3 дня после месячных и сложно поддаются терапии. Чтобы справиться с нарушением важно выяснить причину ее развития, устранить дефицитные состояния.
Причины
Головная боль — один из симптомов вегето-сосудистых нарушений. При легком течении ПМС сочетается с другими 2-4 симптомами, при тяжелом — клиническая картина включает в себя жалобы на 6-11 клинических проявлений. Цефалгическая форма ПМС сопровождается головной болью, тошнотой, раздражительностью, головокружением, непереносимостью запахов и вкусов. Боль отличается пульсирующим, дергающим характером, начинается в висках. Встречается у 18-22% женщин, сталкивающихся с ПМС.
Повышенная вероятность развития головной боли обусловлена предрасполагающими факторами: наследственностью, гормональным дисбалансом, возрастом старше 35 лет, эндокринными нарушениями, заболеваниями нервной системы, продолжительным стрессом.
В группу риска попадают женщины с лишним весом, неправильным питанием, которые ведут малоподвижный образ жизни.
Выделяют следующие основные причины, вызывающие головную боль при ПМС:
- аллергическая реакция на прогестерон: чтобы подтвердить эту теорию женщине подкожно вводят стероидный гормон во время лютеиновой фазы менструального цикла;
- водная интоксикация — головная боль возникает на фоне нейроэндокринных нарушений. При нарушении водно-солевого обмена наблюдается повышение количества эстрогенов, задержка жидкости в организме, отеки. Ткани головного мозга также отекают, что приводит к головной боли;
- повышенная активность надпочечников в результате гормональных изменений может вызывать головную боль;
- изменения психоэмоционального состояния. Настроение у женщин во время ПМС меняется очень часто, что чревато головной болью, ухудшением общего самочувствия;
- дефицит эссенциальных веществ: магний, цинк, витамин В6;
- согласно гормональной теории, такой симптом обусловлен дисбалансом эстрогена и прогестерона в лютеиновую фазу МЦ. У женщин с избытком эстрогена возникают жалобы на головную боль, упадок сил, повышенную утомляемость;
- использование гормональных контрацептивов. Это один из наиболее распространенных побочных эффектов, который требует консультации с врачом и пересмотра схемы терапии.
Незначительная головная боль перед началом менструации может быть индивидуальной особенностью организма и не причинять особого беспокойства. В данном случае это вариант нормы: симптом носит транзиторный характер и склонен к самоустранению.
Мигрень, интенсивная, ярко выраженная, пульсирующая боль, которая сопровождается тошнотой рвотой, нарушением зрения или потерей сознания — это тревожный сигнал, который требует консультации с врачом и подбора средств медицинской коррекции.
Лечение
У большинства женщин головная боль не является указанием на серьезное заболевание, однако терпеть ее не следует. Схему лечения, средства симптоматической помощи подбирают индивидуально для каждой женщины, учитывая особенности ее организма и причины возникновения головной боли. В нее могут входить:
- спазмолитики: Спазмолгон;
- нестероидные противовоспалительные средства: Ибупрофен, Нимесулид;
- витаминно-минеральные комплексы;
- добавки, в состав которых входит омега-3,6,9, масло криля;
- триптаны: Суматриптан, Антимигрен;
- седативные лекарства на растительной основе: валериана, пустырник, ромашка;
- транквилизаторы и антидепрессанты показаны в тяжелых случаях, строго по показаниям, курсами, под наблюдением врача.
Если принимать болеутоляющие и седативные препараты на регулярной основе, это не поможет полностью избавиться от симптома. Важно найти причину боли и направить усилия на ее устранение.
Лечение мигрени во время ПМС требует использования препаратов из группы триптаны. Их назначают в минимальной эффективной дозе на протяжении ограниченного промежутка времени, в качестве средств симптоматической помощи. Терапию можно дополнить высокими дозами магния (800-1000 мг), а также питьевым режимом. Суточную норму воды рассчитывают по формуле: 30 мл умножают на массу тела.
Диета
В основе рациона при головных болях при ПМС должна быть диетическая, простая пища. Вкусные и полезные блюда можно готовить из куриного мяса, постной говядины, лосося, форели, качественных растительных масел, овощей. Список продуктов, которые помогают предотвратить и уменьшить головную боль:
- жирная морская рыба;
- красная фасоль;
- свежий или замороженный горошек;
- бобовые;
- шпинат;
- сезонные/свежезамороженые фрукты, ягоды.
Если женщина подвержена мигрени с аурой или без нее перед ПМС, целесообразно скорректировать рацион питания и исключить такие продукты-триггеры:
- черный/зеленый чай;
- кофе;
- орехи;
- шоколад;
- какао;
- маринады;
- квашеную продукцию;
- выдержанный сыр: фету, моцареллу, в состав которых входит тирамин и моноамин — вещества, провоцирующие мигрень;
- апельсины, лимоны, мандарины.
Также рекомендовано воздерживаться от употребления спиртных напитков, жирной, острой, тяжелой пищи. Важно следить, чтобы в составе продуктов отсутствовал глутамат натрия.
Народное лечение
В домашних условиях можно воспользоваться рецептами народной медицины, которая предлагает такие рецепты от головной боли:
- свежемолотый кориандр залить горячей водой, настоять 5-10 минут, употреблять теплыми, небольшими глотками;
- мелко нарезать имбирь, залить горячей водой (100 мл), довести до кипения и оставить на медленном огне 2-3 минуты. В готовое средство добавить мед. Можно употерблять сам имбирь и жидкость, в которой он готовился;
- ромашковый чай с лимоном и светлым натуральным медом.
Народная терапия не всегда эффективна, если домашние рецепты не помогают и боль усиливается рекомендовано проконсультироваться с врачом.
Профилактика
Чтобы предотвратить головную боль и мигрень во время ПМС придерживаются таких рекомендаций:
- за 5-7 дней до начала менструации пересмотреть рацион и исключить продукты, которые могут спровоцировать мигрень: какао бобы, напитки с кофеином, алкоголь;
- соблюдать режим труда и отдыха, избегать физического и психоэмоционального перенапряжения;
- своевременно лечить гормональные нарушения, хронические заболевания;
- выявить и восполнить дефициты витаминов, минералов, белка, аминокислот, полиненасыщенных жирных кислот;
- ежедневно гулять на свежем воздухе, отдавать предпочтение умеренной, посильной физической активности: йога, бег, дыхательные упражнения;
- устранить источник стресса;
- восстановить режим сна: ложиться спать не позднее 23:00 в темном, прохладном помещении, можно использовать тяжелое одеяло, беруши.
Врач рекомендуют использовать спазмолитики и таблетки из группы НПВП только в случае крайней необходимости. Длительный прием чреват нежелательными побочными реакциями. Чтобы выяснить точную причину боли рекомендовано проконсультироваться с врачом и пройти обследование.
Источник
 Каждый месяц девушки переживают критические дни, которым сопутствуют неприятные расстройства. Перед каждым менструальным циклом появляется ПМС. Ниже приводится информация о том, почему болит голова перед месячными?
Каждый месяц девушки переживают критические дни, которым сопутствуют неприятные расстройства. Перед каждым менструальным циклом появляется ПМС. Ниже приводится информация о том, почему болит голова перед месячными?
ПМС
При предменструальном синдроме повышается раздражительность, возбудимость по причине концентрации большого количества прогестерона в организме. Уровень гормонов снижается при ПМС, поэтому перед месячными болит голова, появляется тошнота. Нежелательно подвергать организм физическим нагрузкам.
Соленая еда может становиться причиной головной боли. Жидкость задерживается в организме, повышается внутричерепное давление. Симптомы могут оказаться слишком сильными при нестабильном гормональном фоне. Поэтому рекомендуется запасаться обезболивающими средствами.

Симптоматика
Когда болит голова при месячных, возникают такие сопутствующие симптомы:
- Увеличение груди из-за изменения уровня гормонов. Иногда больно дотрагиваться до сосков по причине сильных болей.
- Стягивается поясница и нижняя часть живота. Подобная симптоматика появляется на первых неделях вынашивания плода.
- Меняется настроение. Разные мелочи могут резко вывести из себя.
- Аппетит ухудшается или повышается.
- Плохой сон. Высокий уровень возбудимости вызывает бессонницу. Поэтому желательно предварительно употребить седативный препарат.
- Усталость, ослабленность.
- Проблемы с пищеварением.
- Мигрень.
Эта симптоматика затихает после окончание менструации. Неприятные ощущения не связаны с иммунной системой или нервной деятельностью.
Причины
Женский организм в течение месяца готовится к возможной беременности. Для вынашивания плода накапливается прогестерон. Оплодотворение не происходит, но организму нужно перевестись в прежнее состояние. Поэтому перед месячными гормональный фон значительно уменьшается. Головная боль при этом наиболее неприятный симптом.
Перечислим другие причины:
- Концентрация эстрогена тоже уменьшается, появляется отечность и чувство тяжести в мышечных тканях. Это является результатом задержки жидкости, повышающей показатель АД, вызывающей головную боль.
- Употребление оральной контрацепции тоже относится к возможным причинам головной боли во время месячных. Репродуктивная функция перестраивается, если овуляция подавляется регулярно.
- Голова может заболеть из-за эмоциональной перегрузки. в депрессивном состоянии такого симптома избежать не удастся. Когда стресс вызывает напряжение, период ПМС продолжается, появляется задержка. В подобной ситуации желательно употреблять успокоительные средства.

При возникновении болей нужно обращаться к невропатологу, который поможет подобрать подходящее лечение.
Мигрень
Неврологические расстройства носят сосудистый характер, цефалгия проявляется по причине болезненного сужения и расширения кровеносных каналов. Организм многих женщин предрасположен к этому расстройству. Симптомы смазанные, слабые.
За несколько дней до менструации показатель гормонов повышают сосудистые изменения. В итоге появляется усиленная цефалгия совместно с приступами тошноты, возникает реакция на запахи и громкие звуки. Все признаки дискомфорта устраняются самостоятельно после менструации.
Способы лечения головной боли во время месячных определяются в индивидуальном порядке. Иногда врачи прописывают химические, натуральные средства, проводят физиотерапию.
Возможные проблемы с кишечником
Если пищеварительная система забита шлаками, часто при месячных начинаются головные боли. Кишечник плохо перерабатывает продукты, токсины не выводятся из организма. Дополнительная нагрузка обеспечивается во время менструации. Слизистая пищеварительной системы начинает поглощать вредные компоненты, которые проникают в кровь, провоцируют образование симптомов незначительной интоксикации.
В подобных ситуациях появляется ноющая головная боль, головокружения, плохое самочувствие. Анальгетики ухудшают процесс пищеварения.
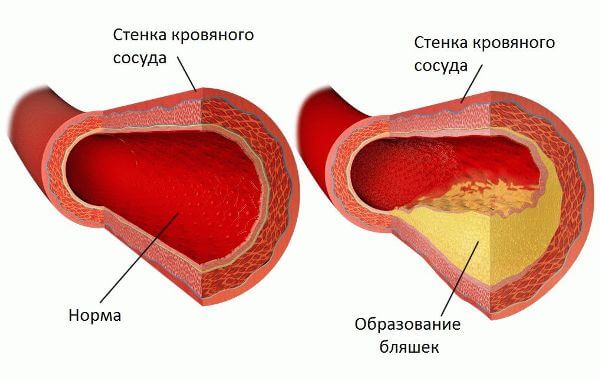
Патологии сосудов
Когда перед месячными возникают сильные головные боли, тошнота, нужно нанести визит к врачу, чтобы убедиться в нормальном состоянии кровеносных сосудов. В критические дни интенсивность течения крови повышается, нагрузка на каналы многократно повышается. Недостаточная эластичность стенок сосудов или повышенная проницаемость не позволяют адаптироваться к изменениям.
В результате возникает спастическая или сжимающая цефалгия. Купирование симптомов в подобной ситуации не дают нужного эффекта. Нужно устранять источник проблемы, чтобы получить результат.

Анемия
Низкий показатель гемоглобина и сокращение количества кровяных телек сопровождается уменьшением АД, цефалгией, общей слабостью, головокружением.
Кровотечения при месячных ухудшают общее положение. Клиническая картина усугубляется, начинается кислородное голодание мозга. У девушек на этом фоне возникает головная боль, выявляются перечисленные выше признаки, ухудшается аппетит.
При этом лучше гулять на свежем воздухе, питаться правильно, употреблять минеральные комплексы с железом и витаминами. Когда проблемы возникают во время менструации, рекомендуется не игнорировать ее, а приступать к лечению.
Употребление контрацептивов
Часто гормональные сбои у женщин создаются искусственно. В 99% примеров в этом виноваты сами девушки. Они употребляют гормональные средства без предварительной консультации со специалистом. Зачастую расстройства усугубляются из-за приема препаратов оральной контрацепции.
Подобные лекарства назначаются индивидуально с учетом возрастной категории и состояния пациента. Когда у девушки с применением такой методики контрацепции начинает болеть голова, нужно нанести визит к гинекологу, поскольку могут быть негативные последствия для организма, сбиваются обменные процессы, появляется инсульт.
Баланс жидкости и соли
При менструации нарушается водный баланс. Показатель прогестерона увеличивается, возникает отечность. Масса тела повышается из-за задержки жидкости. Увеличение количества циркулирующей цереброспинальной жидкости вызывает отечность мозга. Давление на голову повышается, развивается цефалгия.
Болезненные симптомы после менструации не появляются, если соблюдать следующие правила:
- Не пить воду в больших количествах.
- Не употреблять копченые продукты, соления.
- Снизить объем соли в рационе.
- Рекомендуется больше мочегонных средств.
Употребление диуретиков требует одобрения специалиста. Если самостоятельно употреблять такие лекарства, возникают изменения АД, ухудшается общее состояние. Продолжительный неосторожный прием вызывает почечную недостаточность.

Как бороться с головной болью?
Периодически возникающие боли устраняются с помощью анальгетиков. Нежелательно злоупотреблять лекарствами, поскольку они могут только на время устранить симптоматику. Проблема здесь заключается в гормональном фоне, стабилизировать который анальгетиками нельзя. Для решения этой проблемы нужно употребить специальные лекарства.
Врачи советуют чаще отдыхать. Это совсем не означает, что нужно брать отгул на работе и целыми днями лежать на диване. Нужно прогуливаться на свежем воздухе по 1 часу в сутки, стараться выспаться.
Интенсивность симптомов можно снизить такими способами:
- Ароматерапия с применением эфирных масел.
- Охлажденный компресс на место лба и висков позволяет уменьшить кровеносные сосуды.
- Сон в течение дня в помещении с притоком свежего воздуха и небольшим количеством света.
Профилактические мероприятия
Большинство девушек не знают, что некоторые продукты усугубляют боль. В состав пищевых продуктов включены раздражающие химикаты, которые могут воздействовать на частоту появления головной боли.
Желательно исключить:
- Колбасы.
- Шоколад.
- Кофейные напитки.
- Консервы.
- Маринованную еду.
Правильное питание позволяет уменьшить вероятность образования головных болей, позволит оздоровить организм.
Перед менструацией нужно снизить количество соли, удерживающей в организме влагу, чтобы не допускать цефалгию. В сутки можно употреблять максимум 5 г продукта.
Источник
