Дифференциальный диагноз с головной болью

ГЛАВА 24. ГОЛОВНАЯ БОЛЬ
Головная
боль (цефалгия) является одним из наиболее распространенных
неврологических синдромов. Разнообразие причин и механизмов формирования
цефалгии требует дифференцированных подходов к терапии. Нередко
головная боль является одним из симптомов поражения головного мозга
(опухоль, кровоизлияние в ткань мозга или под его оболочки,
воспалительное поражение оболочек мозга).
24.1. Мигрень
Это
особый вид приступообразной головной боли, который является
самостоятельной нозологической формой. При мигрени пульсирующая головная
боль односторонняя (гемикрания), сопровождается тошнотой или рвотой, а
также непереносимостью громких звуков (фонофобия) или яркого света
(фотофобия). Частота приступов составляет от 2 раз в неделю до 1 раза в
год, продолжительность от 4 до 72 ч.
Этиология и патогенез. Одним
из основных факторов риска является конституциональная
предрасположенность к мигрени, которая часто бывает наследственной. В
основе приступа лежат ангионевротические расстройства. Можно условно
выделить 4 стадии развития мигренозного приступа. I стадия –
спазм артерий, который может сопровождаться очаговым неврологическим
дефицитом (выпадение полей зрения, фотопсии, онемение одной конечности).
Во II стадии вследствие выделения значительно количества
брадикинина, гистамина, простагландинов спазм артерий сменяется их
расширением. Переполнение кровью сосудов мозговых оболочек, раскрытие
артериовенозных шунтов сопровождаются пульсирующей болью. III стадия включает в себя отек сосудистой стенки и периваскулярных тканей. Повышается проницаемость и наступает отек стенок сосудов. В IV стадии наблюдается
регресс указанных изменений: из тканей вымываются вазодилатирующие
вещества, отек тканей разрешается, соответственно уменьшается и затем
полностью исчезает головная боль.
Приступ провоцируется эндокринными сдвигами (менструация), перегреванием, гипоксией, нарушением сна, перераздражением отдельных
анализаторов (шум, яркий свет), нервно-психическим перенапряжением, приемом алкоголя.
Клинические проявления. Выделяют
несколько основных видов мигрени: мигрень с аурой, без ауры,
офтальмоплегическую мигрень. Кроме того, существуют формы мигрени,
осложненные мигренозным статусом или инфарктом мозга.
При мигрени с аурой возникает
очаговый неврологический дефицит, он нарастает и полностью регрессирует
в течение 1 ч. Симптоматика нарастает постепенно, на протяжении
нескольких минут, и исчезает так же постепенно. Мигрень с типичной аурой
(классическая мигрень) начинается со зрительных нарушений в виде
гемианопсии, фотопсий (появление блестящих точек или блестящей ломаной
линии). Реже аура проявляется локальным снижением чувствительности (в
половине лица, языка, конечности) или возникновением пареза мимической
мускулатуры руки, ноги. Аура в виде гемипареза сопровождает развитие
приступа гемиплегической мигрени. Указанная симптоматика наблюдается на стороне, противоположной той, на которой возникает головная боль.
По
окончании ауры (не более чем через 1 ч) развивается приступ головной
боли, реже боль возникает одновременно с аурой или предшествует ей. В
последующем боль усиливается, достигая максимума в течение 0,5-1 ч.
Часто боль локализуется в лобно-височной области с иррадиацией в глаз и
верхнюю челюсть. Одновременно отмечаются побледнение, а затем
покраснение лица, слезотечение, покраснение слизистых оболочек глазного
яблока на стороне боли, заложенность носа, повышенная саливация,
тошнота. Длительность приступа головной боли составляет от нескольких
часов до 1-2 сут. В отдельных случаях головной боли после ауры не
возникает («обезглавленная мигрень»).
Офтальмоплегическая мигрень отличается
нарушением глазодвигательной иннервации (косоглазие, птоз, мидриаз),
возникающим непосредственно перед приступом головной боли или
одновременно с ним.
Мигрень без ауры (простая
или обыкновенная мигрень) не сопровождается очаговой неврологической
симптоматикой. Возможны предвестники в виде состояния эйфории или
депрессии, чувства голода, нарушений сна.
Мигренозный статус диагностируют
при продолжении приступа мигрени более 72 ч либо при повторяющихся
приступах, промежуток между которыми составляет менее 4 ч. При
мигренозном статусе бывает повторная рвота; обезболивающие препараты,
которые ранее помогали, оказываются неэффективными.
Мигренозный инсульт чаще
возникает у больных с двигательной аурой, проявляется очаговым
неврологическим дефицитом. Развитие ишемического инсульта подтверждается
результатами МРТ.
Диагностика и дифференциальная диагностика. Диагноз
мигрени устанавливают на основании стереотипных пароксизмов гемикрании.
Диагностические трудности возникают при двигательной, сенсорной ауре,
что требует исключения органического поражения головного мозга
(новообразования, рассеянный склероз). Для исключения сосудистых
мальформаций используют ультразвуковую допплерографию,
магнитно-резонансную или контрастную ангиографию. В некоторых случаях, в
частности при мигрени без ауры, дифференциальная диагностика проводится
с другими формами цефалгий (головная боль напряжения).
Лечение. Различают
лечение приступа мигрени и профилактику приступов. Лекарственная
терапия особенно эффективна в период предвестников. Назначают
ненаркотические анальгетики (парацетамол, ацетилсалициловая кислота). Их
эффективность повышается при одновременном применении метоклопрамида
(церукал). Применяется вазоконстриктор эрготамин, вместе с кофеином
входящий в состав кофетамина. Возможно назначение дигидроэрготамина,
который можно вводить парентерально или в виде назального спрея
(дигидроэрготамина мезилат), что важно при выраженной тошноте. У
большинства больных положительный эффект дают агонисты серотониновых
рецепторов (наратриптан, золмитриптан, суматриптан). При выборе
препарата для купирования приступа мигрени необходимо учитывать
переносимость лекарства, доступность для пациента, а также возможный
риск побочных эффектов.
Профилактика включает
устранение факторов, провоцирующих приступ. Из лекарственных препаратов
возможно применение антидепрессантов (амитриптилин, миансерин),
неселективных бета-адреноблокаторов (пропранолол), блокаторов кальциевых
каналов (флунаризин, нимодипин).
24.2. Головная боль напряжения
Наиболее
распространенный вид головной боли, чаще встречается у женщин. В
патогенезе имеют значение тревожные и депрессивные расстройства,
затруднение венозного оттока, повышение тонуса мускулатуры скальпа, мышц
шеи.
Клинические проявления. Боль сжимающая,
диффузная, монотонная. Больные описывают ее как ощущение «каски»,
«шлема» на голове. Выделяют эпизодическую и хроническую головную боль
напряжения (длительность составляет соответственно менее и более 15 сут в
месяц). Во время приступа обычно не бывает фотоили фонофобии, тошноты,
рвоты, также отсутствует очаговая неврологическая симптоматика.
Физическая нагрузка не влияет на интенсивность болевого синдрома.
Возможна болезненность при пальпации мускулатуры шеи, височных мышц,
области краниовертебрального сочленения. Боль может провоцироваться
эмоциональным напряжением. Нередко сочетается с болевыми синдромами иной
локализации – кардиалгиями, болями в нижней части спины, области
живота.
Диагностика и дифференциальная диагностика. Диагноз
устанавливают на основании клинической картины. Дифференциальная
диагностика проводится с объемными поражениями мозга (опухоли,
хроническая субдуральная гематома), болевыми синдромами, обусловленными
локальными патологическими процессами (дисфункция
височно-нижнечелюстного сустава, остеохондроз шейного отдела
позвоночника, синуситы и пр.).
Лечение. Используют
антидепрессанты, противотревожные (анксиолитики – альпразолам),
миорелаксанты (тизанидин), антиконвульсанты (карбамазепин, вальпроаты). В
случае эпизодической головной боли напряжения положительный эффект
могут дать анальгетики, нестероидные противовоспалительные препараты.
Велика роль немедикаментозных способов лечения, направленных на
установление причины болевого синдрома, разъяснение ее пациенту.
Показаны аутогенная тренировка, психотерапевтические методики, ЛФК,
массаж воротниковой зоны, рефлексотерапия.
24.3. Пучковая головная боль
Пучковая
(кластерная) головная боль (мигренозная невралгия Гарриса, мигрень
Хортона). В патогенезе имеет значение нарушение регуляции сосудистого
тонуса с избыточной вазодилатацией глазничной артерии. Предполагается
вовлечение в патологический процесс симпатических и парасимпатических
волокон, иннервирующих артериальную систему головы, тройничного нерва.
Клинические проявления. Заболевание чаще встречается у мужчин. Возникают быстро нарастающие приступы односторонней боли в об-
ласти
глазницы, в височной области. Боль может иррадиировать в нёбо, наружный
слуховой проход и заушную область, нижнюю челюсть. Приступ боли
сопровождается психомоторным возбуждением, беспокойством. Наблюдаются
выраженные вегетативные расстройства в виде гиперемии склеры,
слезотечения, обильного слизистого отделяемого из носового хода,
усиленного потоотделения на половине лица. Вегетативные симптомы
соответствуют стороне возникновения боли. На этой же стороне развивается
синдром Горнера: сужение глазной щели, миоз. Приступы следуют один за
другим, образуя «пучок».
Диагностика и дифференциальная диагностика. Диагноз
устанавливается на основании клинических признаков – стереотипных
приступов интенсивной головной боли с вегетативными расстройствами.
Дифференциальная диагностика проводится с другими формами головных и
лицевых болей (мигрень, невралгия тройничного нерва). При атипичных
формах следует исключать интракраниальный патологический процесс
(поражение кавернозного синуса, аневризмы и мальформации церебральных
артерий), что требует проведения МРТ, магнитно-резонансной или
контрастной ангиографии.
Лечение. Применяют
препараты спорыньи (эрготамин, дигидроэрготамин), агонисты серотониновых
рецепторов (золмитриптан, суматриптан). Положительный эффект дают
ингаляции 10% кислорода, в течение нескольких минут прекращающие
приступ. В случае частых повторных приступов боли назначают
кортикостероиды (преднизолон по 20-40 мг).
Источник
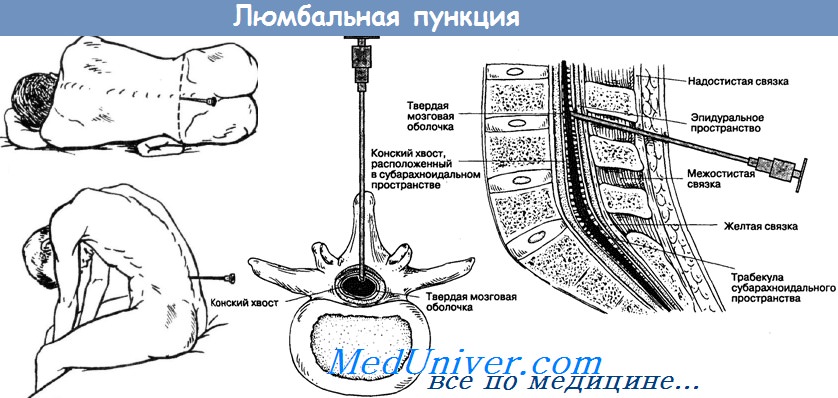
Люмбальная пункция при головной боли. Дифференциальный диагноз первичной головной боли.Люмбальная пункция для анализа цереброспинальной жидкости (ЦСЖ) показана при острых и хронических менингитах, субарахноидальном кровоизлиянии, доброкачественной внутричерепной гипертензии или подозрении на головную боль, связанную с низким давлением ЦСЖ. Время проведения по отношению к КТ. Предпочтительнее проводить КТ до ЛП. Если КТ выявляет значительный эффект сдавления, связанный с массивными внутричерепными поражениями, такими как смещение через срединную линию, облитерация базилярных цистерн или сдавленный четвертый желудочек, ЛП лучше не проводить, чтобы избежать нежелательной дислокации мозга с его вклинением или образования центральных мозговых грыж в большом затылочном отверстии. Если при КТ обнаруживаются признаки субарахноидального кровоизлияния, нет необходимости проводить ЛП. Если есть подозрение на менингит, а КТ задерживается более чем на несколько минут, необходимо начать антибиотикотерапию в ожидании ее проведения. ЛП должна быть проведена после получения нормальных результатов КТ. Если проведение КТ задерживается на несколько часов, а подозрение на менингит имеет под собой очень веские основания, необходимо провести ЛП и назначить необходимые антибиотики без КТ. Прогноз у больных менингитом в большой степени зависит от того, как рано начато лечение. Анализ ЦСЖ. Давление жидкости при проколе является наиболее важным показателем у пациентов с подозрением на псевдоопухоль мозга (обычно более 250 мм рт. ст.) или головную боль, обусловленную низким давлением ЦСЖ. При подозрении на субарахноидальное кровоизлияние необходимо произвести подсчет клеток в первой и последней пробирках с ЦСЖ, а также провести тест на ксантохромию. Знание того, что количество эритроцитов существенно не меняется между двумя пробирками, помогает подтвердить диагноз и избежать обычной дилеммы, является ли примесь крови «травматической» (путевой). Ксантохромия — это желтоватый цвет супернатанта ЦСЖ, возникающий в результате или присутствия продуктов распада гемоглобина, или очень высокой концентрации белка. Если пациент обследуется через несколько дней после того, как произошло субарахноидальное кровоизлияние, эритроциты в ЦСЖ могут отсутствовать, но ксантохромия в результате распада гемоглобина сохраняется до 2 недель. Необходимо послать ЦСЖ для анализа на бактерии, грибы и туберкулезную палочку. Чувствительным методом определения наличия инфекции является полимеразная цепная реакция (ПЦР). Необходимо провести также тест на венерические болезни (сифилис) и тест на криптококковый антиген. При подозрении на злокачественное новообразование необходимо послать на цитологический анализ по меньшей мере 10 мл жидкости.
Церебральная ангиография должна быть срочно проведена всем пациентам, у которых по данным КТ и Л П диагностируется субарахноидальное кровоизлияние. Обязательно проведение церебральной панартериографии, поскольку предполагаемая локализация аневризмы, базирующаяся на данных КТ, не всегда является точной, к тому же у многих пациентов имеются множественные аневризмы. Кадры с задержанной венозной фазой являются золотым стандартом в оценке церебрального венозного тромбоза, который также может вызывать субарахноидальное кровотечение. I. Электроэнцефалография (ЭЭГ) показана при подозрении на эпилептические припадки. Головная боль часто возникает в сочетании с эпиприпадками. Парциальные припадки могут привести к возникновению преходящего неврологического дефицита, и их бывает трудно отличить от мигрени с аурой и ТИА. Дифференциальный диагноз первичной головной боли.Мигрень — это генетическое заболевание, при котором имеется предрасположенность пациента к возникновению у него эпизодов головной боли, дисфункции желудочно-кишечного тракта или нервной системы. Вопреки распространенному мнению, мигрень необязательно характеризуется выраженной головной болью. Определение мигрени, данное Международным Обществом Головной Боли, достаточно специфично для исследовательских целей, но, вероятно, слишком ограничено для клинической практики. Мигрень наследуется аутосомно-доминантным путем и, в общем, не является угрожающим жизни заболеванием, т. е. она наследуется тем же способом, что и карий цвет глаз. И само собой разумеется, что примерно две трети всего населения страдает от мигрени. Имеются убедительные доказательства того^ что головная боль напряжения является скорее формой мигрени, чем отдельным заболеванием. Приступы мигрени возникают в результате воздействия внешних стимулов, или триггеров, на человека, предрасположенного к мигрени. Триггерами могут быть гормональные изменения, стресс, нервное истощение, определенные пищевые продукты, алкоголь, определенные запахи, табачный дым, физические упражнения, усталость, недостаточный сон, голод и травма головы. У женщин приступы мигрени возникают чаще, чем у мужчин, так как они чаще подвергаются воздействию триггеров (колебания уровня эстрогенов во время менструации;,, беременность, прием оральных контрацептивов и менопауза), но генетическая предрасположенность у них не больше, чем у мужчин. Выделяют четыре основные фазы мигрени: продрому, ауру, головную>боль и поетдрому. Необязательно, чтобы все фазы присутствовали в одном приступе мигрени. – Продрома возникает за несколько часов или дней до появления головной болт и заключается в изменениях настроения (раздражительность или; депрессия) или в выраженном желании съесть определенную пищу. Хотя шоколад; орехи и бананы часто считают триггерами мигрени, желание съесть эти продукты часто является проявлением продромы мигрени, – Аура может быть зрительной, сенсорной, моторной или отражать вовлечение в процесс ствола мозга (например, головокружение или диплопия) или коры (например, афазия). Симптомы обычно мигрирующие — например, двигающиеся или пульсирующие пятна в поле зрения, или онемение-, которое возникает в какой-то части одной конечности, а затем за несколько минут или часов распространяется на всю конечность или захватывает и другие конечности. Блуждающая природа симптомов отражает распространяющуюся волну кортикальной депрессии, возникающую во время мигрени. Зрительные симптомы могут быть любой формы (пятна,, круги, волнообразные или зигзагообразные линии), любого цвета (бесцветные, серебряные, черные, белые или слегка окрашенные), они могут быть гемианоптическими или захватывать все поле зрения и, как правило, двигаются (пересекают поле зрения, плавают, пульсируют или дают ощущение тепловой волны). Аура может быть единственным симптомом приступа мигрени (аура без головной боли — ацефалгичная мигрень); она может возникать до, во время и после головной боли (головная боль с аурой — классическая мигрень) или вообще отсутствовать (головная боль без ауры — обычная мигрень). – Характер головной боли не настолько помогает в установлении диагноза, как принято считать. Хотя головная боль может быть выраженной, пульсирующей и захватывать половину головы, необязательно, чтобы она имела какую-либо из этих характеристик. Мигренозные головные боли часто не очень сильные, сжимающие или тупые, они могут захватывать обе половины головы. Приступ головной боли развивается обычно постепенно, от нескольких минут донескольких часов, и длится, как правило, от нескольких часов до нескольких дней. Головная боль может сочетаться с тошнотой, рвотой, фотофобией, фонофобией или затруднениями концентрации внимания. В этой фазе могут доминировать желудочно-кишечные проявления: желудочные колики, метеоризм и диарея (т. н. абдоминальная мигрень). Абдоминальные симптомы часто исчезают вскоре после развития диареж. В течение этой фазы часто (развивается преходящее нарушение автономной регуляции, что проявляется в колебаниях артериального давления. (5) Постдрома проявляется недомоганием на протяжении нескольких часов после головной боли. Могут наблюдаться также изменения настроения, нарушения концентрации внимания и чувствительность при пальпации волосистой части головы или мышц. Сон часто облегчает приступ мигрени, и пациенты стремятся отдохнуть в спокойной обстановке в темной комнате. Диагноз мигрени ставится исключительно по анамнезу. Под влиянием отрывочных сведений и рекламы сильнодействующих лекарственных препаратов пациенты начинают верить в то, что повторяющиеся головные боли, которые их беспокоят, являются проявлением синусита, напряжения или «регулярных головных болей». В результате выявить анамнез «мигрени» зачастую трудно. Прежде чем расспрашивать пациента, было бы полезно объяснить ему, как проявляется мигрень. Если у врача имеется хотя бы малейшее сомнение в диатозе мигрени, необходимо провести диагностическое обследование для обнаружения других причин головной боли. 2. Кластерная головная боль встречается гораздо реже, чем мигрень. Она возникает преимущественно у мужчин и проявляется сильной, пульсирующей, периорбитальной головной болью в сочетании с ипсилатеральньш слезотечением, инъекцией конъюнктивы, заложенностыо носа и ринореей. Алкоголь часто провоцирует приступ. Приступы чаще всего возникают по ночам, продолжаются от 30 минут до 3 часов и могут возобновляться несколько раз в течение дня. В отличие от пациентов, спадающих мигренью, больные кластерной головной болью предпочитают ходить и сохраняют активность во время приступа. Термин “ciaster” («гроздь») происходит от сезонного возникновения множественных эпизодов головной боли в течение недель и месяцев, которые перемежаются периодами ремиссии. Существуют эпизодическая и хроническая формы.
Видео техники люмбальной (спинномозговой) пункции– Также рекомендуем “Вторичная головная боль. Субарахноидальное кровоизлияние. Менингит. Субдуральная гематома. Внутримозговое кровоизлияние.” Оглавление темы “Головные боли. Дифференциальная диагностика головных болей.”: |
Источник