Что такое мигрень сердца

На сегодняшний день до конца не выяснено, почему возникает мигрень. Иногда ее связывают с наследственностью, стрессами, частым переутомлением, однако выяснить ключевой фактор пока не удается. Современная медицина подробно изучает природу этих головных болей, а главное, их связь с другими заболеваниями. MedAboutMe собрал самые важные и интересные исследования в этой области.
Уточненные симптомы мигренозной ауры
Мигрень, как патологическое состояние, диагностируется у 10-20% взрослого населения. Чаще всего страдают женщины, наиболее распространенный возраст — от 30 до 50 лет.
Дифференциальная диагностика мигрени усложнялась тем, что даже проявления типичной ауры, предшествующей приступу, очень разнообразны. К тому же при сборе анамнеза больным сложно постфактум точно описать все возникающие симптомы. Часто в одно описание попадают проявления разных приступов.
Группа датских ученых под руководством Якоба Меллера Хансена провела исследования, в которых анамнез собирался непосредственно во время приступа. Это дало возможность уточнить все проявления ауры, а также их частоту. Всего обследовалось 267 пациентов, в целом данные изучались по 861 приступу. На Конгрессе Европейской академии неврологии были представлены такие результаты:
- «Мушки» и вспышки перед глазами наблюдались чаще всего — 70% случаев.
- Искажение линий в волнистые и искривленные — 47%.
- Слепые пятна перед глазами — 42%.
- Туннельное зрение — 27%.
А вот невизуальные проявления, по данным исследований, встречаются намного реже:
- 29,5% ощущают покалывания.
- 26% отмечали затрудненную речь.
- 14% — изменение вкуса и обоняния.
Эти данные существенно отличались от ретроспективных описаний мигрени. Например, практически все пациенты упоминают о тошноте, однако во время самого приступа о ней сообщило лишь 49%.
Такая информация о реальных симптомах поможет в дальнейшем скорректировать лечение. А также понять, с чем связано возникновение мигрени — сейчас подтверждено, что во время ауры наиболее часто страдает именно зрение. Хотя до этого визуальные проявления стояли в одном ряду с невизуальными.
Мигрень и ее связь с гормонами

Тот факт, что мигрень намного чаще встречается у женщин, чем у мужчин, натолкнуло исследователей на мысль о связи гормонов и приступов боли. Ведь если у мужского пола гормональный фон стабилен, то у женщин их выработка меняется в зависимости от фазы менструального цикла. В июне 2016 года в журнале «Неврология», который выпускается Американской Академией Неврологии, были приведены результаты исследования по этой теме.
Так, оказалось, что те женщины, у которых уровень эстрогена понижается сильнее, страдают от мигрени намного чаще. При этом связь с другими гормонами установить не удалось. В группе женщин с мигренью (114 человек) эстроген в период после овуляции и до менструации понижался на 40%, при этом в контрольной группе (223 человека) показатель составлял всего 30%. К тому же гормональный скачок у больных женщин происходил с большей скоростью.
Такие данные дали возможность предположить, что женщины с нестабильным гормональным фоном более склонны к мигрени. К тому же они больше подвержены риску при провоцирующих факторах — стрессе, недосыпании, умственном напряжении, неправильном питании, употреблении алкоголя. Связь мигрени с перепадами эстрогена также косвенно подтверждается и тем, что количество приступов может снижаться в пожилом возрасте.
Связь мигрени с сердечно-сосудистыми заболеваниями

Ученые Гарвардской школы общественного здравоохранения в США провели масштабное исследование, в котором были изучены истории болезней десятков тысяч женщин в возрасте от 25 до 42 лет. Исследование заняло несколько лет. По полученным данным, оказалось, что у больных мигренью риск развития сердечно-сосудистых заболеваний (ССЗ) повышался почти на 50% по сравнению с женщинами без приступов. Среди самых распространенных диагнозов — стенокардия и заболевания сосудов. При этом у пациенток, подверженных приступам, чаще отмечались инфаркты миокарда. Из 17 тысяч пациенток с мигренью 223 женщины скончались от патологий сердца и сосудов.
По словам автора исследования Тобиаса Курта, такие результаты дают возможность включить мигрень в перечень факторов риска по развитию ССЗ. К тому же должны быть пересмотрены методы лечения приступов головной боли, чтобы снизить возможное пагубное влияние на сердечно-сосудистую систему.
Сейчас исследования в этом направлении продолжаются, уточняются данные и учитываются дополнительные риски. Однако женщинам, страдающим мигренью, все же стоит исключить другие факторы, увеличивающие вероятность развития заболеваний сердца и сосудов. В частности, к таким факторам относятся: курение, чрезмерное потребление соли, переедание. При этом следует регулярно заниматься аэробными видами спорта и проходить обследование у кардиолога.
Мигрень и инсульт
Связь мигрени с риском развития инсульта изучается уже давно. И до некоторого времени считалось, что приступ с предшествующей аурой повышает вероятность развития так называемого бессимптомного инфаркта головного мозга и лейкоареоза — снижения плотности белого вещества головного мозга.
Ученые из датской клиники в Оденсе провели свое исследование, в котором приняли участие две группы женщин — с мигренозной аурой и вообще без мигрени. Врачами был проведен ряд диагностических обследований, в том числе и подробная магнитно-резонансная томография головного мозга. В результате никаких различий между испытуемой и контрольной группой пациентов обнаружено не было. Поэтому ученые пришли к выводу, что мигрень не способна вызывать указанные выше повреждения головного мозга.
А вот врачи из Медицинской школы Миллера Университета Майами все же обнаруживают связь мигрени с инсультом. Но лишь у курящих пациенток. В исследовании, длившемся 11 лет, приняло участие 1292 человека в возрасте от 40 лет, пятая часть которых страдали мигренью. По его общим результатам, взаимосвязь приступов с инсультами установлена не была. Однако в подгруппе курящих людей картина радикально менялась. По полученным данным, здесь риск развития поражения мозга был в три раза выше именно у людей с мигренями.
Комментарий эксперта

Любовь Евгеньевна Пикус, врач-невролог КДЦ МЕДСИ на Белорусской
Головная боль — симптом, с которым наиболее часто больные обращаются за медицинской помощью. Чаще встречаются так называемые первичные головные боли. К ним относятся мигрень, головная боль напряжения, кластерная головная боль и некоторые другие, при которых органической причины боли в ходе обследования выявить не удается. Как правило, они имеют четкие клинические диагностические критерии, и проводить дополнительное обследование нет необходимости. Вторичные, или симптоматические, головные боли обусловлены органическим заболеванием головного мозга или других структур, расположенных в области головы и шеи. Это могут быть головные боли, связанные с травмами, сосудистыми поражениями черепа и шейного отдела позвоночника, головные боли, связанные с инфекциями, приемом веществ или их отменой, головные боли при патологии структур черепа, шеи, ушей, носовой и ротовой полостей, пазух, зубов, головные боли, связанные с психическими заболеваниями. Существуют, так называемые, сигналы опасности при головной боли, когда она может быть единственным симптомом опасного заболевания. К ним относятся:
- очень интенсивная, резко возникшая и продолжающая нарастать головная боль;
- впервые возникшая головная боль у человека старше 50 лет;
- нарастающая в течение нескольких недель и более головная боль;
- головная боль, возникающая и нарастающая при перемене позы или нагрузках с повышением внутричерепного давления (чихание, натуживание);
- возникновение «новой» необычной для пациента головной боли.
Следует также обеспокоиться регулярными приступами головной боли лицам, страдающим онкологическими, инфекционными или системными заболеваниями, а также, если головная боль сопровождается изменениями в сфере сознания, психическими нарушениями.
В любом случае головная боль требует внимательного отношения и обращения к врачу для своевременного уточнения диагноза и правильного лечения.
Источник
Дата публикации 11 декабря 2017Обновлено 20 июля 2019
Определение болезни. Причины заболевания
Мигрень — это заболевание, проявляющееся приступами тяжелых головных болей, поражающее людей в наиболее активном периоде жизни, имеет дебют в раннем детстве и несет хронический характер, сопровождая человека большую часть жизни.
ВОЗ признает мигрень одним из двадцати главных заболеваний, нарушающих адаптацию человека. При том, что это заболевание описано в древнейших времен, имеет яркую клиническую картину, только каждый пятый пациент имеет правильный диагноз. Добавим сюда высокую распространенность мигрени (14% в общей популяции, 17% среди женщин и 8% среди мужчин).[1][2] Важно, что пик заболеваемости приходится на третье десятилетие жизни — возраст максимальной активности человека. Почти сорок процентов пациентов характеризуются тяжелыми приступами мигрени, более половины — средней тяжести и только около 10% пациентов имеют легкое течение.[3] Все эти факторы относят мигрень к серьезной проблеме не только медицинского уровня, но и социального значения.
Вклад мигрени в социальное функционирование пациента обусловлен тем, что резкое снижение качества жизни наблюдается не только в момент приступа головной боли, но и в межприступный период. Пациенты, испытывающие частые приступы мигрени (более 1 за месяц), встречаются в 20% случаев. Важным аспектом является коморбидность заболевания, когда у пациента с мигренью встречаются другие болезни чаще, чем в общей популяции. К таким сопутствующим патологиям относят:
- депрессию;
- тревожные расстройства;
- ишемический инсульт у молодых женщин.
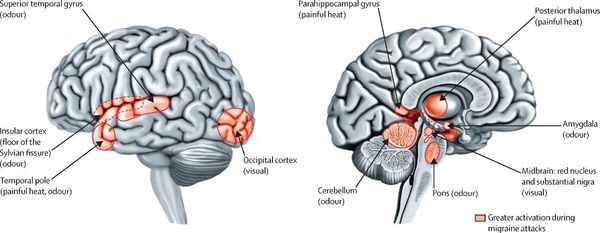
Провоцирующими факторами приступов мигрени являются:
- стрессы;
- изменение погоды;
- перегрев.
На факторы, на которые может повлиять пациент, следует обратить внимание. Это:
- нарушение режима питания, голод;
- нарушение сна;
- употребление алкоголя;
- курение;
- яркий свет;
- употребление определенных продуктов (шоколад, орехи, бананы, лук, авокадо, маринады, твердые сыры, добавки в колбасные изделия) может провоцировать приступы.
Одним из наиболее важных аспектов патофизиологии мигрени является унаследованная природа расстройства. Из клинической практики ясно, что у многих пациентов есть ближайшие родственники, которые также страдают от мигрени. О передаче мигрени от родителей к детям сообщалось уже в семнадцатом веке, и многочисленные опубликованные исследования сообщили о положительной семейной истории.[6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы мигрени
«Вдруг я почувствовал, что стал очень высоким. Я шел по улице, и мне казалось, что я могу видеть макушки прохожих». Так описывают пациенты с мигренью свои симптомы нарушения схемы тела, среди которых был английский писатель Льюис Керролл. В честь его произведения и был назван этот симптом «Симптом Алисы в стране чудес».
Мигренозный приступ имеет определенную стадийность.
- Продромальная фаза: может длиться от 4 до 48 часов, и пациенты испытывают слабость, снижение внимания, раздражительность, беспокойство, повышение аппетита, зевоту, похолодание кожных покровов.
- Далее следует аура (5-60 минут), при ее наличии. Она проявляется в виде зрительных, соматосенсорных, афатических, вестибулокохлеарных, эмоциональных симптомов.
- Болевая фаза длится от 4 до 72 часов. Характеризуется пульсирующей головной болью, сопровождающейся сопутствующими симптомами (тошнота, рвота, слабость, непереносимость звуков, запахов, света).
- Постдрома длится 4-48 часов с выраженной астенией, тяжестью в голове, когнитивными и эмоциональными нарушениями, диареей, зевотой.
Хроническая мигрень проявляется головной болью более чем 15 дней в месяц на протяжении последних 3 месяцев.
Примечательно, что новейшие исследования свидетельствуют о том, что мигрень не несет избыточного риска для когнитивной функции.[7]
Патогенез мигрени
Сочетание фундаментальной науки и физиологии человека, особенно функциональной нейровизуализации, радикально изменило наше понимание мигрени, уделяя особое внимание роли механизмов мозга в возникновении этого распространенного расстройства. Генетические исследования предоставляют правдоподобные гипотезы, объясняющие наличие мигрени молекулярным дефектом ионных каналов.[8]
Мигрень — сложное расстройство мозга, механизмы которого сейчас активно изучаются. Боль указывает на важную роль ноцицептивной активации. Более того, наличие мультисенсорного нарушения, которое включает в себя свет, звук и запахи, а также тошноту, предполагает, что проблема может заключаться в центральной модуляции афферентного трафика в более широком смысле. Исследования изображений головного мозга при мигрени указывают на важность субкортикальных структур в патофизиологии расстройства. Таким образом, мигрень может считаться наследственной дисфункцией сенсорных модуляторных сетей, влияющей на ненормальную обработку, по существу, нормального нейронного трафика.[9]
Понимание механизма возникновения боли, вероятно, даст представление о механизмах, лежащих в основе более обобщенной сенсорной дисфункции, характерной для мигрени.
Научные данные подтверждают, что патофизиология мигрени связана с унаследованным изменением возбудимости головного мозга, расширением внутричерепных сосудов, рецидивирующей активацией и сенсибилизацией тригеминоваскулярного пути и последующими структурными и функциональными изменениями у генетически восприимчивых лиц.[10]
Классификация и стадии развития мигрени
Мигрень включена в Международную классификацию головных болей (МКГБ) второго пересмотра (2003 г.).
На уровне врача общей практики достаточно выставить диагноз на первом уровне, т. е. по сути диагностировать мигрень [G43].
Неврологи детализируют диагноз до второго уровня:
- мигрень без ауры [G43.0];
- мигрень с аурой [G43.1];
- периодические симптомы детского возраста [G43.82];
- ретинальная мигрень [G43.81];
- осложнения мигрени [G43.3];
- возможная мигрень [G43.83].
Этого достаточно для построения тактики ведения пациента. Для экспертов, специализирующихся на головной боли, принято детализировать третий и четвертый уровень диагноза в виде характеристики ауры, расшифровки периодического синдрома детского возраста, детализации осложнений мигрени и выделения вариантов возможной мигрени.
Осложнения мигрени
К осложнениям мигрени относят длительную зрительную ауру в течение нескольких часов, тревогу пациента. Затянувшийся и выраженный приступ мигрени может привести к развитию мигренозного инсульта, когда в результате длительного спазма мозговых сосудов происходит ишемическое повреждение мозга. В целом осложнения мигрени встречаются редко, и заболевание относят к доброкачественным.
Диагностика мигрени
Соответственно классификации, диагностика мигрени имеет свои особенности на различных уровнях организации помощи населению. На уровне общего звена важны скрининговые исследования.
Весьма точным опросником является тест «ID Migraine». Чувствительность теста более 80% при том, что он состоит из трех простых вопросов:
За последние три месяца сопровождалась ли Ваша головная боль следующими симптомами:
1. Тошнотой или рвотой;
2. Непереносимостью света или звуков;
3. Ограничивала ли головная боль Вашу работоспособность, учебу или повседневные дела как минимум на один день?
Ответив положительно более чем на два вопроса, пациент получает диагноз мигрень.
На уровне приема невролога уже идет детализация диагноза согласно диагностическим критериям МКГБ.
Осмотр пациента с головной болью является сложной проблемой. Симптом головной боли встречается более чем при 300 заболеваниях. При этом у одного пациента часто встречаются несколько вариантов головной боли. Из наиболее часто встречающейся комбинации сочетание в головной болью напряжения (ГБН). Соответственно расспрос пациента практически всегда имеет трудности. Больной не акцентируется на характере боли или ее локализации, частоте эпизодов и интенсивности боли. Редко кто может увязать в хронологическом порядке стадийность развития болевой фазы. А именно эти данные являются ключевыми в постановке диагноза. При типичной клинике пациент не требует проведения дорогостоящей нейровизуализации.
Первым аспектом, требующим уточнения, является сама боль: где возникает и куда распространяется, в течении какого времени боль нарастает, как долго длится, возвращается ли боль после стихания? Необходимо расспросить о симптомах нарушения зрения и других сопутствующих симптомах (тошнота, рвота, повышение чувствительности к свету, звукам, дискомфорт при движении глаз). Уточняем факторы, провоцирующие приступы, в виде стрессов, менструации, изменения режима сна, сильных запахов. Важен возраст начала болезни: мигрень дебютирует в детском или подростковом возрасте. После 50 лет головные боли, как правило носят симптоматический характер, являясь признаками артериальной гипертензии, атеросклероза, дисциркуляторной энцефалопатии.
Мигрень характеризуется высокой вариабельностью частоты и характеристики болей. Для большинства первичных немигренозных головных болей характерна длительность до 4 часов. Мигрень же имеет длительность от 4 до 72 часов. Схожие по характеристикам кластерные головные боли отличаются большей частотой приступов (от 1 до 8 в день), длятся не более 180 минут и обычно идут периодами ежедневных приступов с большими ремиссиями. Кроме того, для пучковой головной боли характерен утренний дебют по типу «будильника».
Локализация боли при мигрени типична в области виска и глаза. Если же боль не выходит за пределы глазницы, то необходимо исключить патологию глаза, сонной артерии и кавернозного синуса. Надо помнить, что только 60% пациентов имеют типичную одностороннюю локализацию болей. В остальных случаях боли могут быть двухсторонними или менять правую и левую локализацию.[4] Ведущей характеристикой боли при мигрени является пульсирующий характер, усиление боли в момент сокращения сердца. Половина пациентов отмечает пульсацию в приступном периоде, остальные могут отмечать пульсирующий компонент при ходьбе, кашле или чихании. Пульсация является ключевым фактором, разграничивающим мигрень и ГБН. При кластерных головных болях боль характеризуется как сверлящая, жгучая.
Интенсивность болей по 10-ти бальной шкале имеет субъективный характер, однако при мигрени чаще пациенты испытывают боль от 5 до 10 баллов. При ГБН редко более 5 баллов.
Поведение пациента при боли также важно. Необходимо спросить: что вы делаете при боли? ГБН характеризуется возможностью выполнять обычные рутинные дела. Мигрень заставляет пациента прилечь, выключить свет, приложить холод на лоб. При кластерных болях пациенты мечутся от болей.
Осмотр пациента неврологом при мигрени в большинстве случаев не выявляет патологии. Наличие очаговой патологии заставляет проводить дальнейшее обследование. Для исключения гигантоклеточного артериита необходимо пропальпировать височные артерии, исследовать менингеальные симптомы. При подозрении на вторичный характер болей необходимо проведение нейровизуализации. Выбор метода основан на предполагаемом диагнозе. При сосудистой патологии мозга предпочтительно МРТ (при подозрении на костные процессы, травмы, субарахноидальное кровоизлияние).
Лечение мигрени
Несмотря на хронический характер течения болезни, врачи способны значимо облегчить симптомы заболевания. Терапевтический подход основан на помощи в момент приступа и межприступной тактике.
Следует подчеркнуть, что приверженность к назначаемому лечению при мигрени крайне мала. По данным исследователей, 40% больных не согласны с назначениями врача на первичном приеме.[5]
Как правило, пациент самостоятельно начинает принимать простые или комбинированные анальгетики или НПВП. Здесь важно помнить, что необходимо использовать терапевтические дозы препарата, избегать препаратов, содержащих кофеин и кодеин из-за их высокого риска формирования зависимости с синдромом отмены. Злоупотребление такими препаратами может вызвать присоединение хронической ежедневной головной боли, что значительно осложнит дальнейшее лечение.
Специализированными препаратами для лечения мигрени являются триптаны. Они воздействуют на серотониновые рецепторы сосудов мозга и вызывают их спазм, что является главным звеном патогенеза приступа мигрени. Этот класс препаратов создан специально для лечения мигрени. Имеет несколько представителей, выбор которых осуществляет врач на приеме.
Главным является правильный прием препарата.
- Во-первых, необходимо обучить пациента различать разные виды головной боли и идентифицировать мигрень.
- Во-вторых: чем раньше принимает пациент препарат, тем более вероятно он окажет свой эффект. Препарат, принятый в первые минуты приступа будет эффективен в 80% случаев. Принятый же через два часа от начала приступа триптан эффективен в 20% случаев.
- В-третьих: в момент приступа мигрени происходит паралич желудочно-кишечного тракта, и идет плохое всасывание препаратов. Они длительно остаются в желудке и не оказывают своего эффекта. Поэтому их рекомендуют принимать совместно с прокинетиками.
- В-четвертых: даже отсутствие эффекта от первого приема препарата не говорит о его неэффективности. Необходимо пробовать прием еще в течение трех приступов.
Прогноз. Профилактика
В заключении хотелось бы сказать, что мигрень — это доброкачественное заболевание. На современном этапе врачу удается добиться хорошего качества жизни пациента с мигренью благодаря назначению современных препаратов для купирования приступов и при высокой частоте приступов — благодаря профилактическому лечению. Пациенту крайне важно вести активный образ жизни. Вести дневник головной боли, соблюдать режим. Задача врача — помочь пациенту быстро купировать приступы головной боли и не допускать хронизации. Не меньшая по важности задача лежит на плечах пациента в виде приверженности к назначаемой терапии и соблюдения рекомендаций специалиста.
Источник
