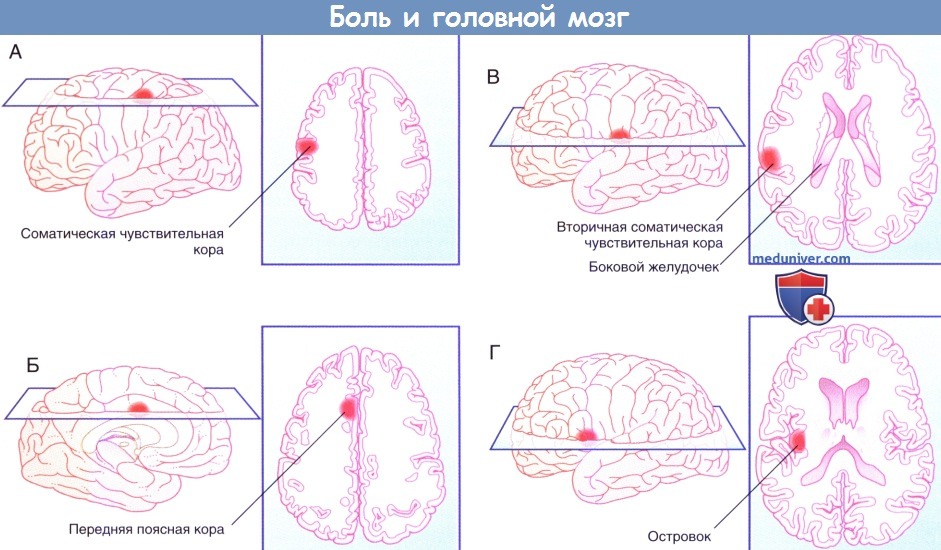
Участки головного мозга боль
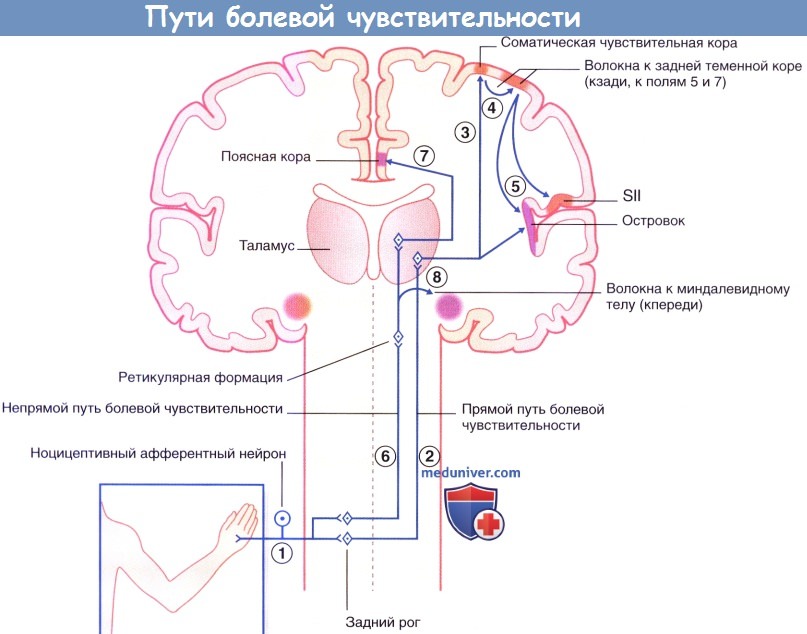
Механизмы восприятия боли: головной мозг и больСогласно определению Международной ассоциации по изучению боли, боль — это неприятное чувствительное и эмоциональное переживание, связанное с истинным или потенциальным повреждением ткани или описываемое в терминах такого повреждения. В этом определении сделан акцент на аффективном (эмоциональном) компоненте боли. Другой компонент боли — чувствительно-дискриминационый («Где и как сильно?»). а) Периферические пути болевой чувствительности. За проведение болевых ощущений отвечают тонкие миелинизированные (А6) и немиелинизированные (С) волокна, исходящие от униполярных клеток спинномозгового ганглия. Иногда эти волокна называют «волокнами боли», хотя существуют и другие нервные волокна сравнимого диаметра, которые являются исключительно механорецепторными. В то же время другие волокна, связанные, например, с механорецепторами или терморецепторами, вызывают чувство боли только при работе на высокой частоте. В общем плане обсуждения боли последние волокна называют полимодальными ноцицепторами. В составе спинномозговых нервов находятся дистальные отростки ганглионарных клеток, иннервирующих соматические ткани, в том числе кожу, париетальную плевру и брюшину, мышцы, суставные капсулы и кости. Проксимальные отростки отдают ветви на уровне зоны выхода задних корешков, далее в составе дорсолатерального пути Лиссауэра поднимаются вверх, пропуская пять или более сегментов спинного мозга, а затем оканчиваются в пластинах I, II и IV заднего рога. Аналогичные волокна тройничного нерва оканчиваются в спинномозговом ядре тройничного нерва. Дистальные нервные отростки, направляющиеся от внутренних органов, имеют общую периневральную оболочку с постганглионарными волокнами симпатического ствола. Проксимальные отростки пересекаются с волокнами пути Лиссауэра и заканчиваются в этой же области. Считают, что перекрест соматических и висцеральных афферентных окончаний на дендритах центральных болевых нейронов объясняет возникновение отраженной боли при таких состояниях, как инфаркт миокарда или острый аппендицит.
б) Сенситизация ноцицепторов. При повреждении тканей из них происходит выброс различных активных веществ — брадикининов, простагландинов и лейкотриенов, которые понижают порог возбудимости ноцицепторов. При повреждении С-волокон происходит также активация аксон-рефлексов, в окружающие ткани высвобождаются субстанция Р и кальцитонин ген-связанный пептид (CGRP), стимулируя выброс гистамина тучными клетками. Гистаминовые рецепторы, которые могут располагаться на нервных окончаниях (Глава 8), способы стимулировать синтез арахидоновой кислоты за счет гидролиза мембранных фосфолипидов. Фермент циклооксигеназа превращает арахидоновую кислоту в простагландины. (Механизм действия аспирина и других нестероидных противовоспалительных препаратов заключается в угнетении этого фермента и снижении синтеза простагландинов.) В результате возникают длительная активация большого числа С-волокон и сенситизация механических ноцицепторов. Клинически это проявляется аллодинией, при которой даже легкое прикосновение к какой-то области вызывает болевые ощущения, и гипералгезией, когда даже незначительные болезненные стимулы воспринимают как сильнейшую боль. Для синдрома раздраженного кишечника характерна сенситизация ноцицептивных интерорецепторов брюшной стенки. Такой механизм развития болевого синдрома характерен также для интерстициального цистита. Сенситизация нейронов С-волокон может также происходить за счет изменения транскрипции генов, когда аномальные натриевые каналы встраиваются в клеточную мембрану нейронов заднего спинномозгового ганглия. В этом месте может возникать спонтанная электрическая активность, которая, как считают, может быть ответственна за неэффективность анальгетиков, блокирующих проведение нервного импульса на высоких уровнях. в) Нейропатическая боль. При рассечении периферического нерва его проксимальная и дистальная культи оказываются разделенными формирующейся рубцовой тканью. На аксонах, захваченных в этой рубцовой ткани, формируются небольшие нитевидные утолщения — невромы, которые очень чувствительны к сдавлению. При их длительной активации страдания пациента усиливаются, поскольку у него развивается синдром центральной боли. Постгерпетическая невралгия — это нейропатическая боль, которая становится следствием перенесенной инфекции herpes zoster («опоясывающий лишай») и проявляется появлением везикул вдоль зоны иннервации кожного нерва, обычно межреберного. Вирус может поддерживать боль за счет активации механизма транскрипции генов, который был описан выше. Центральные пути болевой чувствительности Центральные ноцицептивные нейроны подразделяют на две группы—специфические, с небольшой зоной периферической иннервации (около 1 см2), а также имеющие широкий динамический диапазон (более 2 см2). Это механические ноцицепторы, которые кодируют тактильные стимулы как импульсы низкой чистоты и болевые стимулы как импульсы высокой частоты. Согласно общепринятому мнению, спиноталамический путь (или переднебоковой, учитывая его расположение в спинном мозге) состоит из различных волокон, которые отвечают как за различение болевых, температурных и тактильных стимулов (неоспиноталамический, или прямой, путь), так и за аффективную, двигательную и вегетативную реакции на боль (палеоспиноталамический, или непрямой, путь).
г) Прямой путь болевой чувствительности. Прямой путь для туловища и конечностей начинается от заднего рога спинного мозга и в составе спиноталамического пути направляется к задней части вентрального заднелатерального ядра таламуса с противоположной стороны. На голове и шее он начинается в спинномозговом ядре тройничного нерва и по тройнично-таламическим волокнам идет к задней части медиального ядра противоположного таламуса. Отсюда волокна преимущественно направляются к первичной соматической чувствительной коре (SI) и частично к верхней части латеральной борозды (SII). Установлена соматотопическая организация этой области, что удалось выявить при помощи проведения ПЭТ головного мозга во время воздействия теплового стимула на различные участки лица. Благодаря исследованиям на животных обнаружили, что в SI имеются высоковозбудимые специфические ноцицептивные нейроны, рецепторное периферическое поле которых относительно невелико. Именно эти нейроны лучше всего отвечают на вопрос «Где и как сильно болит?». На рисунках ниже изображены проекции к задней теменной коре и SII. Понятно, что спиноталамическая система раннего оповещения отвечает за поворот глаз и головы в сторону источника боли. Спинопокрышечный путь направляется наверх вдоль спиноталамического пути и заканчивается в верхних холмиках. Он также организован соматотопически. Волокна этого пути обеспечивают работу зрительного рефлекса, который поворачивает глаза/туловище/конечности в сторону стимулируемой области. Помимо активации этого филогенетически древнего пути (он имеется уже у рептилий), зрительный путь, отвечающий на вопрос «Где?», также связан с волокнами, идущими к задней теменной коре от SI. В SII число ноцицептивных нейронов меньше, однако они также могут получать зрительную информацию. Они связаны с островком, который получает импульсы непосредственно от таламуса. При стимуляции островка в организме возникают вегетативные реакции (повышение частоты сердечных сокращений, вазоконстрикция, потоотделение). Интересно, что при повреждении островка человек перестает воспринимать болевые стимулы как неприятные, но при этом он все еще может локализовать стимул и определять его интенсивность. Такое состояние называют асимболией боли. д) Непрямой путь болевой чувствительности. Непрямой путь — полисинаптический, в составе спиноретикулярного и тройнично-ретикулярного путей он направляется к дорсальному медиальному ядру таламуса, проецируясь (в том числе) к передней поясной коре. Эта область отвечает за аффективный компонент боли. Доказательством этого служит тот факт, что у пациентов с хроническим болевым синдромом успешно выполняют хирургическое пересечение (цингулотомию) или удаление (цингулэктомию) поясной коры. Пациенты сообщают, что сила болевых ощущений не изменилась, но боль при этом не кажется им такой нестерпимой. Точно такой же эффект дают инъекции морфия, вероятно, потому, что в передней поясной коре сосредоточено наибольшее число опиоидных рецепторов. После цингулэктомии часто возникает отек участка мозга, осуществляющий контроль за мочевым пузырем. В связи с этим в течение какого-то времени пациентов может беспокоить недержание мочи. Однако, что важнее, более чем у половины больных после операции развивается «аффективное уплощение» — люди перестают испытывать как положительные, так и отрицательные эмоции. Резкий удар или внезапно возникшая боль любого происхождения способна вызвать у человека чувство страха. Его появление связано с активацией спиномезенцефалических волокон, идущих к ретикулярной формации среднего мозга, а также к миндалевидному телу и ядру мозга, которое в первую очередь отвечает за чувство страха (см. основной текст). Считают, что часть волокон может идти наверх в составе дорсолатерального пути Лиссауэра или рядом с ним; наличие этих волокон может объяснить сохранение болевого синдрома у некоторых из пациентов, перенесших хордотомию.
е) Центральная боль. Центральная боль практически всегда возникает вследствие активации центральных проецирующих боль нейронов (ЦПБН) спиноталамического и спиноретикулярного путей. За эти процессы отвечают следующие три механизма. • Длительная активация глутаматных NMDA-рецепторов стимулами от заднего корешка, которую наблюдают в течение нескольких недель или месяцев. В результате развивается долгосрочная потенциация ЦПБН. • Порог возбудимости ЦПБН может еще больше снижаться путем запуска транскрипции определенных генов за счет появления дополнительных глутаматных рецепторов на их нейронах. • Для третьего механизма лучше всего подходит определение «парадоксальный». Этот механизм уже описан в отдельной статье на сайте при обсуждении супраспинальной антиноцицептиеной системы, когда серотонинергические нейроны, проецирующиеся от большого ядра шва (БЯШ) среднего мозга, могут тормозить активность ЦПБН за счет активации энкефалинергических вставочных нейронов. Исследования на животных показали, что хотя для появления центральной боли может быть достаточно одного из первых двух механизмов, для ее поддержания необходимо, чтобы несеротонинергические нейроны БЯШ облегчили возбудимость ЦПБН. Действие этих нейронов обусловлено неизвестным возбуждающим нейромедиатором. Самый очевидный пример такой боли—фантомная боль, при которой сильные болевые ощущения возникают в дистальной части ампутированной конечности. Один из видов центральной боли — таламическая боль, которая возникает при инсульте в области белого вещества около заднего вентрального ядра таламуса. Появление сильнейшей боли в противоположной половине тела может быть связано с нарушением нормальных тормозных влияний, которые поступают в задние отделы таламуса от близлежащих ретикулярных ядер. – Также рекомендуем “Миндалевидное тело головного мозга: функции, проводящие пути” Редактор: Искандер Милевски. Дата публикации: 25.11.2018 |
Источник

Для многих из нас головная боль — это не проблема, так как она легко проходит после приема обезболивающего препарата. И когда таблетка перестает помогать, мы не обращаемся к врачу, а переходим на более сильные лекарственные средства и даже инъекции.
К сожалению, последствия — это упущенное время. Время когда вы могли, но не захотели обнаружить проблему, о которой настойчиво сигнализирует ваш организм. Ведь головная боль не является самостоятельным заболеванием, она может быть симптомом серьезных болезней. Диагностировать и лечить их должен только врач.
Почему возникает головная боль
Как правило, болит не вся голова, а какая-то ее часть. Причины головной боли в зависимости от ее локализации:
- область висков может болеть при резких перепадах артериального давления, при отравлении организма токсинами или инфекционных заболеваниях;
- головная боль в затылке возникает при повышенном артериальном давлении, проблемах с шейным отделом позвоночника (остеохондроз, спондилез) или гипертонусе мышц шеи и воротниковой зоны;
- если болит лоб, возможно это воспалительное заболевание придаточных пазух носа — фронтит. Также это может быть признаком повышенного внутричерепного давления или ущемления затылочного нерва. Такая боль сопровождает очень тяжелые болезни – менингит, воспаление легких, малярию, тиф;
- если болезненные ощущения возникают вокруг глаз — это признаки мигрени, вегето-сосудистой дистонии. Так могут проявлять себя болезни глаз, в том числе глаукома.
Будьте внимательны, если голова болит регулярно, с определенной цикличностью. Это четкий и конкретный сигнал — у вас есть хронические заболевания, либо уровень стресса и напряженной работы очень высок.
Разная интенсивность головной боли

Головная боль в той или иной области может быть разной интенсивности: от резких и внезапных приступов, до длительных изматывающих. Это тоже ценная диагностическая информация.
По интенсивности боль в голове может быть:
- Сильной, порой невыносимой. Причины такой боли — мигрени, перепады давления, гайморит, черепно-мозговые травмы или инфекции. Если боли со временем не утихают, а нарастают — значит, болезненный процесс прогрессирует.
- Длительной. Это очень серьезный сигнал SOS, который только может подать наш организм. Он может указывать на поражения нервной системы инфекционного характера, менингит, туберкулез, паразитарные заболевания и даже на опухоль мозга. Особенно вызывает опасения частая головная боль.
- Пульсирующей. Чаще всего так проявляет себя мигрень. Однако, это могут быть и сосудистые заболевания — поражение головного мозга, нарушение оттока ликвора или венозного оттока. Пульсирующую боль вызывают некоторые виды инфекционного поражения, отит, глаукома. Особенно опасна сильная и продолжительная пульсирующая головная боль.
- Внезапной. Как правило, ее вызывает спазм сосудов головного мозга. Такое бывает в случае ущемления нерва при шейном остеохондрозе, при сосудистом кризе. Очень опасен разрыв аневризмы, внутричерепное кровоизлияние. Но резкая головная боль нередко возникает как следствие перенесенного стресса, если человек перенервничал или отравился некачественными продуктами.
Какие заболевания сопровождаются головной болью
Установить диагноз может только врач, после нескольких этапов обследования. Ведь при сходных симптомах причины возникновения головной боли различны. Вот перечень основных заболеваний, сопровождающихся болезненностью в области головы:
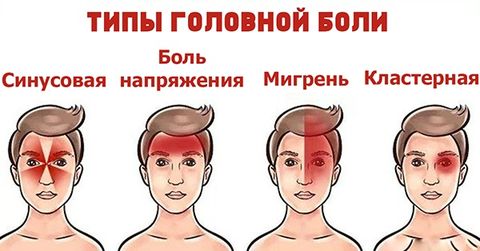
- Мигрень. Сильная головная боль, нередко — пульсирующая, человека тошнит, раздражает свет, запахи. Возникает общая слабость, желание прилечь. Часто боль захватывает одну сторону лица. Приступ мигрени может продлиться несколько часов, а может – 2—3 дня.
- Головная боль напряжения. Самый распространенный тип заболевания. Обычно голова болит несильно, но болезненные ощущения возвращаются вновь и вновь. Может длиться 6—7 дней. Боль сдавливает череп, локализуется в затылке, лобной части, темени или распространяется на все отделы. Этот вид болевых ощущений возникает у людей занятых на сидячей работе, долго находящихся за рулем, или постоянно пребывающих в состоянии стресса. Их плечевой пояс скован настолько, что не расслабляется даже во время сна. Нарушается проходимость мышц, нервных импульсов, питание тканей.
- Кластерная болезнь. Очень тяжело переносится пациентами, иногда переходит в непрерывную форму. Боль пульсирует с одной стороны головы, сжимает глаз или часть лба. Глаз начинает слезиться и отекает. Пик приступа продолжается от получаса до полутора часов. Кластерными болями чаще страдают мужчины.
- Боль, которую провоцируют инфекции. Ей сопутствует озноб, температура. Боль давит на виски, глаза, лоб. При ОРВИ к симптомам присоединяются кашель и насморк. При менингите боль сильная, пульсирующая, сопровождается рвотой.
- Болевые ощущения, возникшие в результате травмы. Их характер и интенсивность зависит от характера травмы. Характерны для сотрясения мозга, повреждения черепа, смещения позвонков в шейном отделе позвоночника. Причем неприятные ощущения могут возникнуть сразу, а могут – спустя некоторое время.
- Синусная боль. Сопровождает воспаления носовых пазух, поэтому локализуется в лобной части головы или около носа. У пациента возникает насморк, заложенность носа. Избавиться от нее можно, только вылечив основное заболевание.
- Боль, спровоцированная внутричерепным давлением. Это массивные, интенсивные болевые ощущения, охватывающие всю поверхность головы и зону вокруг глаз. Пациенты описывают их как давящие или распирающие. Нередко человека тошнит и он тяжело переносит яркий свет.
- Боль, возникающая при поражении тройничного нерва. Резкая, непродолжительная (от 2 до 5 секунд), но очень мучительная. Возникает внезапно в любой части лица. Чаще всего воспаление тройничного нерва возникает у людей с нездоровыми зубами и проблемами полости рта.
Какие обследования необходимо пройти
С жалобами на головную боль следует обратиться к терапевту. Вначале врач собирает анамнез — уточняет характер, локализацию, продолжительность головной боли. Вспомните, когда она возникла в первый раз и как часто повторяется. Для того, чтобы исключить дополнительные факторы, которые могут провоцировать приступы, вам необходимо пройти осмотр невролога, ЛОР-врача, окулиста и посетить стоматологический кабинет. Они смогут точно выявить причины и виды головной боли и назначить лечение.
Врач может порекомендовать вам такие обследования:
- электроэнцефалография — исследование состояния головного мозга. Так выявляются сосудистые и опухолевые патологии, гематомы;
- рентген — покажет, нет ли признаков гидроцефалии, не было ли травмы головы или синусита;
- магнитно-резонансная томография — так можно обнаружить опухоль, проблемы мозгового кровообращения, заболевания носовых пазух, последствий инсульта.
- компьютерная томография — таким образом можно определить, есть кровоизлияния в мозг, какова структура мозговой ткани и сосудов;
- электромиография — определяет поражения нейронных связей и нервов;
- УЗИ сосудов шеи с доплером — популярная процедура выявляет атеросклероз, патологии сосудов и кровотока, аневризмы;
- лабораторные исследования — анализы помогут обнаружить воспалительный процесс, наличие инфекции, проблемы обмена холестерина и аутоиммунные процессы.
Лечение

Последствия головной боли могут быть очень серьезными. Чем чаще и сильнее будут становиться головные боли, тем ярче проявят себя их последствия — вплоть до спазма мышц и гипоксии мозга. А кроме того неминуемо начнет прогрессировать основное заболевание.
Лечение головной боли не ограничивается применением лекарственных препаратов — хотя прием противовоспалительных, обезболивающих и местных анальгезирующих средств это важная составная часть лечения. Например, очень облегчает состояние пациента курс медикаментозных блокад.
Хорошим подспорьем в лечении головной боли будут:
- мануальная терапия — метод воздействия ручными массажными приемами на позвоночник. Особенно эффективна при мигрени и боли напряжения;
- массажные техники. Эффективны для восстановления после травм и при хронических мигренях;
- иглорефлексотерапия — воздействие медицинскими иглами через особые точки на теле. Так можно активировать работу органов, связанных с определенными нервными окончаниями и запустить процесс самовосстановления;
- остеопатия — в этом случае мышечные зажимы и изменения в суставах и органах прорабатывают при помощи специальных массажных методик точек на теле пациента;
- физиотерапия — лечение ультразвуком, переменным или постоянным слабым электрическим и магнитным полем, воздействием тепла. Эффективно при разных типах головной боли;
- лечебная физкультура — умеренные физические нагрузки, особенно хороши при лечении посттравматических состояний и болей перенапряжения;
- уколы ботокса — если мышцы скованы спазмом, инъекция ботокса позволит расслабить участок тела и снять головную боль;
- экстракорпоральная гемокоррекция — метод, основанный на очищении крови от излишка холестерина и токсичных веществ. Отлично зарекомендовал себя при лечении рассеянного склероза и патологий иммунной системы;
- народные средства. По преимуществу, бабушкины примочки и заговоры можно рекомендовать далеко не в каждом случае и только как метод самоуспокоения. Готовя отвары и компрессы можно упустить драгоценное время и упустить раннюю стадию заболевания. Поэтому в любом случае первым делом проконсультируйтесь у врача.
Как предупредить появление головной боли
Лучшая профилактика головных болей — здоровый образ жизни и умение избегать стрессов.
Главные условия для этого:
- правильное питание. Пища не должна содержать токсинов, не провоцировать появление лишнего веса и поставлять организму необходимые витамины и аминокислоты;
- физическая активность. Посильные и умеренные занятия физкультурой, разминки в течение рабочего дня, плаванье, бег, иппотерапия будут содержать мышцы в тонусе и предупредят возникновение мышечных зажимов;
- отсутствие вредных привычек. Алкоголь, курение, злоупотребление кофе и энергетиками — первые предвестники скорых головных болей. Берегите себя.
- полноценный ночной сон. Только так организм сможет качественно отдохнуть и восстановить свои силы.
Источник