Головные боли при пансинусите
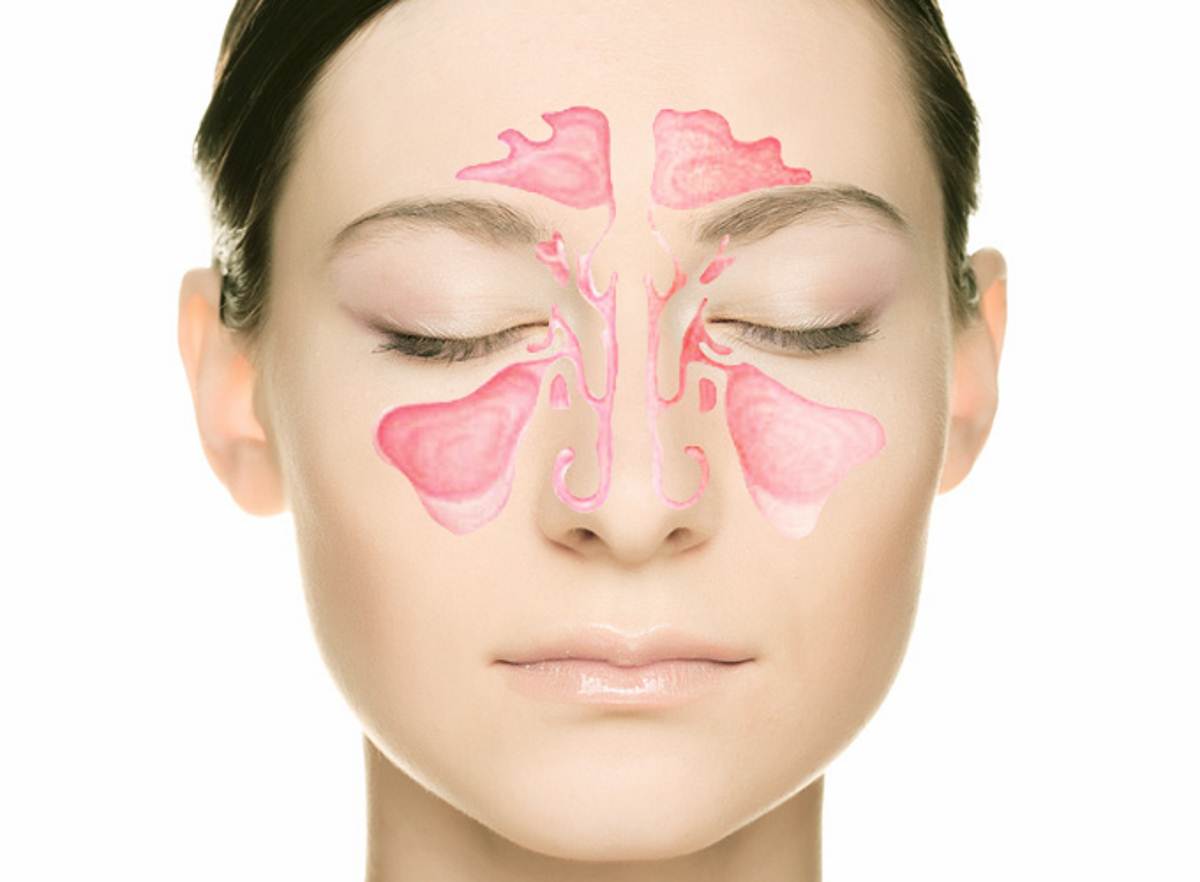
Пансинусит – это воспалительный процесс инфекционного характера, поражающий слизистую оболочку всех околоносовых пазух. К основным симптомам относятся лихорадка, боль в проекции придаточных пазух, затруднённое носовое дыхание, снижение обоняния, отделяемое из носа различного характера. Диагноз ставится с учётом данных риноскопии, пункции, ультразвукового исследования, КТ, МРТ параназальных синусов, а также бактериологического посева. Лечение проводится консервативно (антибиотики, физиотерапия, промывания синусов) или с помощью эндоскопических операций.
Общие сведения
Пансинусит – это воспаление всех придаточных пазух носа: клиновидной (сфеноидит), верхнечелюстных (гайморит), лобных (фронтит), лабиринта решётчатой кости (этмоидит). Для пансинусита типична сезонность: большая часть людей заболевает в период осенне-зимних простуд и весеннего цветения. Острая форма воспаления околоносовых синусов выявляется в 2-4 раза чаще хронической. У детей синуситы сопровождают большинство патологий дыхательных путей. Основную группу больных составляют лица в возрасте от 4 до 35 лет. У лиц мужского пола пансинусит диагностируется незначительно чаще, чем у женщин – 53% от общего числа случаев.
Пансинусит
Причины пансинусита
Ключевую роль в развитии острого воспаления придаточных синусов играет ОРВИ, вызванная респираторно-синцитиальной инфекцией, аденовирусами, парвовирусами. При хроническом течении болезни в качестве возбудителя чаще выступают бактерии: стафилококки, бета-гемолитические стрептококки, пневмококки. В последние годы увеличивается количество атипичных возбудителей, к которым относят различные грибки, микоплазму и хламидии. На формирование пансинусита оказывают влияние следующие факторы:
- Аномалии полости носа и синусов. Нарушение нормального оттока содержимого из полости пазух – ведущий этиологический фактор в формировании пансинусита. Это состояние наблюдается при дефектах костных стенок синусов, обуславливающих их сообщение между собой, наличии дополнительных перегородок в пазухах, сужении носовых ходов, слишком узких или широких синусах.
- Травматические воздействия. Повреждения средней и верхней трети черепа сопровождаются разрушением костных структур синусов, носовой перегородки, в результате чего развивается обтурация выводных протоков. Внедрение в синус инородных тел сопровождается формированием аналогичного состояния.
- Злокачественные или доброкачественные образования. Полипы, объёмные опухоли или кисты могут полностью или частично закрывать выходные отверстия, нарушая процесс естественного дренирования. Это приводит к задержке и инфицированию содержимого пазух.
- Хронические заболевания ЛОР-органов. Инфицированию способствуют частые риниты, наружные, внутренние, средние отиты, тонзиллиты. У детей большое значение имеет разрастание нёбных миндалин с последующим их воспалением (аденоидит).
Пансинусит чаще возникает на фоне снижения активности иммунитета. Это может быть связано с ВИЧ-инфекцией длительной антибактериальной терапией, сахарным диабетом. Реже воспаление пазух встречается при гемобластозах, онкологических патологиях, дыхательной недостаточности.

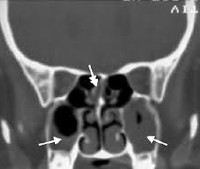
КТ ППН. Полипозный пансинусит. Отек слизистой оболочки верхнечелюстных пазух (красная стрелка), полиповидные образования в в/челюстных пазухах (синяя стрелка), выраженное снижение пневматизации полости носа (зеленая стрелка).
Патогенез
Полость носа с помощью узких ходов соединяется с семью околоносовыми синусами: парными верхнечелюстными, лобными и решётчатыми, одной клиновидной. Таким образом происходит регулярное очищение пазух от секрета желёз и микроорганизмов. Пусковым моментом в развитии пансинусита обычно служит вирусная инфекция верхних дыхательных путей. Воспалительный процесс провоцирует формирование отёка за счёт гиперсекреторной деятельности желёз и транссудации плазмы.
Очищение носовой полости путём высмаркивания способствует созданию давления около 65-85 мм рт. ст., в результате чего инфицированное содержимое проходит из носовых ходов в пазухи. Слизистая оболочка пазухи утолщается в несколько десятков раз, формирует подушкообразное выбухание, которое заполняет весь просвет, создаёт блокаду для естественного оттока. Благодаря отёку, нарушенному дренированию и избыточной секреции возникают оптимальные условия для роста бактериальной или грибковой инфекции.
Классификация
С учётом характера воспалительного процесса и формирующихся в пазухах изменений в клинической отоларингологии выделяют несколько видов заболевания. Различают экссудативную и продуктивную (пролиферативную) форму, каждая из которых имеет свои разновидности. Для экссудативного пансинусита характерно образование секрета различного характера внутри синуса. Разновидности экссудативной формы заболевания:
- Серозная. Отделяемое водянистое, бесцветное, содержит белок, лейкоциты, лимфоциты и эпителиальные клетки. Прогноз такого воспаления благоприятный: наблюдается быстрое рассасывание экссудата, восстановление повреждённых тканей.
- Катаральная. Характеризуется скоплением слизистого экссудата с преобладанием слущенных клеток эпителия и эозинофилов (при наличии аллергического компонента). Острая форма такого воспаления заканчивается полным восстановлением, а при хронической наблюдается атрофия слизистой.
- Гнойная. Гной состоит из дегенеративно измененных лейкоцитов, альбуминов, гликолитических и протеолитических ферментов, лецитинов, жиров. Процесс восстановления после этой формы болезни протекает медленнее, может осложняться присоединением вторичной инфекции.
Продуктивная форма воспалительного процесса протекает с менее выраженной симптоматикой. Для неё характерна гиперплазия слизистой оболочки. Пролиферативный пансинусит подразделяют на:
- Пристеночно-гиперпластический. Эта форма заболевания сопровождается утолщением слизистой оболочки в области стенок пазухи. Вследствие этого уменьшается объём синуса, что усугубляет тяжесть воспалительного процесса.
- Полипозный. Для такого пансинусита характерно разрастание тканей над слизистой оболочкой синуса. Полипы могут иметь тонкую ножку или широкое основание, посредством которого прикрепляются к стенкам.

КТ ППН. Этот же пациент. Диффузное снижение пневматизации ячеек решетчатого лабиринта (синяя стрелка), гиподенсный отек слизистой оболочки сфеноидальных пазух (красная стрелка).
Симптомы пансинусита
При остром воспалительном процессе клинические проявления выражены крайне ярко и продолжаются до трех недель. Для хронической формы заболевания типично чередование обострений и ремиссий: основные признаки сохраняются в течение нескольких месяцев. Пансинусит сопровождается выраженной интоксикацией: повышается температура до фебрильных значений, появляются ознобы, потливость (в особенности в ночное время). При длительном течении патологии нарастают неврологические расстройства: парестезии, генерализованная слабость, бессонница.
Боль преимущественно локализуется в области переносицы, надбровной зоны, орбит, затылка, центральной части головы, может иррадиировать в зубы и нижнюю челюсть. При пальпации неприятные ощущения усиливаются, в проекции синусов наблюдается отёк мягких тканей. Головные боли – самый первый признак острого пансинусита. Их возникновение связано с распространением воспалительного процесса на оболочки головного мозга. Головная боль имеет распространённый характер без чёткой локализации, усиливается при резких движениях головой и физических нагрузках.
Затруднения при носовом дыхании могут быть временными или постоянными. Из-за обструкции выводных отверстий синуса и отёчности слизистой оболочки нарушается прохождение воздуха по верхним дыхательным путям. Компенсация этой проблемы осуществляется за счёт дыхания через рот, может проявляться в форме смешанной одышки. Из-за атрофии слизистой оболочки полости носа у пациентов резко снижается чувствительность к запахам или возникает аносмия.
Отделяемое из полости носа в первые несколько дней имеет катаральный или серозный характер. Такие выделения бесцветны, выделяются из носа в небольшом количестве. По мере прогрессирования патологического процесса содержимое пазух становится гнойным. Эти выделения имеют зелёно-жёлтый цвет, более густые, отходят при сморкании или стекают по задней стенке глотки.
Осложнения
Осложнения пансинусита связаны с распространением инфекционного процесса на ближайшие структуры. При проникновении микроорганизмов в кости черепа развивается остеомиелит. При прогрессирующем течении пансинусита наблюдается снижение зрения (связано с поражением зрительного перекрёста), ухудшение обоняния. Самыми опасным осложнением является воспаление мозговых оболочек – менингит, который без должного лечения приводят к инвалидности или смерти. Если инфекция распространяется контактным путём со стороны лобной пазухи, может сформироваться эпидуральный или субдуральный абсцесс.
Диагностика
Диагноз пансинусита выставляется на основании анализа жалоб, данных физикального обследования, проводимого врачом-отоларингологом, комплекса лабораторных и инструментальных исследований. При опросе пациента выясняются первичные клинические проявления болезни, динамика их прогрессирования, наличие сопутствующих патологий ЛОР-органов, дыхательной системы. Для подтверждения диагноза используются:
- Физикальное обследование. При ощупывании и перкуссии переносицы, надбровных дуг, затылочной и теменной области пациент испытывает выраженные неприятные ощущения. Попытка наклона головы вниз провоцирует усиление боли. Пальпаторно обнаруживается отёчность в проекции пазух.
- Передняя и задняя риноскопия. Воспаление синусов сопровождается выраженной гиперемией и отёчностью слизистой оболочки. При экссудативном пансинусите выявляется прозрачное или жёлто-зелёное содержимое, а при продуктивном ‒ обнаруживаются полипы и гипертрофия слизистой.
- Диагностическая пункция. После проведения аспирации содержимое пазухи отправляется на микроскопическое или бактериологическое исследование. Это позволяет определить характер возбудителя и подобрать этиотропную терапию.
- Инструментальные исследования. Рентгенография, ультразвуковое исследование, КТ околоносовых пазух помогают определить наличие патологического экссудата, его уровень. Для обнаружения осложнений гнойного характера и поражения мозга используется МРТ.
В общем анализе крови при пансинусите наблюдается картина острого воспалительного процесса: увеличение СОЭ более 10 мм/час, повышение лимфоцитов, эозинофильных клеток (если имеется аллергический компонент). При вирусной природе патологии происходит сдвиг в лейкоцитарной формуле влево, а при бактериальной – вправо. Дифференцировать пансинусит необходимо с ринитом, инородными телами полости носа, злокачественными новообразованиями пазух и черепных ямок.

КТ ППН. Этот же пациент. Диффузное снижение пневматизации обеих лобных пазух, справа с гиперденсными включениями (желтая стрелка).
Лечение пансинусита
Лёгкие формы можно лечить дома при регулярном посещении врача, в то время как среднетяжёлые и тяжёлые требуют госпитализации в отделение отоларингологии. Пациенту назначается палатный или общий режим с ограничением нагрузок, а также диета с высоким количеством белков, витаминов, минеральных комплексов. План лечения включает в себя:
- Этиотропные препараты. Если заболевание имеет бактериальную природу, назначают антибиотики широкого спектра (цефалоспорины, защищённые пенициллины, аминогликозиды) на срок до 14 дней. При вирусной инфекции используют интерфероны, синтетические нуклеозиды, а при грибковой этиологии болезни применяют фунгицидные средства.
- Симптоматическая терапия. Для облегчения общего состояния и профилактики побочных эффектов этиотропного лечения используют симптоматические препараты. К ним относят нестероидные противовоспалительные средства, антигистаминные, глюкокортикоиды. Для нормализации микрофлоры назначают пробиотики, пребиотики.
- Физиотерапевтические процедуры. Для улучшения дренирования пазух широко применяют УВЧ, лампу-соллюкс, микроволновую терапию. С целью общего укрепления организма назначают лечебную гимнастику, ультрафиолетовое облучение.
- Неинвазивное дренирование. Промывание синусов через соустье, санация околоносовых пазух ЯМИК-катетером не требуют обезболивания. В основе этих способов лечения лежит разность давления, обеспечивающая эвакуацию жидкости из синусов.
- Инвазивное дренирование пазух. Чаще всего проводят пункцию околоносовых пазух, а также трепанопункцию лобной пазухи. Методики позволяют удалить из синусов скопление патологического экссудата, осуществить промывание. Для этого используют физиологический раствор и антибиотики.
- Хирургическое лечение. Оперативное вмешательство показано при хронических и пролиферативных формах полисинусита, когда нет возможности консервативным путём восстановить проходимость отверстий пазух. С помощью эндоскопического оборудования расширяется соустье синуса, опорожняется его полость. При необходимости удаляется часть носовой перегородки или иссекаются полипы.
Прогноз и профилактика
При своевременно начатой терапии пансинусита прогноз для здоровья и жизни пациента благоприятный. При отсроченном вмешательстве существует риск развития гнойных осложнений, полной утраты обоняния. Профилактика развития болезни включает терапию хронических заболеваний ЛОР-органов и коррекцию аномалий развития, предотвращение травматических воздействий на область лица. Необходимо также укреплять иммунитет путём регулярных физических нагрузок и здорового питания.
Источник
Слизистая оболочка носовых пазух подвержена воспалениям, создающим благоприятную среду для патогенных микроорганизмов. Их деятельность, вызванная угнетением иммунной системы, может стать причиной развития пансинусита – воспалительного процесса инфекционного характера, поражающего носовые пазухи. Неприятные симптомы патологии сложно игнорировать: это болезненные ощущения, выделения из носа, затрудненное дыхание и снижение обонятельной функции. Дифференцированная инструментальная диагностика позволяет точно назвать причины патологического процесса и подобрать оптимальный лечебный курс. Хороший эффект при пансинусите у взрослых дают оперативное вмешательство, прием антибиотических препаратов и эндоскопический метод, позволяющий прочистить пазухи и полностью извлечь гнойное содержимое.
Этиология заболевания
Понятие «пансинусит» указывает на воспалительный процесс во всех носовых пазухах: верхнечелюстных, клиновидной, лобной и зоны решетчатой кости. Пик случаев заболевания приходится в сезон простуд и весеннего цветения растений-аллергенов. Острая форма воспаления отмечается в разы чаще, чем хроническая, связанная с отсутствием своевременного лечения пансинусита. Большинство пациентов – лица от 4 до 35 лет, гендерная привязка не отмечается. В детском возрасте пансинусит практически всегда наблюдается после инфекционного поражения дыхательных путей, что связано с недостаточным развитием иммунной системы.
Причины
В большинстве диагностируемых случаев начало воспалительного процесса в носовых пазухах запускает ОРВИ. Его возбудители – аденовирусы или парвовирусы, атакующие ослабленный или переохлажденный организм. Хроническую форму пансинусита вызывают стафилококки, стрептококки или пневмококки. В последние годы медицинская статистика собрала немало случаев развития патологии под воздействием атипичных возбудителей: грибков, хламидий и микоплазмы.
Факторами, способствующими развитию пансинусита в носовых пазухах, являются:
- врожденные и приобретенные аномалии полости носа. Если они вызывают нарушение оттока содержимого дыхательных путей, последнее может стать благоприятной средой для развития воспаления. Обычно такой эффект возникает при анатомическом сужении носовых ходов, узких или расширенных пазухах, при появлении в них дополнительных перегородок или дефектах костной стенки;
- последствия травматического поражения носовой кости и прилегающих областей. Травмы черепа в средней или верхней части, попадание в носовые ходы крупного инородного тела неизменно влечет за собой разрушение костной ткани носа и носовой перегородки;
- новообразования добро- или злокачественного характера. Формирование на стенках носа полипов, кист или опухолей способствует перекрыванию носовых ходов и нарушению дренирования полости. Задержка содержимого приводит к его инфицированию и быстрому развитию воспалительного процесса;
- хронические заболевания ЛОР-органов, незалеченные риниты, отиты и тонзиллиты, с признаками которых не удалось справиться до конца. Также развитию пансинусита способствует разрастание небных миндалин.
Нередко воспаление носовых пазух связано с угнетением иммунной системы на фоне серьезных заболеваний. ВИЧ/СПИД, длительный прием антибиотиков, сахарный диабет, онкологические процессы могут стать причиной дополнительного инфицирования ослабленного организма, при котором возбудители проникают в носовые ходы и активно размножаются во влажной среде слизистой оболочки и верхних дыхательных путей.
Классификация видов и форм
Воспалительный процесс в носовых пазухах может развиваться по нескольким сценариям в зависимости от физико-химического состава выделений. Различают две основные формы заболевания – пролиферативную и экссудативную. Последняя имеет несколько разновидностей:
- серозная – отличается белым или бесцветным содержимым с повышенным содержанием белков, лейкоцитов, лимфоцитов и клеток эпителия. Прогноз благоприятный: своевременное лечение позволяет добиться рассасывания скоплений жидкости и восстановления поврежденной ткани слизистой;
- катаральный пансинусит – в экссудате отмечается повышенное содержание клеток отслоившегося эпителия и эозинофилов, особенно если заболевание осложнено аллергической реакцией на внешние раздражители. Острая форма подлежит излечению, при хронической высока вероятность атрофии слизистой;
- гнойная форма острого пансинусита – в экссудате содержится значительное количество альбуминов, измененных лейкоцитов, жиров и лецитинов. Прогноз условно благоприятен, существует риск присоединения вторичной инфекции.
Для пролиферативной формы характерна слабо выраженная симптоматика. Различают следующие формы патологии:
- пристеночно-гиперпластическая, при которой заметно утолщение слизистой в области носовых пазух. При гиперпластическом пансинусите уменьшается объем носового просвета, что способствует затрудненному оттоку содержимого;
- полипозный пансинусит – характеризуется разрастанием тканей над слизистой и формированием полипов на ножке или на широком основании.
Симптоматика
Продолжительность острой стадии заболевания составляет приблизительно 3 недели. Признаки пансинусита в это время выражены достаточно ярко, и их сложно пропустить:

- у пациента наблюдаются признаки интоксикации;
- температура тела повышается;
- отмечаются ознобы, потливость;
- появляются неврологические расстройства: бессонница, слабость;
- выраженный болевой синдром.
Основная жалоба практически все пациентов с острым пансинуситом – сильная боль в области переносицы и надбровной зоны, иррадиирующая в верхнюю челюсть и зубной ряд. При пальпации отмечается отечность мягких тканей, а болевые ощущения усиливаются. Говорить о пансинусите можно благодаря головной боли – именно этот симптом считается основным при воспалении носовых пазух. Такое явление связано с распространением последствий инфицирования на оболочки головного мозга. Болевой симптом не имеет четкой локализации и значительно усиливается при физической нагрузке и резких движениях головой.
Затруднение дыхания носит временный или постоянный характер. Невозможность полноценно вдыхать воздух через нос заставляет пациента дышать ртом, что вызывает одышку и увеличивает риск повторного инфицирования. Постепенная атрофия слизистой вследствие отека не позволяет чувствовать запахи. Количество выделяемого содержимого из носа увеличивается по мере прогрессирования заболевания, а его цвет меняется с мутного и прозрачного на светло-зеленый, свидетельствующий об образовании гноя в заложенных пазухах.
Осложнения
Распространение воспалительного процесса на околоносовые области при отсутствии своевременного лечения может стать причиной серьезных заболеваний:
- инфицирование костей черепа вызывает остеомиелит;
- поражение области глаз дает снижение остроты зрения;
- проникновение патогенных микроорганизмов в мозг служит причиной менингита;
- контактный путь распространения инфекции через лобные пазухи нередко является причиной абсцесса.
Осложнения хронического пансинусита не позволяют говорить о быстром и полном избавлении от симптомов. При отсутствии медицинской помощи высока вероятность частичной инвалидизации пациента вследствие атрофии и разрушения пораженных тканей.
Когда необходимо обратиться к врачу
Затянувшийся насморк, сопровождающийся выраженными болевыми ощущениями и отечностью, должен стать поводом для немедленного обращения за медицинской помощью. Это единственный способ избежать тяжелых осложнений и развития целого букета сопутствующих заболеваний. Самолечение, поиск советов через интернет или знакомых – плохая услуга собственному организму и серьезный удар по иммунной системе. Тем более что своевременное обнаружение на ранних стадиях гарантирует быстрое излечение без дополнительных затрат и риска для здоровья.
Диагностика

Поставить диагноз врачу позволяет изучение анамнеза, визуальный осмотр пациента и анализ его жалоб. Для уточнения этиологии и формы заболевания больной направляется на лабораторные и инструментальные исследования. Особенно эффективны:
- физикальное обследование – пальпация носовых пазух и переносицы, которые увеличивают болевой синдром и помогают обнаружить отечную область;
- передняя и задняя риноскопия. На ней заметны отеки слизистой и гиперемия тканей носа. Также данный метод обследования позволяет обнаружить полипы или патологическое разрастание тканей носовых пазух;
- пункция содержимого и ее последующее бактериологическое или микроскопическое обследование. Такое решение позволяет уточнить наименование возбудителя и подобрать для его уничтожения эффективный антибиотический препарат.
В перечень обязательных инструментальных методов включены рентгенография, ультразвуковое обследование области носовых пазух, компьютерная или магнитно-резонансная томография, позволяющие уточнить факт инфицирования мозговых оболочек и наличие патологического экссудата.
Лечение
Медикаментозный курс разрабатывается с учетом тяжести и диагностированной формы заболевания. При легком течении возможно домашнее лечение, при средней или тяжелой степени обязательна госпитализация. Основа курса – преимущественно постельный режим, диета с подбором белковых продуктов и витаминных комплексов. Консервативное лечение подразумевает прием:
- препаратов этиотропной группы антибиотического действия. Срок лечения антибиотиками – не более 14 дней;
- противовоспалительных и антигистаминных препаратов для устранения симптомов воспаления и отечности тканей;
- пребиотиков для восстановления полезной микрофлоры после длительного приема антибиотиков.
Возможно проведение дренирования носовых и лобной пазухи для удаления содержимого и снятия воспалительного процесса. Усилить лечебный эффект позволяет комплекс физиотерапевтических процедур: УВЧ, микроволны, лечебная гимнастика, УФ облучение. Они способствуют повышению иммунитета и помогают организму справиться с последствиями патогенной инвазии.
Если восстановить проходимость пазух с помощью консервативного курса не удается, принимается решение о хирургическом вмешательстве. С помощью эндоскопического оборудования содержимое пазух извлекается, а их соустье аккуратно расширяется. Одновременно удаляются полипы на стенках и извлекается часть поврежденной носовой перегородки, мешающей полноценному дыханию.
Как записаться к специалистам АО «Медицина» (клиника академика Ройтберга)
Записаться на прием к специалистам АО «Медицина» (клиника академика Ройтберга) можно на сайте – интерактивная форма позволяет выбрать врача по специализации или осуществить поиск сотрудника любого отделения по имени и фамилии. Расписание каждого доктора содержит информацию о приемных днях и доступных для визитов пациентов часах.
Администраторы клиники готовы принять заявку на прием или вызов врача на дом по телефону +7(495)995-00-33.
Удобное расположение на территории центрального административного округа Москвы (ЦАО) – 2-й Тверской-Ямской переулок, дом 10 – позволяет быстро добраться до клиники от станций метро «Маяковская», «Новослободская», «Тверская», «Чеховская» и «Белорусская».
Источник
