Антиконвульсанты при головной боли напряжения
Противосудорожные средства при хронической боли. Нейролептики, анксиолитики в лечении хронической боли.Предположительный механизм действия противосудорожных средств для лечения боли — это подавление синаптической передачи. Противосудорожные препараты являются наиболее эффективными средствами в лечении боли «режущего» и «колющего» характера. К побочным эффектам относятся седативное действие, тошнота, головокружение и двоение. Подавление функции костного мозга и гепатотоксический эффект наблюдаются редко. Если появился зуд или генерализованные высыпания на коже, прием препаратов следует немедленно прекратить. Прием противосудорожных средств проводится под систематическим контролем клинического анализа крови с определением лейкоцитарной формулы и числа тромбоцитов, а также контролем печеночных ферментов. Умеренное, не прогрессирующее повышение уровня глутамилтрансферазы (ГГТ) отмечается часто и не должно служить поводом для беспокойства. а. Фенитоин (дилантин, дифенин). Начинают прием с дозы 300 мг/сут. и увеличивают дозу по мере необходимости и переносимости. Постоянный уровень препарата в крови достигается только после двух недель приема. К характерным побочным эффектам фенитоина относятся гиперплазия десен, гирсутизм и угревая сыпь. Редко отмечаются лимфаденопатия, лихорадка и артралгии. Поздними и, к счастью, редкими осложнениями могут быть периферическая нейропатия, остеопороз и церебеллярная атрофия. При длительном приеме фенитоина рекомендовано дополнительное назначение кальция и витамина В12. Карбамазепин (тегретол, финлепсин). Начинают прием с дозы 100 мг два раза в сутки и увеличивают суточную дозу на 100 мг каждые 3 дня. При необходимости можно повысить дозу до 200 мг три раза в сутки, однако, возможен прием меньших доз при появлении положительного эффекта или, наоборот, развитии побочных явлений. Часто наблюдается лейкопения. Приемлемым считается количество лейкоцитов не менее 2,5х109/л с абсолютным гранулоцитозом. Развитие гипонатриемии ограничивает прием препарата. Уровень карбамазепина в крови можно увеличить, одновременно принимая пропоксифен, эритромицин и циметидин.
Вальпроат натрия (депакот, депакин). Начинают прием с дозы 125 мг два раза в сутки и один раз в 3—4 дня увеличивают дозу на 125 мг пока не будет заметен положительный эффект или не появятся побочные эффекты. Если даже при самых низких дозах пациента беспокоят симптомы со стороны желудочно-кишечного тракта, то назначают депакот в виде спрея с дозатором, установленным на 125 мг. Дополнительный прием баклофена может повысить эффективность препарата. Частыми побочными эффектами являются увеличение массы тела и периферические отеки. При высоких дозах могут появиться тремор и выпадение волос, а иногда тромбоцитопения, требующая снижения дозы или отмены препарата. Габапентин. Начинают прием с 300 мг/сут. и увеличивают до 300 мг 2—3 раза в сутки по мере необходимости и переносимости. Побочных эффектов обычно не отмечается. Изредка наблюдаются седативный эффект, головокружение или атаксия. Эти явления можно свести к минимуму, если начальная суточная доза составляет не 300, а 100 мг (в капсулах), и наращивание дозы производится медленно. Габапентин плохо связывается с белками и выводится почками, поэтому он почти не имеет нежелательных реакций взаимодействия с другими лекарствами, в отличие от других противосудорожных средств. Нейролептики в лечении хронической боли.Их эффективность связывают с центральными механизмами действия, а также с уменьшением периферической передачи сенсорных импульсов. Анксиолитики в лечении хронической боли.В целом считается, что следует избегать назначения анксиолитиков для лечения хронических болевых синдромов. Исключение может составить буспирон. Однако если тревожность является ведущим нарушением у больного, то необходимо назначение бензодиазепинов. Основные принципы лечения этими препаратами следующие. Сначала используют нефармакологические методы лечения, например, физические упражнения, биологическую обратную связь, тренировку релаксации. – Также рекомендуем “Миорелаксанты при хронической боли. Нефармакологические методы лечения хронической боли.” Оглавление темы “Хроническая боль. Рефлекторная симпатическая дистрофия.”: |
Источник
Механизм действия этих препаратов при профилактике мигрени не изучен. Вероятно, они блокируют высвобождение 5-НТ (серотонина), что препятствует развитию нейрогенного воспаления или инициации распространяющейся корковой депрессии, приводящей к появлению симптомов ауры. В некоторых случаях развитие ауры связывают с врожденной патологией кальциевых каналов (например, семейная гемиплегическая мигрень). При этих редких формах мигрени эффективно профилактическое лечение антагонистами кальциевых каналов. Доказательства их эффективности при традиционной мигрени менее надежны. Побочные эффекты блокаторов кальциевых каналов зависят от применяемого препарата и включают головокружение и головную боль (особенно при приеме нифедипина), депрессию, вазомоторные изменения, тремор, желудочно-кишечные нарушения (включая запор), периферические отеки, ортостатическую гипотензию и брадикардию. Доза верапамила при профилактическом лечении мигрени составляет 240-480 мг/сут, амлодипин назначается в дозе 5-10 мг/сут.
Антиконвульсанты или нейромодуляторы. Антиконвульсанты подавляют нейро-нальную активность посредством различных механизмов. Некоторые из этих препаратов обладают антимигренозной и противоболевой активностью, включая вальпроаты, топирамат, габапентин, леветирацетам и зонисамид.
а. Вальпроаты (препараты вальпроевой кислоты). Вальпроаты — первые противосудорожные средства, которые были разрешены к применению FDA США в качестве препаратов для профилактики мигрени. Механизм действия вальпроатов в профилактике мигрени обусловлен усилением ГАМКергических тормозных влияний в головном мозге. Обычно терапевтическая доза дивальпроата натрия при применении формы с замедленным высвобождением составляет 500-1000 мг/сут1.
Наиболее распространенные побочные эффекты включают тошноту (42%), аллергические реакции (39%), выпадение волос (31%), тремор (28%), астению (25%), диспепсию (25%), сонливость (25%), а также иногда регистрируется снижение или повышение веса. Вальпроаты не оказывают значительного влияния на когнитивные функции и редко вызывают седативный эффект. В редких случаях прием вальпроатов ассоциируется с такими серьезными побочными реакциями, как гепатит или панкреатит, гиперандрогенизм, поли-кистозные изменения в яичниках и тромбоци-топения. Вальпроаты обладают выраженной тератогенностью и поэтому не должны применяться как препараты первого выбора для профилактического лечения мигрени у женщин детородного возраста.
б. Топирамат. Топирамат — нейромодулятор, который был разрешен к применению FDA США в качестве препарата для профилактики мигрени в 2004 году. Топирамат имеет раз-
личные механизмы действия, которые могут играть роль в профилактике мигрени, включая усиление тормозной активности ГАМК, блокирование кальциевых каналов и ингибирование карбоангидразы.
Топирамат хорошо переносится, если лечение начинается с низкой дозы, обычно составляющей 15 или 25 мг/сут, и затем доза повышается еженедельно до 100 мг, что составляет рекомендуемую дозу. Прием топирамата ассоциируется со снижением веса (3,3-4,1%). Топирамат вызывает транзиторные парестезии в дистальных отделах конечностей. Менее распространенные побочные эффекты включают когнитивные нарушения и развитие острой за-крытоугольной глаукомы (эти эффекты носят обратимый характер при отмене препарата), а также образование камней в почках (1,5%). Описаны олигогидроз и гипертермия, которые представляют собой очень редкие побочные эффекты и встречаются преимущественно в подростковом возрасте.
в. Габапентин и его производные. Габапентин и прегабалин оказывают модулирующее влияние на функцию глутамата и ГАМК, а также регулируют поступление кальция в клетку (см. главу 3). Эффективность габапентина в качестве препарата для профилактики мигрени изучалась в одном крупномасштабном рандомизированном контролируемом исследовании. Результаты исследования подтвердили эффективность габапентина в отношении уменьшения частоты мигренозных приступов при приеме препарата в средней терапевтической дозе 2400 мг/сут. Наиболее распространенные побочные эффекты, связанные с приемом габапентина, включают головокружение и сонливость.
г. Леветирацетам. Новый антиэпилептический препарат, механизм действия которого недостаточно изучен. В двух небольших исследованиях, посвященных эпизодической профилактике мигрени, эффективность препарата не была доказана, однако представляется перспективным прием леветирацетама в лечении хронической ежедневной головной боли.
Минимальная эффективная доза препарата — 1500 мг/сут; у большинства пациентов эффективная терапевтическая доза составляет 2000-2500 мг в день; при этом препарат хорошо переносится и вызывает мало побочных эффектов. Наиболее распространенные побочные эффекты (зарегистрированные, по крайней мере, у 3% пациентов) включают повышенную утомляемость или усталость, сонливость и головокружение. В редких случаях отмечено развитие поведенческих нарушений.
д. Зонисамид. Зонисамид — производный сульфонамида — по химическому составу и структуре отличается от других антиконвульсантов. Имеются отдельные сообщенияэффективности препарата при эпизодическойпрофилактике мигрени, однако рандомизированных контролируемых исследований эффективности зонисамида для профилактики мигрени не проводилось. По механизму действия и режиму дозирования зонисамид напоминает топирамат, и иногда препарат применяется у пациентов, у которых отмечена эффективность топирамата в сочетании с плохой переносимостью. Побочные эффекты зонисамида включают парестезии, утомляемость, тревогу и снижение веса. Сообщалось также о развитии тревожной дисфории и трудностей концентрации внимания.
Несмотря на доказанную эффективность антиконвульсантов при профилактическом лечении мигрени, следует иметь в виду при их назначении, что наилучшее соотношение между ценой препарата и его эффективностью отмечено у больных с высокой частотой мигренозных приступов и с сопутствующими заболеваниями.
Источник
Лечение головной боли напряжения
Только комплексный подход, направленный на нормализацию эмоционального состояния пациента (лечение депрессии) и устранение дисфункции перикраниальных мышц (уменьшение мышечного напряжения), позволяет облегчить течение головной боли напряжения и предотвратить хронизацию цефалгии. Важнейший фактор успешного лечения головной боли напряжения – купирование, а по возможности и предотвращение лекарственного абузуса.
Основные принципы лечения головной боли напряжения
- Лечение и профилактика эмоционально-личностных нарушений: депрессии, тревоги, фобий, соматоформных расстройств и др.
- Лечение и профилактика мышечного напряжения (напряжения перикраниальных мышц).
- Купирование/предотвращение лекарственного абузуса.
Вследствие этих мер уменьшается болевой и мышечно-тонический синдром, предотвращается трансформация эпизодической головной боли напряжения в хроническую и улучшается качество жизни.
Группы препаратов, используемых для лечения головной боли напряжения (в основном частой эпизодической и хронической головной боли напряжения), перечислены ниже.
Схема лечения головной боли напряжения
- Фармакотерапия.
- Антидепрессанты [амитриптилин, селективные ингибиторы обратного захвата серотонина (пароксетин, флуоксетин, сертралин и др.), селективные ингибиторы обратного захвата серотонина и норадреналина (милнаципран, дулоксетин, венлафаксин)].
- Миорелаксанты (тизанидин, толперизон).
- НПВС (ацетилсалициловая кислота, диклофенак, кетопрофен, напроксен).
- При сочетании головной боли напряжения с мигренью – препараты для профилактического лечения мигрени (бета-адреноблокаторы, блокаторы кальциевых каналов, антиконвульсанты).
- Немедикаментозные методы.
- Релаксационная терапия.
- Поведенческая терапия (развитие копинг-стратегий).
- Биологическая обратная связь.
- Акупунктура, массаж, мануальная терапия.
- Контроль за количеством принимаемых обезболивающих препаратов!
Наиболее эффективны антидепрессанты, миорелаксанты и препараты из группы НПВС (последние следует назначать с осторожностью из-за риска лекарственного абузуса). Для лечения тяжёлых случаев хронической головной боли напряжения в последнее время наряду с амитриптилином и селективными ингибиторами обратного захвата серотонина применяют антидепрессанты из группы селективных ингибиторов обратного захвата серотонина и норадреналина (милнаципран, дулоксетин), а также антиконвульсанты (топирамат, габапентин и др.). При сочетании мигрени и головной боли напряжения следует применять традиционные средства для профилактики мигрени: бета-адреноблокаторы, блокаторы кальциевых каналов, антиконвульсанты.
В ряде исследований показана эффективность ботулинического токсина при головной боли напряжения, сочетающейся с напряжением перикраниальных мышц.
У многих пациентов, особенно при наличии выраженной депрессии, стойкого психологического конфликта и мышечного напряжения, хороший эффект оказывают немедикаментозные методы: психотерапия, психологическая релаксация, биологическая обратная связь, прогрессивная мышечная релаксация, массаж воротниковой зоны, фитнес, водные процедуры и др.
Купирование боли
В большинстве случаев эпизодическая головная боль напряжения имеет легкую или умеренную интенсивность. У большинства больных достаточно эффективны обычные безрецептурные анальгетики (такие какацетаминофен) или нестероидные противовоспалительные средства. Если боль не слишком продолжительна (не более 4 часов) и возникает не чаще, чем 1 раз в неделю, то практика эпизодического приема этих препаратов вполне оправдана. Но если головные боли возникают чаще, чем 1 раз в неделю, то анальгетики следует использовать с осторожностью ввиду риска рикошетной головной боли. Хотя для лечения головной боли напряжения эмпирически иногда используют миорелаксанты (например, диазепам, баклофен, дантролен, циклобензаприн), их эффективность не доказана в клинических испытаниях. Теоретически эти препараты могут уменьшить боль, расслабляя перикраниальные мышцы, но на практике они часто оказываются неэффективными.
Профилактическое лечение головной боли напряжения
Профилактическая лечение показана в том случае, когда головная боль напряжения отмечается чаще, чем 3 дня в неделю. Препаратами выбора в этом случае являются трициклические антидепрессанты, прежде всего амитриптилин. Используют также нестероидные противовоспалительные средства, вальпроевую кислоту, другие антидепрессанты (например, доксепин, мапротилин, флуоксетин), а также анксиолитик буспирон.
Источник
Головная боль напряжения, как правило, имеет диффузный характер, легкую или умеренную интенсивность, и часто описывается, как ощущение «натянутой ленты» вокруг головы. Головная боль напряжения (ГБН) является наиболее распространенным типом головной боли, и все же причины этого вида головной боли до сих пор не очень понятны.
Лечение головной боли напряжения достаточно эффективно. Управление головной болью напряжения представляет собой часто баланс между здоровым образом жизни, использованием немедикаментозных методов лечения и назначением адекватного медикаментозного лечения.
Симптомы
Симптомы головной боли напряжения включают в себя:
- Тупая, ноющая головная боль
- Ощущение «стянутости» или давление в области лба или по бокам головы и в затылке
- Болезненность кожи головы, шеи и мышц плеча
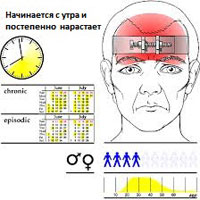
Головные боли напряжения делятся на две основные категории – эпизодические и хронические.
Эпизодические головные боли напряжения
Эпизодические головные боли напряжения могут длиться от 30 минут до недели. Эпизодические головные боли напряжения бывают менее 15 дней в месяц в течение, по крайней мере, трех месяцев. Частые эпизодические головные боли напряжения могут стать хроническими.
Хронические головные боли напряжения
Этот тип головной боли напряжения продолжается несколько часов и может быть непрерывным. Если головные боли возникают 15 или более дней в месяц в течение, по крайней мере, трех месяцев, они считаются хроническими.
Головные боли напряжения и мигрень
Головные боли напряжения иногда бывает трудно отличить от мигрени. Кроме того, если у пациента частые эпизодические головные боли напряжения, то у него также может быть и мигрень.
В отличие от некоторых форм мигрени, головная боль напряжения, как правило, не сопровождается нарушением зрения, тошнотой или рвотой. И если при мигрени физическая нагрузка усиливает интенсивность головной боли, то при головной боли напряжения нагрузки не оказывают такого действия. Повышенная чувствительность к любому свету или звуку может иногда возникать при головных болях напряжения, но эти симптомы встречаются нечасто.
Причины
Причины головной боли напряжения, не известны. Медицинские эксперты считали что, головные боли напряжения возникают из-за проблем в мышцах лица шеи и кожи головы, что в свою очередь обусловлены сильными эмоциями, избыточными нагрузками или стрессом. Но исследования показывают, что мышечный спазм не является причиной этого типа головной боли.
Наиболее распространенные теории придерживаются версии о наличии повышенной чувствительность к боли у людей, у которых есть головные боли напряжения и, возможно, есть повышенная чувствительность к стрессу. Увеличение болезненности мышц, что является распространенным симптомом головной боли напряжения, может быть результатом увеличения общей болевой чувствительности.
Триггеры
Стресс является наиболее частым триггером, который вызывает головную боль напряжения.
Факторы риска
Факторы риска для головной боли напряжения включают в себя:
- Гендерный. Женщины чаще болеют этим типом головной боли. Одно исследование показало, что почти 90 процентов женщин и 70 процентов мужчин испытывают головные боли напряжения в течение своей жизни.
- Средний возраст пациента. Частота головных болей напряжения достигает пика к 40 годам жизни, хотя эта головная боль может развиваться в любом возрасте.
Осложнения
Из-за того, что головные боли могут беспокоить довольно часто, это может значительно влиять на производительность труда и качество жизни в целом, особенно, если они перешли в хроническую форму. Частые боли могут нарушить привычный образ жизни и общую работоспособность.
Диагностика
Диагноз головной боли напряжения, прежде всего, основан на истории болезни и симптоматике и данных неврологического обследования.
Врача могут интересовать ответы на следующие вопросы:
- Когда появились симптомы?
- Заметил ли пациент какие-либо триггеры, такие как стресс или голод?
- Были ли симптомы были непрерывными или эпизодическими?
- Насколько выражена симптоматика?
- Как часто возникают головные боли?
- Как долго беспокоила головная боль в последний раз?
- Что, по мнению пациента, уменьшает симптомы и что усиливает симптомы?
Кроме того, врача интересуют также следующие детали:
- Характеристики боли. Имеет ли боль пульсирующий характер? Боль тупая, постоянная или острая?
- Интенсивность боли. Хорошим показателем тяжести головной боли, является время, в течение которого пациент может работать во время приступа головной боли. Может ли пациент работать? Есть ли эпизоды, когда головная боль приводила к пробуждению от сна или нарушению сна?
- Локализация боли. Чувствует ли пациент боль во всей голове, только на одной стороне головы, или просто в области лба или в области глазниц?
Инструментальные методы обследования
Если у пациента есть необычные или интенсивные головные боли, врач может назначить дополнительное обследование для исключения более серьезных причин головных болей.
Наиболее часто используется два метода диагностики, такие как КТ (компьютерная томография) и МРТ, которые позволяют визуализировать органы и ткани и обнаружить морфологические изменения.
Лечение

Некоторые пациенты с головной боли напряжения не обращаются к врачу и пытаются лечить боль самостоятельно. К сожалению, многократное самостоятельное использование обезболивающих средств может само вызвать сильные головные боли.
Медикаментозное лечение
Существует большое разнообразие лекарственных препаратов, в том числе и безрецептурных, позволяющих уменьшить боль, в том числе:
- Обезболивающие. Простые безрецептурные обезболивающие, как правило, являются первой линий лечения головной боли. К ним относятся аспирин, ибупрофен (Advil, Motrin IB, другие) и напроксен (Aleve). Рецептурные лекарства включают напроксен (Naprosyn), индометацин (Indocin) и кеторолак (кеторолака трометамин).
- Комбинированные препараты. Аспирин или ацетаминофен или оба, часто в сочетании с кофеином или седативным препаратом в одной лекарстве. Комбинированные препараты могут быть более эффективными, чем препараты с одним действующим веществом.
- Триптаны и наркотики. Для людей, у которых присутствуют как мигрень, так и головные боли напряжения, триптаны могут эффективно облегчить головную боль. Опиаты или наркотики, используются редко из-за их побочных эффектов и высокого риска развития зависимости.
Профилактические препараты
Для того чтобы снизить частоту и тяжесть приступов, особенно, если у пациента частые или хронические головные боли, которые не купируются с помощью обезболивающих препаратов, могут быть назначены и другие препараты.
Профилактические препараты могут включать в себя:
- Трициклические антидепрессанты. Трициклические антидепрессанты, включая амитриптилин и нортриптилин (Pamelor), являются наиболее часто используемыми лекарствами для того, чтобы предотвратить развитие головной боли напряжения. Побочные эффекты этих препаратов могут включать увеличение веса, сонливость и сухость во рту.
- Другие антидепрессанты. Существуют свидетельства эффективности использования таких антидепрессантов как венлафаксин (Effexor XR) и миртазапин (Remeron) у пациентов, у которых также нет депрессии.
- Противосудорожные и миорелаксанты. Другими препаратами, которые могут помешать развитию головной боли напряжения являются противосудорожные препараты, такие как топирамат (Топамакс) и миорелаксанты.
Корректировка образа жизни и домашние средства
Отдых, пакеты со льдом или длительный, горячий душ могут нередко уменьшить интенсивность головных болей.
Немедикаментозное лечение
- Иглоукалывание. Иглоукалывание может обеспечить временное снижение хронической головной боли напряжения.
- Массаж. Массаж может помочь уменьшить стресс и снять напряжение. Это особенно эффективно для снятия спазма в мышцах задней части головы, шеи и плеч.
- Глубокое дыхание, биологическая обратная связь и поведенческая терапия. Разнообразие расслабляющих процедур очень полезно для лечения головной боли напряжения, в том числе глубокое дыхание и биологически обратная связь.
Источник

